Автор: Созинова А.В., акушер-гинеколог, ведет непрерывную практику с 2001 года.
Слабость родовой деятельности — это патологическое состояние, которое характеризуется уменьшением и ослаблением схваток, а также медленным раскрытием шейки матки. При этом роженица сильно устает и теряет силы.
Слабая родовая деятельность бывает первичной и вторичной.
Первичная — это снижение активности матки, возникшее в самом начале родов. Частота возникновения составляет 5-7% от числа всех родов.
Вторичная — это снижение продолжительности, интенсивности и частоты схваток после благоприятного начала течения родов. При этом также снижается скорость раскрытия и сглаживания шейки матки, и замедляется движение плода по родовому каналу. Встречается в 2-3% родов.
Причины возникновения
К группе риска можно отнести беременных, у которых в анамнезе есть:
- детские инфекции (краснуха, ветряка, корь);
- позднее начало первой менструации (менархе), после 15-16 лет;
- нарушения менструального цикла;
- инфантилизм (маленькая матка);
- аномалии развития матки;
- воспалительные заболевания половой системы;
- рубец на матке (после кесарева сечения, удаления миомы, внематочной беременности и пр.);
- аборты;
- крупный плод;
- большое число родов;
- миома матки;
- заболевания с нарушением обмена веществ.
Причиной слабости родового процесса могут послужить механические препятствия (узкий таз, тазовое предлежание плода, неэластичность шейки матки). Возраст беременной также играет роль — более подвержены аномалиям родовой деятельности женщины до 17 и старше 30 лет. К акушерским причинам можно отнести:
- дородовое излитие вод;
- многоводие,
- многоплодие;
- переношенная беременность или, наоборот, преждевременные роды;
- крупные размеры плода;
- предлежание плаценты;
- поперечное или косое положение плода;
- тазовое предлежание плода;
- страх родов, большая потеря сил.
Причины могут быть и со стороны плода:
- внутриутробная инфекция;
- пороки и аномалии развития;
- резус-конфликт;
- фетоплацентарная недостаточность.
Чаще всего для развития слабой родовой деятельности нужно несколько причин или их совокупность.
Предварительная стимуляция родовой деятельности
Если в семье уже были случаи слабой родовой деятельности или есть основания подозревать, что роды будут затяжными, можно заранее позаботиться о благополучном родоразрешении.
Предварительную стимуляцию можно начинать дома с 34-36 недели беременности. В её основе лежит принцип — делать то, что нельзя было делать последние месяцы: мыть пол в наклоне, заниматься сексом, поднимать увесистые предметы, принимать горячие ванны.
Можно также заваривать чай с листьями малины и пить 2-3 стакана в день. Но во всём, конечно, нужна мера.
Признаки слабой родовой деятельности
Первичная слабость родовой деятельности может проявляться такими симптомами:
- схватки становятся менее чувствительными, редкими или короткими;
- замедляется или прекращается сглаживание шейки матки и раскрытие маточного зева (определяет врач при влагалищном осмотре);
- предлежащая часть плода (головка или тазовый конец) остается длительно подвижной или прижатой ко входу в малый таз;
- длительное течение первого периода родов (у первородящих более 12 часов, у повторнородящих более 10 часов) и, как следствие, утомляемость роженицы;
- возможно несвоевременное отхождение околоплодных вод.
Нормы раскрытия и схваток в первом периоде родов
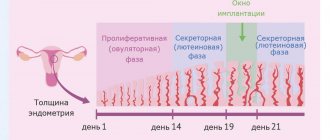
В норме у первородящей женщины шейка матки раскрывается на 1-1,2 см в час, у повторнородящей — 1,5-2 см в час. Если шейка матки раскрывается медленнее, то это может говорить о развитии первичной слабости родовой деятельности.
В первом периоде нормальная продолжительность схваток составляет 20-30 секунд, а интервал между ними — 7-10 минут. При патологии родовой деятельности длительность их уменьшается, а промежуток между ними увеличивается.
***
Вторичная родовая слабость характеризуется более длительным периодом изгнания плода (более 1–1,5 часа). Это происходит за счет ослабевания или прекращения схваток, которые в начале были интенсивными, ритмичными и продолжительными. В этот момент продвижение плода по родовому пути замедляется или вовсе останавливается.
Виды слабости родовой деятельности
В современной гинекологии выделяют первичную и вторичную слабость родовой деятельности. Первый вид слабости родовой деятельности характеризуется тем, что схватки с самого начала недостаточно сильные, неактивные, неритмичные и длительные. В свою очередь вторичная слабость родовой деятельности, причины которой могут быть разными, имеет место тогда, когда схватки ослабляются в начале 2-го или в конце 1-го периода родов, а изначально родовая деятельность довольно активная и бурная.
Судорожные и сегментарные схватки также являются одной из разновидностей слабости родовой деятельности. Судорожные схватки затяжные и длятся не более 2 минут. В свою очередь сегментарные схватки характеризуются сокращением не всей матки, а только отдельных ее частей. Эффект от такого рода схваток практически нулевой.
Диагностика
Первичная слабость родовой деятельности диагностируется на основании:
- снижения активности матки (схватки слабеют, становятся редкие);
- снижения скорости сглаживания шейки и раскрытия маточного зева;
- продолжительного стояния предлежащей части плода во входе в малый таз;
- увеличения времени родов.
Диагноз ставится также на основании данных партограммы, если динамика раскрытия шейки матки отсутствует в течение двух часов.
Партограмма — описание родов графическим способом, где отображаются данные о раскрытии шейки матки, продвижении плода, пульсе, артериальном давлении, сердцебиении плода, состоянии околоплодных вод, схватках и пр.
Вторичная родовая слабость диагностируется на основании клинической картины и данных партограммы. Кроме того, необходимо контролировать состояние плода (прослушивать сердцебиение, установить датчик КТГ), так как есть риск развития гипоксии. После установления диагноза врачам-акушерам необходимо решить вопрос о тактике ведения родов.
Слабость родовой деятельности необходимо отличать от нижеперечисленных патологий:
- патологический прелиминарный период (беспорядочные ложные схватки при незрелой шейке матки);
- дискоординированная родовая деятельность (нарушение сократительной активности матки, проявляется крайне болезненно; встречается очень редко);
- клинически узкий таз (несоответствие размеров таза и головки плода).
Источники окситоцина
Влияет на родовую деятельность не только обстановка. Вот здесь мы и подходим к знанию о трех источниках окситоцина:
- Гипофиз мамы
- Гипофиз ребёнка
- Плацента
Плацентарный окситоцин
Больше всего окситоцина вырабатывается в плаценте. Поэтому нам и важна её функциональность до самых родов. Созданием «благоприятной обстановки» мы влияем на выработку гипофизарного маминого окситоцина. На это влияет нервная система женщины. На окситоцин ребёнка мы вообще никак повлиять не можем.
Гипофизарный окситоцин ребенка
Детский гипофизарный окситоцин должен проходить через пуповину в плаценту, с помощью бегающего туда-сюда кровотока. Если для ребёнка темп родов плох, скорость его не устраивает, то малыш будет останавливать роды, «забирать» свой окситоцин.
Я схватки через три минуты не выдерживаю, «чуть помедленнее кони, чуть помедленнее
И на этом фоне мы видим ослабевание схваток и приостановление раскрытия.
Лечение и родоразрешение при слабой родовой деятельности
Есть несколько методов медицинской помощи. Врач принимает решение в зависимости от причин патологии и состояния роженицы и плода. Если роды затянулись и стали опасными для жизни, роды стимулируют или проводят экстренное кесарево сечение. Методы медицинской помощи:
1.Стимуляция родов без медикаментозных препаратов. Родовую деятельность может усилить процедура амниотомии (вскрытие плодного пузыря), которая позволяет не применять лекарственные препараты. Не стоит пугаться, амниотомия проводится совершенно безболезненно.
2.Лекарственная стимуляция. Проводится в случае неэффективности амниотомии. Она может быть проведена с помощью сильных анальгетиков, которые вызывают медикаментозный сон для расслабления и отдыха роженицы. Стимуляция окситоцином и простагландинами выполняется внутривенно.
3.Кесарево сечение. Экстренная операция проводится в случае неэффективности стимуляции и при угрозе жизни для роженицы или плода.
Медикаментозный сон
Для лечебного сна вводят оксибутират натрия и глюкозу, выполняется анестезиологом. При его отсутствии врач-акушер вводит промедол, реланиум, атропин и димедрол. Медикаментозный сон позволяет роженице отдохнуть 2-3 часа и набраться сил, а также способствует усилению схваток. Если есть показания к экстренному кесареву сечению, то нет необходимости в лечебном сне.
После того, как женщина отдохнет, врачу необходимо оценить ее состояние и плода, а также степень раскрытия маточного зева. После чего создается гормонально-энергетический фон с помощью:
- АТФ, рибоксина, кокарбоксилазы;
- 40%-раствора глюкозы;
- препаратов кальция (для усиления сокращения матки);
- витаминов: В1, В6, Е, аскорбиновая кислота;
- пирацетама (для улучшения маточного кровообращения).
Амниотомия
Вскрытие плодного пузыря способствует выработке простагландинов, которые стимулируют схватки. Выполняется при раскрытии шейки матки на 3-4 см. Через 2-3 часа после процедуры врачу нужно оценить состояние динамики раскрытия шейки матки, а также решить вопрос об использовании сокращающих препаратов.
Медикаментозная стимуляция
При стимуляции лекарственными препаратами используют окситоцин и простагландины.
Окситоцин вводится внутривенно через капельницу. Он провоцирует усиление схваток и выработку простагландинов. Окситоцин вводится при раскрытии маточного зева на 5–6 см и более, только после амниотомии или самостоятельного отхождения околоплодных вод.
Простагландин Е2 способствуют развитию нормальных схваток. Препарат также ускоряет созревание шейки матки и ее раскрытие, при этом не нарушая маточно-плацентарное кровообращение. Препарат вводится аналогично окситоцину. Его применяют до раскрытия маточного зева на 2-3 см при недостаточно зрелой шейке матки.
Простагландин F2a (энзапрост или динопрост) используется при раскрытии маточного зева на 5 и более см. Эффекты препарата: стимуляция схваток, сужение кровеносных сосудов, усиление свертываемости крови. Поэтому он противопоказан при гестозе и заболеваниях крови. Простагландин F2a вводится внутривенно с помощью капельной системы.
При медикаментозной стимуляции в обязательном порядке проводится профилактика гипоксии плода каждые 3 часа. Для этого внутривенно вводится 40%-раствор глюкозы + аскорбиновая кислота + эуфиллин, сигетин или кокарбоксилаза. А также показано вдыхание увлажненного воздуха.
Кесарево сечение
Если все вышеперечисленные методы оказались неэффективны или есть дополнительные показания, то проводится операция кесарева сечения.
Противопоказания к родостимуляции
- узкий таз (анатомический и клинический);
- наличие рубца на матке;
- женщинам, имеющим в анамнезе более 5-6 родов;
- неправильное положение и предлежание плода;
- угроза жизни для родильницы и плода.
Дискоординация родовой деятельности — симптомы и лечение
Дискоординация родовой деятельности — это нарушение сократительной деятельности матки, при котором разные отделы матки (правая и левая её половины, дно, тело и нижние отделы) сокращаются хаотично, несогласованно [1][12].
Главными признаками нормальной родовой деятельности являются:
- наличие регулярных схваток, не менее двух за 10 минут;
- структурные изменения в шейке матки (от размягчения и сглаживания до раскрытия маточного зева), которые возникают и развиваются в ответ на маточные сокращения [32].
Если развивается дискоординация родовой деятельности, схватки могут быть очень частыми (6-10 за 10 минут), различными по силе и продолжительности. Однако шейка матки при этом не раскрывается, либо это происходит очень медленно. Матка между сильными схватками не успевает расслабиться, что причиняет сильную боль роженице [3][5][12]. Выраженный болевой синдром утомляет женщину и вызывает тревогу.
В качестве первичной патологии, то есть наступившей у условно здоровой роженицы, эта аномалия родовой деятельности встречается нечасто — всего в 1-3 % родов [2][4][9].
Причины дискоординированной родовой деятельности
Среди основных причин дискоординированной родовой деятельности практикующие врачи-акушеры выделяют неготовность организма к родам, на что с высокой степенью вероятности указывает «незрелая» шейка матки. Степень зрелости матки можно определить по шкале Бишопа.
Таблица 1 — Схема оценки зрелости шейки матки по Бишопу [33]
| Факторы | Оценка (балл) | |||
| 0 | 1 | 2 | 3 | |
| Раскрытие (см) | закрыта | 1-2 | 2-4 | более 4 |
| Длина шейки матки (см) | более 4 | 3-4 | 1-2 | менее 1 |
| Консистенция шейки матки | плотная | частично размягчена | мягкая | |
| Положение шейки относительно проводной оси таза | кзади | среднее | по проводной оси | |
| Расположение предлежащей части относительно седалищных остей (см) | на 3 см выше | на 2 см выше | на 1 см выше или на уровне остей | на 1-2 см ниже |
Подготовка организма женщины к предстоящим родам включает в себя целый ряд изменений:
1. Смена доминанты беременности на доминанту родов. Термин «материнская доминанта» обозначает психологическую готовность женщины к вынашиванию, рождению и вскармливанию ребёнка. При этом в организме женщины на уровне центральной нервной системы (ЦНС) формируется очаг возбуждения, который характеризуется доминирующими (преобладающими) идеями беременности и острым желанием иметь здорового ребёнка, что отражается в том числе и на гормональном балансе. Термин «материнская доминанта» был предложен российским физиологом И. А. Аршавским в 60-х годах XX века. В это понятие включены доминанты беременности (гестационная доминанта), родов и вскармливания, которые в норме последовательно сменяют друг друга [23][24].
Наблюдения учёных доказывают, что если женщина готова вынашивать ребёнка, но к моменту родов у неё не сформировалась доминанта родов, то родовая деятельность разворачивается неактивно, либо возникают осложнения. В этом случае приходится пересматривать план родов в сторону операции «кесарево сечение» [23][24].
2. Гормональные колебания — ещё один механизм начала родов. Под гормональными колебаниями подразумевается повышение уровня эстрогенов и снижение прогестерона. Прогестерон предотвращает возбудимость матки во время беременности и тем самым препятствует выталкиванию плода. Эстрогены, наоборот, увеличивают сократительную активность матки.
3. Метаболические изменения, например увеличение скорости потребления кислорода, также влияют на наступление родов.
Таким образом, под влиянием специфических изменений возбудимости ЦНС, а также в результате гормональных колебаний и метаболических изменений в организме матери происходят структурные изменения в матке и шейке матки. Нарушения на каком-либо из этапов подготовки организма к рождению ребёнка повышают риски осложнений в родах, в частности увеличивается риск возникновения дискоординированной родовой деятельности [5][14][17].
Точные причины дискоординации родовой деятельности изучены недостаточно, однако выделяют основные факторы (Сидорова И. С., 2006) [33]:
1. Нарушение работы вегетативной нервной системы, которая регулирует деятельность внутренних органов, желёз внутренней и внешней секреции, кровеносных и лимфатических сосудов:
- Перевозбуждение гипоталамуса.
- Ослабление ведущей роли ЦНС.
- Отсутствие доминанты родов.
Такие нарушения могут возникнуть из-за вегетоневрозов, стрессов и сильного переутомления. В результате нервного возбуждения, неготовности сотрудничать с доктором и слушать советы акушерской бригады, у женщины нарушается дыхание во время родов, что мешает матке расслабиться вне схватки, чтобы сохранить продуктивность родовой деятельности.
2. Патология миометрия и шейки матки:
- Пороки развития и гипоплазия (недоразвитие) матки. Аномалии развития матки означают её неправильное строение: двурогая/однорогая, седловидная, двойная матка или внутриматочная перегородка. Если у женщины есть подобная патология, то могут возникнуть осложнения как при планировании беременности, так и на этапе вынашивания и в родах, так как аномалии развития матки предрасполагают к неправильному положению плода при родах.
- Воспалительная и рубцовая деформация нижнего отдела матки, например в результате эндомиометрита — воспаления внутреннего слизистого слоя матки (эндометрия) и мышечного слоя (миометрия).
- «Жёсткая» шейка матки из-за замещения мышечных и коллагеновых волокон соединительной тканью. Причиной такого замещения может быть лечение патологии шейки матки (например, прижигание при дисплазии шейки матки), родовой травматизм при предшествующих родах (разрыв шейки матки), нелечение воспалительных заболеваний шейки матки и влагалища (цервицит, кольпит и др.).
3. Наличие механического препятствия в родах:
- Изменения анатомии таза. Могут быть врождёнными или приобретёнными, например в результате травм, опухолей, перенесённых в детстве полиомиелита или рахита и др.Изменения строения тазаподразумевают разные виды так называемого узкого таза: поперечно суженный таз, простой плоский таз, общеравномерно суженный таз. Существуют и более редкие формы, среди которых кососмещённый таз или таз, суженный экзостозами (костными выступами или опухолями) вследствие переломов и травм таза или крестцовой области позвоночника. Основным отличием нормального таза от анатомически узкого является уменьшение хотя бы одного из размеров таза в сравнении с нормой на 1,5-2 см.
- Асинклитические вставления плода. Асинклитизм — это патологическое вставление головки плода в плоскость малого таза, при которой сагиттальный шов на головке младенца отклонен к крестце или лобковому симфизу, что препятствует продвижению по родовым путям. Однако такая патология встречается редко: 0,1-0,3 % всех родов [1].
- Плотный амнион (внутренняя плодная оболочка), который создаёт функциональную неполноценность плодного пузыря.
- Наличие миоматозных узлов в нижнем сегменте матки, в том числе на шейке.
Чтобы преодолеть эти препятствия, матка работает более усиленно (т. е. находится в гипертонусе) и иногда это приводит к нарушению синхронности сокращений.
4. Фетоплацентарная недостаточность (нарушение функции и строения плаценты). Считается, что именно от взаимосвязи фетоплацентарной системы и материнского организма зависит, как будет протекать беременность и роды.
5. Несинхронная подготовка организмов женщины и плода к процессу родов.
6. Снижение защитного действия антистрессовой системы мозга роженицы: уменьшение продукции нейрогормонов — эндорфинов, энкефалинов, динорфинов. Такая ситуация возможна при психологической неготовности матери к родам, которая выражается страхом за себя из-за повышенного порога болевой чувствительности, боязни больницы, белого халата или инъекций и страхом за ребёнка. Тревога подобного рода может появиться после рассказов подруг/знакомых или просмотра видео в интернете. В итоге низкая информированность будущих мам о процессе родов и послеродовом восстановлении мешает организму настроиться на роды [22].
7. Ятрогенные факторы, т. е. спровоцированные действиями медицинских работников:
- Гиперстимуляция родов окситоцином при отсутствии показаний или без учета противопоказаний. Окситоцин по-прежнему остаётся основным средством искусственной стимуляции родов. Однако есть строгие показания к его применению, кроме этого важна методика и непосредственно дозировка препарата. Существующие схемы применения для стимуляции родов различаются дозой и интервалом её увеличения. В связи с этим выделяют низкодозированные и высокодозированные схемы. В практическом акушерстве широко распространена техника последовательного применения амниотомии (вскрытия околоплодного пузыря) и введения окситоцина для искусственной стимуляции родового процесса, хотя нет доказательных данных относительно технологии проведения и эффективности этой методики. В то же время современные данные, а именно клинический протокол по подготовке шейки матки к родам и родовозбуждению от 2012 года, базовый протокол ведения родов, с поправками от 2021 года, а также руководство по индукции родов Королевского колледжа акушеров-гинекологов (RCOG, 2008) не рекомендуют одновременное применение амниотомии и введение окситоцина. Также не рекомендуется последовательный выбор амниотомии и инфузии окситоцина в качестве основного способа родовозбуждения из-за высокой вероятности развития гиперстимуляции матки и дискоординированной родовой деятельности [6][20][21].
- Недостаточное обезболивание родов, которое приводит к общему мышечному напряжению.
- Несвоевременное устранение плоского плодного пузыря.
- Грубые исследования и манипуляции.
Кроме названных, выделяют и другие факторы аномалий родовых сил (Айламазян Э. К., Кулаков В. И., 2009) [1][40]:
1. Акушерские факторы:
- Преждевременное излитие вод.
- Тазоголовная диспропорция (клинический узкий таз). Это состояние, при котором есть несоответствие размеров плода и таза роженицы вне зависимости от размеров последнего. Такая ситуация может выражаться в начале родовой деятельности чрезмерными, дискоординированными маточными сокращениями, которые не поддаются консервативной терапии.
- Перерастяжение матки, наступившее в результате развития многоплодной беременности, многоводия, изменения положения плода или перенашивания беременности (более 42 недель).
- Предлежание плаценты (плацента находится в нижних отделах матки и полностью или частично перекрывает внутренний зев матки).
- Гестоз (поздний токсикоз беременных).
- Анемия беременных.
2. Факторы, которые связаны с патологией репродуктивной системы:
- Инфантилизм (отставание в физическом развитии).
- Возраст женщины старше 30 и моложе 18 лет. Исследования О. Р. Баева (2005 год) [8] указывают на высокую частоту развития дискоординации маточных сокращений у юных первородящих [22].
- Нарушения менструального цикла, и низкая стрессоустойчивость, согласно исследованию Бологова М. А. и Пенжоян Г. А. (2018 год) [7], также входят в группу возможных причин возникновения данной патологии.
- Нейроэндокринные нарушения: предменструальный синдром (ПМС), синдром поликистозных яичников (СПКЯ), синдром гиперпролактинемии и др.
- Искусственные аборты в анамнезе.
- Невынашивание беременности.
- Операции на матке.
- Воспалительные заболевания шейки матки и влагалища.
3. Общесоматические заболевания:ожирение, метаболический синдром, а также гипертензивные осложнения беременности(повышение артериального давления), которые развиваются на фоне хронической артериальной гипертензии или впервые возникают после 20 недели беременности (гестационные) [1][12][13].
4. Плодные факторы:
- Задержка развития плода — это несоответствие физиологических параметров плода нормам, которые характерны для определённого срока беременности.
- Внутриутробные инфекции плода: краснуха, цитомегаловирусная инфекция, вирусный гепатит и др.
- Пороки развития, например анэнцефалия, при которой полностью отсутствуют структуры больших полушарий мозга.
- Перезрелый плод.
- Иммунологический конфликт во время беременности, например по резус-фактору.
Слабое физическое развитие, связанное с неблагоприятными социальными факторами, недостаточным питанием либо их совокупностью, также может стать причиной развития дискоординации в родах [3].
Возможные осложнения
В случае некорректного выбора стратегии родоразрешения при слабой родовой деятельности возможны следующие осложнения:
- злоупотребление стимулирующими препаратами может привести к дискоординированной родовой деятельности и гипоксии плода.
- длительное стояние предлежащей части плода в одной плоскости малого таза может привести к сдавлению мягких тканей, при котором есть риск возникновения мочеполовых свищей. Со стороны плода это может привести к нарушению мозгового кровообращения и кровоизлиянию в мозг.
- у женщин со слабостью родовой деятельности в послеродовом периоде есть риск возникновения гипо- и атонических кровотечений, инфекционных заболеваний.
Что это такое?
Роды — это завершающий и самый ожидаемый этап всего периода беременности. Но роды не всегда проходят нормально. Одной из форм нарушения сократительной функции матки является слабость родовой деятельности. Данная патология характеризуется тем, что схватки редкие и нерегулярные, тонус миометрия ярко выраженный низкий, а амплитуда сокращений слабая. Диастола схваток (период расслабления) значительно превышает систолу (период сокращения), что негативно влияет на раскрытие матки, а плод не может нормально продвигаться. Матка перестает выполнять свои функции должным образом, что представляет угрозу для ребенка.
В гинекологии и акушерстве слабость родовой деятельности называют одним из наиболее распространенных расстройств и осложнений процесса родов. Именно слабость родовой деятельности чаще всего приводит к возникновению патологий у плода и матери. Среди всех родовых патологий, по статистике на слабость родовой деятельности приходится около 7% случаев. Стоит отметить, что эта аномалия чаще встречается у рожающих впервые, чем у тех женщин, у которых роды не первые.
Прогноз
При адекватной медицинской помощи прогноз для женщины и плода благоприятный. Многое зависит от психологического состояния женщины, не нужно паниковать и бояться, лучше прислушаться к рекомендациям врача-акушера. Серьезные осложнения случаются достаточно редко.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах