Дата написания статьи: 30.03.2020 Колличество
()
Причины дегенерацииВиды патологииСимптомы болезниДиагностикаМетоды леченияЛазерное лечение дистрофии сетчатки аппаратами МАКДЭЛЭффективность и результаты леченияПротивопоказанияРекомендации офтальмологовЧтобы избежать дегенерации сетчатки, рекомендуется
Аппаратное лечение дистрофических заболеваний заднего отрезка глаза должно проводиться строго по рекомендации врача и всегда является дополнением к основному лечению (например, анти-VEGF терапии). Не рекомендуется проведение сеансов лазерного консервативного лечения без предварительного осмотра врача-офтальмолога.
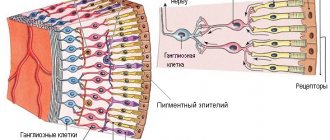
Дистрофия сетчатки глаза – целая группа необратимых заболеваний, при котором происходят органические изменения тканей или структур глазного яблока.
Причины дегенерации
Спровоцировать развитие дистрофии могут различные факторы:
- наследственная предрасположенность;
- возрастные изменения;
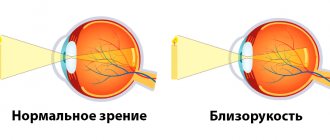
- миопия;
- воспалительные глазные заболевания;
- патологии сосудистой системы глаз;
- вирусные инфекции;
- травмы;
- офтальмологические операции;
- авитаминоз (особенно недостаток витамина А);
- курение;
- злоупотребление алкоголем;
- интоксикация организма;
- хронические стрессы.
Дегенеративные поражения сетчатки в 40% случаев диагностируются у близоруких людей, в 8% у дальнозорких. У людей с нормальным зрением подобные проблемы встречаются довольно редко (в 2-3% случаев).
В группу риска входят люди, страдающие сахарным диабетом, ожирением, гипертонией, атеросклерозом, заболеваниями сердца.
Макулодистрофия сетчатки – «сухая форма»
Макулярная дегенерация возрастная (ВМД) или инволюционная центральная дистрофия, сенильная макулодистрофия. Так называется дегенеративное заболевание нашей сетчатки, которое приводит к понижению центрального зрения.
Главной причиной заболевания является необратимый процесс старения всего организма человека, и в том числе его глазных органов. Также дистрофия сетчатки может быть следствием травмы, перенесенных воспалительных или инфекционных заболеваний, развитой близорукости, а иногда таким образом сказывается негативное влияние наследственности.
Курение, заболевания сердечно-сосудистой системы, излучение может провоцировать развитие заболевания.
Виды патологии
Дистрофия может быть врожденной и приобретенной. Врожденная форма полностью не лечится и постоянно прогрессирует, существенно ухудшая остроту зрения. Чтобы затормозить дегенерацию, необходимо строго соблюдать врачебные рекомендации.
Приобретенную дистрофию подразделяют на:
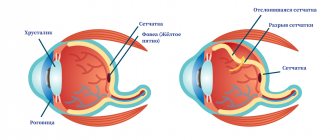
- Центральную, или макулярную (макулодистрофию) – поражает центральный отдел сетчатки (макулу), отвечающий за точность изображения и способность различать мелкие детали. В результате нарушается центральное зрение, но не изменяется периферическое. При этом появляются проблемы при чтении, писании, рисовании, вождении автомобиля.
- Периферическую – развивается на периферии сетчатки. Не сказывается на остроте зрения, но может приводить к разрыву и отслойки сетчатки.
Симптомы и причины мышечной дистрофии
Причины мышечной дистрофии кроются в хромосомной мутации. Поражается Х-хромосома, но каждая форма заболевания имеет свои особенности и характеризуется уникальным набором мутировавших генов. При этом все они способствуют снижению или же полному прекращению синтеза дистрофина – белка, необходимого мышцам для нормального функционирования.
Именно этот белок отвечает за их рост и восстановление, хотя его содержание очень мало – всего 0,002 % от общего количества белков в мышцах. Чем меньше количество дистрофина, тем больше прогрессирует болезнь и выражена симптоматика.
Среди основных симптомов, сопровождающих все формы патологии, стоит отметить такие признаки:
- мышечная слабость, прогрессирующая с годами;
- падения, неуклюжесть, изменения в походке (человек начинает двигаться вразвалочку, не может контролировать свою походку);
- проблемы с речью, дыханием, глотанием, пережевыванием пищи, координацией движений;
- боль в мышцах – особенно страдает голень;
- сложности с памятью, концентрацией внимания, обучением;
- судороги и контрактуры.
Если вы обнаружили у себя перечисленные выше симптому, записывайтесь на прием к неврологу в медицинский .
Записаться на прием Заявка является предварительной. С вами свяжется оператор, чтобы подтвердить запись.
Ваша заявка принята, в ближайшее время с Вами свяжутся наши специалисты. Спасибо, что Вы обратились в медицинский
Симптомы болезни
Клинические проявления могут варьировать в зависимости от вида патологии.
Но есть и общие признаки:
- размытость или искажение изображения, искривление линий;
- ухудшение или потеря восприятия цветов;
- затруднения при чтении и работе с мелкими предметами;
- невозможность различать движущийся и неподвижный объект;
- нарушение ориентации в сумерках;
- появление темных пятен или ярких вспышек перед глазами;
- выпадение букв при чтении.
В тяжелых случаях возможна полная потеря зрения.
Как понять, есть ли у вас дегенерация сетчатки?
Одной из опасных особенностей дистрофии сетчатки является полное отсутствие симптомов на ранних стадиях. При ее прогрессировании вы можете заметить:
- общее снижение зрения;
- снижение зрения при слабом освещении, в сумерках;
- возникновение черных точек, «мушек» перед глазами;
- искривление контуров предметов;
- помутнение, расплывчатость изображения, которые могут быть эпизодическими;
- ухудшение восприятия, определения цветов и их оттенков;
- появление вспышек света, «молний» перед глазами.
Лучше всего проходить регулярные офтальмологические обследования в профессиональной клинике, например,в нашем медицинском . В этом случае дегенеративные процессы сетчатки глаза можно выявить на ранних стадиях и успешно остановить или замедлить их развитие.
Диагностика
Чтобы диагностировать дегенеративные изменения, офтальмолог проводит комплексное обследование:
- визометрию – проверка остроты зрения по таблице;
- периметрию – изучение зрительного поля;
- офтальмоскопию – обследование глазного дна;
- УЗИ глазного яблока;
- флуоресцентную ангиографию сосудов;
- электрофизиологическое исследование – определение работоспособности зрительного нерва и нервных клеток сетчатки;
- когерентную оптическую томографию – показывает мельчайшие изменения в тканях;
- лабораторные анализы.
Что такое ПХРД и ПВХРД?
ПХРД – периферическая хориоретинальная дистрофия
Этот вид дистрофии затрагивает непосредственно сетчатку глаза и его сосудистую оболочку (хориоидею). ПХРД считается благоприятным видом дистрофии, так как не несет никаких рисков для формирования тяжелого осложнения — отслойки сетчатки. Наиболее ярким представителем семейства ПХРД является дистрофия по типу «булыжной мостовой», представляющая собой безобидные единичные или множественные очаги хориоретинальной атрофии, разбросанные по периферии сетчатки.
ПВХРД – периферическая витреохориоретинальная дистрофия
В сравнении с ПХРД, ПВХРД считается неблагоприятным видом дистрофии, так как в патологическом процессе, помимо сетчатки и хориоидеи, задействовано стекловидное тело (лат. сorpus vitreum), которое плотно спаяно с зоной хориоретинальной дистрофии. Считается, что при таких условиях, как подъем тяжестей, резкое сотрясение тела или головы, роды, стекловидное тело может провоцировать разрыв сетчатки, тем самым увеличивая риски формирования ее отслойки. Но, к счастью, на деле все не так страшно, как привыкли считать. Большинство ПВХРД являются безобидными и требуют просто динамического наблюдения. Существуют виды ПВХРД, опасность которых в большинстве случаев сильно преувеличена. К ним относятся 2 вида дистрофий: решетчатая дистрофия (или «решетка») и «след улитки». Именно об этих двух видах дистрофии офтальмологи постоянно спорят.
«решетчатая» дистрофия
дистрофия по типу «след улитки»
Методы лечения
При дистрофии сетчатки глаза лечение возможно консервативными способами:
- глазные капли;
- внутриглазное введение лекарственных препаратов;
- оральный прием медикаментов (ангиопротекторы, сосудосуживающие средства, глюкокортикостероиды, диуретики);
- аппаратное воздействие (фотостимуляция, лазеростимуляция, магнитостимуляция, электростимуляция, электрофорез, фонофорез, фотодинамическая, микроволновая и ультразвуковая терапия).
Оптимальный метод терапии офтальмолог подбирает индивидуально для каждого пациента, учитывая причину и распространенность дегенеративных процессов, тяжесть и скорость прогрессирования болезни. Но в большинстве случаев наиболее эффективно лазерное лечение дистрофии сетчатки глаза, которое широко используют в своей практике специалисты ведущих офтальмологических клиник.
В тяжелых случаях может потребоваться хирургическое вмешательство:
- лазерная коагуляция – прижигают поврежденные участки к другим отделам глаза, что позволяет предотвратить отслойку сетчатки;
- реваскуляризация – увеличивают просвет сосудов:
- вазореконструкция – восстанавливают сосуды при помощи трансплантатов;
- витрэктомия – удаляют стекловидное тело и заменяют его специальным материалом.
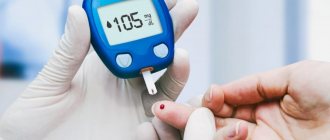
Диабетическая ретинопатия сетчатки глаза
Глазные осложнения часто встречаются при сахарном диабете и могут привести к частичной или полной потере зрения. Тем не менее, многое можно сделать, чтобы избежать столь печального исхода. Катаракта, например, встречается у больных диабетом в два раза чаще, чем у здоровых людей, но от нее можно с успехом избавиться хирургическим методом лечения. Самым же тяжелым глазным осложнением диабета является диабетическая ретинопатия. Это прогрессивно развивающееся повреждение сетчатки, тончайшей светочувствительной внутренней оболочки глаза, которая воспринимает окружающие нас предметы и объекты подобно фотопленке в фотоаппарате. Своевременное и адекватное лечение диабетической ретинопатии методом лазерной коагуляции может существенно снизить или предотвратить риск слепоты. Но диабетическая ретинопатия, развиваясь, может длительно не проявлять себя снижением зрения, а когда обнаруживается, то лечение часто оказывается запоздалым или становится невозможным. Другими словами, болея диабетом, можно иметь угрожающую зрению ретинопатию и долго не догадываться об этом.
Единственный путь уменьшить риск потери зрения из-за сахарного диабета — регулярное обследование у офтальмолога, имеющего условия и возможности для детального изучения состояния вашей сетчатки. Люди, страдающие сахарным диабетом I типа, т.е. применяющие инсулин, рискуют потерять зрение в несколько раз больше, чем больные диабетом II типа. Чем в более раннем возрасте возникает сахарный диабет, тем тяжелее протекает ретинопатия, и с годами риск потери зрения выше. Первые признаки диабетической ретинопатии, даже при успешном контроле и лечении заболевания, возникают через несколько лет с момента реального начала заболевания диабетом.
Для больного сахарным диабетом бывает достаточно двух ежегодных обследований у офтальмолога, хотя в ряде случаев, таких как беременность или продолжительное течение болезни, они требуются чаще.
Диабетическая ринотерапия — диагностика.
Обследование, позволяющее оценить угрозу диабетической слепоты должно включать: проверку остроты зрения, расширение зрачка с помощью глазных капель и детальный осмотр глазного дна с помощью биомикроскопа. Неоценима также роль оптической когерентной томографии в раннем выявлении признаков диабетической ретинопатии, в частности диабетического макулярного отека.
Наш Центр располагает всеми необходимыми условиями для своевременного выявления диабетической болезни глаз и ее эффективного лечения. Офтальмологи настоятельно рекомендуют обратиться в Центр для обследования и консультации, если вы знаете, что у вас сахарный диабет.
Лазерное лечение дистрофии сетчатки аппаратами МАКДЭЛ
При дистрофии сетчатки лечение лазером часто проводят с помощью аппарата МАКДЭЛ-08. Во время работы аппарат проецирует качественную спекл-структуру (глаз воспринимает ее как картинку из хаотически движущихся точек) на сетчатку, что способствует улучшению общего состояния зрительной системы.
МАКДЭЛ-08 “Спекл”
Подробнее
В отличие от аналогичных аппаратов, МАКДЭЛ-08 образует узкую спектральную полосу, что обеспечивает устойчивость спекла. К тому же излучение лазера выше, что позволяет значительно уменьшить время воздействия.
Лечение осуществляют курсами по 10-12 процедур длительностью 3-5 минут. Терапию рекомендуется повторять 2-3 раза в год.
Формы мышечной дистрофии
Мышечная дистрофия характеризуется прогрессирующей симметричной атрофией мышц. Болезнь во всех ее формах и проявлениях протекает долго. Слабость мышц в этом случае обусловлена отсутствием важного белка – дистрофина. Он важен для человека, так как соединяет скелет мышечных волокон с внеклеточным матриксом.
Отсутствие дистрофина вызывает постоянную усталость, нарушения походки, проблемы с глотанием и координацией движений. Всего существует более 30 форм заболевания. Они отличаются характером, степенью тяжести, симптоматикой.
9 самых распространенных из них:
- Мышечная дистрофия Дюшенна. Это самая распространенная форма патологии среди детей. Страдают от нее в основном только мальчики. Помимо проблем с координацией движений и ходьбой, больные часто падают, ходят на цыпочках или враскачку, страдают от умственной отсталости. Обычно обнаруживается в возрасте 2-3 лет. Мышцы постепенно изменяются в размерах, становятся слабее, не могут выполнять своих функций. В большинстве случаев к 12-13 годам больному требуется инвалидное кресло. Продолжительность жизни таких людей обычно не превышает 20 лет.
- Мышечная дистрофия Беккера. Симптомы в этом случае примерно такие же, как и в предыдущей форме. Но здесь симптоматика выражена более мягко, а прогрессирование патологии замедлено. Эта форма дистрофии диагностируется в детском и подростковом возрасте, поражает только мужчин. Средняя продолжительность жизни таких больных всего на 10 лет больше, чем при болезни Дюшенна.
- Миотонические расстройства. Это самая распространенная форма болезни среди взрослых, диагностируется в детском или подростковом возрасте. Такие расстройства поражают не только мышцы рук и ног, они негативно сказываются на сердце, нервной и гормональной системе, зрении, ЖКТ. Часто болезнь прогрессирует медленно.
- Плече-лопаточно-лицевая миопатия. Патология поражает мышцы лица, лопаток, рук и ног. Диагноз обычно ставится в детстве, встречается и у мальчиков, и у девочек. Болезнь развивается медленно, но характеризуется резким ухудшением и периодами, когда состояние человека улучшается. Обычно большая часть пациентов с таким диагнозом способны работать и самостоятельно передвигаться, хотя у них есть проблемы с ходьбой, жеванием и глотанием.
- Мышечная дистрофия Эрба-Рота затрагивает и мальчиков, и девочек. Диагностируется обычно в детском возрасте. Большинство больных доживает до 40 лет и более. Симптоматика сначала развивается в области бедер, а затем захватывает руки и ноги.
- Врожденная патология. Такая дистрофия мышц диагностируется в новорожденном возрасте. Встречается и у девочек, и у мальчиков. Такая форма болезни существует в двух вариантах: дистрофия с дефицитом миозина и болезнь Фукуяма. Оба они протекают тяжело, имеют ярко выраженную симптоматику. Ребенок навсегда остается инвалидом, страдает от судорог и патологических изменений в головном мозгу.
- Дистальная дистрофия. Эта форма относится к редким болезням, которые проявляются в уже взрослом возрасте. Прогрессирование патологии медленное, что дает людям шансы вести привычный образ жизни и дожить до старости. Больше всего от нее страдают мышцы конечностей.
- Дистрофия мышц глазного яблока и глотки. Обычно диагностируется в возрасте 40-50 лет. Вызывает проблемы с глотанием и жеванием пищи, слабостью мышц глаз и вызванной этим симптоматикой. На поздних стадиях вызывает удушье и спазмы, рецидивы пневмонии.
- Мышечная дистрофия Эмери-Дрейфуса. Болезнь достаточно редкая, но отличная от других форм. Проявляется в подростковом возрасте среди мальчиков. Поражает конечности, вызывает патологические изменения в сердце даже у девочек, которые являются лишь носителем гена и не страдают от выраженной симптоматики. Обычно такие больные могут дожить до зрелого возраста.
Примечательно, что это наследственное заболевание, которое может проявиться в любом возрасте. Чаще всего первые симптомы обнаруживаются на профилактических осмотрах у специалистов еще в раннем детстве. По статистике от патологии чаще страдают мальчики, чем девочки.
Прогноз для таких пациентов зависит от многих факторов. Кто-то живет с болезнью годами, лишь поддерживая свое состояние и замедляя прогрессирование атрофии мышц. Другие же быстро теряют способность вести привычный образ жизни, не могут самостоятельно ходить и часто нуждаются в инвалидном кресле.
Рекомендации офтальмологов
После окончания курса терапии необходимо:
- на улице пользоваться солнцезащитными очками;
- при чтении, письме, работе за компьютером использовать качественное освещение и регулярно делать перерывы;
- выполнять специальные упражнения;
- обогатить рацион продуктами, полезными для зрения;
- принимать витаминно-минеральные комплексы;
- избегать чрезмерных физических нагрузок;
- отказаться от вредных привычек (курения, спиртных напитков).
Симптоматика
Каждая форма мышечной дистрофии имеет свою особую клиническую картину, однако есть и ряд общих симптомов, характерных для данной группы заболеваний:
- постепенное снижение тонуса мышечных волокон;
- отсутствие болевого синдрома;
- сохранение чувствительности пораженных участков;
- изменение походки;
- частые падения из-за слабости мышц ног;
- изменение размеров мышц;
- постоянная усталость;
- постепенная атрофия скелетных мышц;
- потеря приобретенных физических навыков у детей.