Легкие человека состоят из долей, которые, в свою очередь, состоят из сегментов: отдельные участки паренхимы, в каждом из которых присутствует сегментарный бронх и отдельная ветвь легочной артерии. Сегментарная пневмония подразумевает поражение целого сегмента легких. Заболевание характеризуется острым началом и тяжелым течением. Сегментарная пневмония требует срочного лечения, поскольку достаточно часто имеет серьезные осложнения. В Москве лечение сегментарной пневмонии успешно выполняют в Юсуповской больнице, терапевты и пульмонологи которой используют в своей работе современные эффективные методы терапии заболевания.
Особенности двусторонней пневмонии
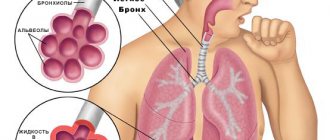
Легкие – парный орган, главной задачей которого является дыхание. Этот процесс происходит в альвеолах легких, где осуществляется газообмен с легочными капиллярами. Таким образом, вдыхаемый кислород легко поступает в кровь, и одновременно углекислый газ перемещается из крови в альвеолы.
Функция дыхания заметно нарушается при воспалительных патологиях легких. Чаще всего пациенты сталкиваются с односторонним инфекционно-воспалительным поражением. Однако нередки и случаи двустороннего поражения легких. Данная проблема особенно актуальна в периоды вирусных эпидемий. В частности, это касается свиного гриппа (H1N1) и новой коронавирусной инфекции COVID-19. У всех пациентов со среднетяжелым, тяжелым и крайне тяжелым течением COVID-19 наблюдается именно двустороннее поражение легких.
Первая, основная особенность такого поражения, которое следует отметить – двусторонняя пневмония протекает тяжелее односторонней. Когда у пациента одно легкое здоровое, то оно вполне справляется со всеми нуждами организма по обеспечению кислородом органов и тканей. Как правило, уровень сатурации (обеспеченность тканей кислородом) при одностороннем поражении в норме, чего не наблюдается при двустороннем воспалении легких.
Как и одностороннее поражение легких, двусторонняя пневмония протекает в различных морфологических формах. Легче всего переносится очаговая пневмония, при которой размер пневмонической инфильтрации (скопления иммунных клеток и воспалительных элементов в легком) составляет не более 2 см. Также различают сегментарную (поражение в рамках одного сегмента легкого), полисегментарную (вовлечено несколько сегментов легких) и лобарную (поражена доля легкого). Как несложно догадаться, чем больше зона поражения, тем тяжелее протекает болезнь.
Двусторонние пневмонии особенно тяжело протекают у людей старше 65 лет, детей младше 5 лет, а также у людей с хроническими заболеваниями сердечно-сосудистой, дыхательной системы и сахарным диабетом.
И у взрослых, и у детей, тяжелее всего протекают двусторонние интерстициальные пневмонии. В данном случае воспаление затрагивает как альвеолы, так и периальвеолярные ткани. Таким образом, функция дыхания значительно ослабевает.
Рисунок 1. Основные органы дыхания. Источник: Cancer Research UK / Wikimedia Commons
Состояние больных с интерстициальной пневмонией быстро ухудшается, что приводит к дыхательной недостаточности и требует скорейшего медицинского вмешательства.
Важно! Двусторонняя пневмония и ИВЛ. Тяжелые пациенты с двусторонним поражением легких могут перевести на искусственную вентиляцию легких. К этой мере прибегают, когда все остальные методы не привели к желаемому результату. Многие ошибочно полагают, что аппараты ИВЛ – причина высокого уровня летальности среди пациентов, находящихся на искусственной вентиляции легких. Однако высокий уровень летальности, прежде всего, связан с тяжестью протекания заболевания. На ИВЛ переводят очень тяжелых больных с изначально высоким риском летального исхода. Вместе с тем, при использовании ИВЛ существуют риски травматизации легких, а также инфицирования внутрибольничными инфекциями.
Университет
→ Главная → Университет → Университет в СМИ → Пневмония: учесть все риски
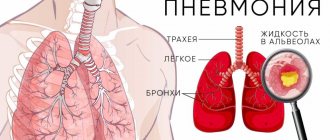
Пневмония — это острый инфекционно-воспалительный процесс в легких, обязательно с поражением альвеол.
Спектр микробных факторов может быть весьма широким, но преобладают несколько — Streptococcus pneumoniae, Haemophilus influenzae и Mycoplasma pneumoniae. К развитию пневмоний приводят грипп, парагрипп, адено- и метапневмо-, респираторно-синцитиальный вирусы. Не путаемся в диагнозе
Способы проникновения возбудителя в легкие:
- аспирация в дыхательные пути секрета ротоглотки;
- вдыхание аэрозоля, содержащего микроорганизмы;
- гематогенный;
- контагиозный.
Только два первых — основные. В развитии пневмонии немаловажны механические факторы защиты (аэродинамическая фильтрация, разветвление бронхов, надгортанник, кашель и чиханье, мукоцилиарный клиренс), а также клеточные гуморальные механизмы неспецифического и специфического иммунитета. Нарушение баланса между агрессией и защитой, по-видимому, и служит толчком для начала воспалительного процесса в легких.
Устойчиво разделение пневмоний на 2 группы: вне- и внутрибольничные (госпитальные, нозокомиальные). Диагностика классической формы не вызывает особых трудностей: острое начало, кашель, боль в грудной клетке, одышка, лихорадка, локальные хрипы в легких — даже неопытный доктор заподозрит заболевание и назначит рентгенологическое исследование. Изменения на рентгенограмме (инфильтрация в легочной ткани) подтверждают диагноз. В последнее время нередки пневмонии с малосимптомным и даже бессимптомным течением, что требует особого внимания врача, чтобы исключить туберкулез и рак легких.
Случай из практики. Больная М., 42 года. Обратилась в поликлинику с жалобами на общее недомогание, потливость. Анамнез без особенностей. При физикальном исследовании изменений не обнаружено. Общие анализы крови и мочи в норме. При рентгенографическом исследовании органов грудной клетки — сегментарная инфильтрация в нижней доле правого легкого (S6). С диагнозом «пневмония» М. направили в стационар. Отсутствие ярких клинических проявлений и изменений лабораторных данных вызвало сомнение в правильности диагноза, однако и после дополнительного обследования (анализ мокроты на КУБ, компьютерная томография органов грудной клетки) других заболеваний не было обнаружено. Вопрос разрешил курс стандартной антибактериальной терапии: в результате самочувствие нормализовалось, инфильтрация на рентгенограмме ОГК исчезла.
Случай из практики. Больной З., 53 года. При выполнении ежегодной флюорографии выявлено затемнение в нижней доле левого легкого. Пациента направили в клинику с диагнозом «левосторонняя нижнедолевая пневмония». При осмотре жалоб нет. Курит более 30 лет. Работает водителем. В легких при аускультации слева дыхание ослаблено. Перкуторный звук над легкими не изменен. СОЭ увеличено до 35 мм/час. На рентгенограмме ОГК — обширное затемнение в нижней доле левого легкого. Расхождение клинико-анамнестических данных с типичной рентгенологической картиной стало основанием для проведения бронхоскопии — выявлена экзофитно растущая опухоль в нижнедолевом бронхе слева с обтурацией просвета. При гистологическом исследовании — мелкоклеточный рак легких.
Под воспалением может скрываться широкий спектр нарушений: тромбоэмболия легочной артерии, патология сердца, системные заболевания соединительной ткани, крови и др. Клиническая картина имеет особенности при различных формах пневмонии (долевой и очаговой). Для первой характерно бурное начало с максимальной выраженностью симптомов. Очаговая (бронхопневмония) часто развивается постепенно, наслаиваясь на ОРВИ.
Для диагностики из лабораторных исследований необходим, прежде всего, общий анализ крови (лейкоцитоз, сдвиг формулы влево, увеличение СОЭ). После уточнения диагноза важно оценить тяжесть заболевания, наличие осложнений или предусмотреть возможный их риск. Ныне допустимы две градации: тяжелая и нетяжелая пневмония. Что касается осложнений, то список их внушительный; одни весьма выражены и угрожают жизни больного (септический шок, острый респираторный дистресс-синдром, ДВС-синдром), другие могут определяться лишь специальными методами исследования, но также очень серьезны.
Тактика обследования и лечения больных с пневмониями избирается на основании клинических протоколов, утвержденных Минздравом; с 2012 года действуют новые (приказ Минздрава от 05.07.2012 № 768).
Перед врачом неизбежно встает вопрос о месте лечения: амбулаторно или в стационаре? Больные с тяжелой формой пневмонии нуждаются в госпитализации. Согласно клиническим протоколам выделяют «малые» и «большие» критерии тяжелого течения «воспаления легких».
«Большие» критерии:
- потребность в искусственной вентиляции легких;
- быстрое прогрессирование очагово-инфильтративных изменений — увеличение размеров инфильтрации свыше 50% в течение 2 суток;
- септический шок, необходимость введения вазопрессорных препаратов на протяжении 4 часов и более;
- острая почечная недостаточность (количество мочи менее 80 мл за 4 часа, уровень креатинина в сыворотке выше 0,18 ммоль/л или концентрация азота мочевины более 7 ммоль/л
- при отсутствии хронической почечной недостаточности).
«Малые» критерии:
- частота дыхания (30 за 1 мин. и более);
- нарушение сознания;
- SaO2 менее 90% (по данным пульсоксиметрии);
- парциальное напряжение кислорода в артериальной крови (РаО2) менее 60 мм рт. ст.;
- систолическое артериальное давление ниже 90 мм рт. ст.;
- двустороннее или многоочаговое поражение легких;
- полости распада, плевральный выпот.
Тяжелое течение пневмонии констатируется при наличии у пациента двух «малых» или одного «большого» критерия, каждый из которых достоверно повышает риск летального исхода. В таких случаях речь идет о неотложной госпитализации в отделение реанимации и интенсивной терапии. Врачу, не имеющему возможности обследовать больного (амбулаторный этап), надо обратить внимание на два момента: одышку (в покое или при минимальной нагрузке) и снижение артериального давления. Когда данные признаки налицо, нужно как можно скорее доставить человека в медучреждение.
- Пневмония может быть нетяжелой, но все же предпочтительно госпитализировать больных в следующих случаях:
- возраст старше 60 лет;
- сопутствующие заболевания (хронический бронхит, ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, хроническая почечная и застойная сердечная недостаточности, хронический алкоголизм, наркомания, выраженный дефицит массы тела, цереброваскулярная патология);
- неэффективность стартовой антибактериальной терапии;
- беременность.
На решение о госпитализации влияет отсутствие адекватного ухода и выполнения всех врачебных предписаний в домашних условиях, а также желание пациента и/или членов его семьи.
Антибиотик подбираем эмпирически
Антибактериальная терапия — главное в лечении пневмоний. Удачное назначение препарата почти всегда определяет благоприятный исход. К сожалению, задача своевременной и точной этиологической диагностики остается нерешенной. Поэтому, как и раньше, сохраняется эмпирический подход. На выбор антибиотика влияют тяжесть пневмонии, возраст человека, сопутствующие заболевания, ряд других факторов.
Согласно клиническим протоколам, если это амбулаторный больной до 60 лет с нетяжелой пневмонией, без сопутствующей патологии, то антибиотики выбора — амоксициллин и/или макролиды внутрь. У пациентов старше 60 лет и/или с сопутствующими заболеваниями — амоксициллин/клавулановая кислота; макролиды: азитромицин или кларитромицин внутрь. Оценка действенности антибактериальной терапии — через 48–72 часа (снижение температуры до нормальной или субфебрильной, улучшение общего самочувствия). Когда стартовый курс не дал эффекта, необходима госпитализация.
Случай из практики. Больной К., 27 лет. Обратился в поликлинику с жалобами на сухой кашель, повышение температуры до 38 °С. Есть влажные хрипы в нижней доле правого легкого при аускультации; увеличены острофазовые показатели; по данным рентгенологического исследования инфильтрация в нижней доле справа. Констатирована внебольничная пневмония в нижней доле справа. От госпитализации К. отказался по семейным обстоятельствам. Поскольку пневмония нетяжелая, назначено амбулаторно: амоксициллин 0,5 по 1 капсуле 3 раза в день, ацетилцистеин, жаропонижающие, обильное питье. На третьи сутки положительной динамики нет: температура, кашель; более того, при движении стала появляться одышка. Больному вновь настоятельно рекомендована госпитализация, и на этот раз он согласился. Последующее стационарное лечение оказалось успешным.
Для лечения пневмонии среднетяжелого течения в стационаре назначают амоксициллин/клавулановую кислоту в/в в сочетании с азитромицином или кларитромицином либо цефалоспорины 3-го поколения в/м или в/в в сочетании с азитромицином. Антибиотики резерва: карбапенемы, цефоперазон/сульбактам, респираторные фторхинолоны. При пневмонии тяжелого течения антибиотики выбора: цефотаксим или цефтриаксон — в/в + азитромицин в/в или кларитромицин, или карбапенемы (меропенем, дорипенем, эртапенем или имипенем/циластатин). Если есть подозрение на инфекцию, вызванную P. aeruginosa, следует предпочесть цефепим, имипенем/циластатин, меропенем, дорипенем, ципрофлоксацин, левофлоксацин, цефоперазон/сульбактам, цефтазидим. Когда терапия неэффективна, есть подозрение на МRSA-инфекцию, назначают линезолид, или тейкопланин, или ванкомицин. Используют и мукорегуляцию, противовоспалительную терапию, дезинтоксикацию, физиотерапевтические методы.
Случай из практики. Больной Н., 43 года. Доставлен в стационар в состоянии алкогольного опьянения. Подобран на улице бригадой скорой помощи. Состояние при осмотре тяжелое. Сознание нарушено, сопор. Запах алкоголя. Температура тела 37,8 °С. Кожные покровы серые, гиперемия лица. Артериальное давление 100/60 мм рт. ст. Тоны сердца глухие, ритмичные. Частота дыханий — 30/мин. При аускультации в нижних отделах легких влажные мелкопузырчатые хрипы. Живот мягкий. На рентгенограмме органов грудной клетки массивная субтотальная инфильтрация справа, участок инфильтрации слева в среднем легочном поле. В общем анализе крови лейкоцитоз до 30109/л, сдвиг формулы влево (20% палочкоядерных форм). Сатурация кислорода 78%. С диагнозом «внебольничная двусторонняя пневмония (справа субтотальная), тяжелое течение. ОДН2» больной определен в ОИТР. Назначена антибактериальная терапия (меропенем 2,0 в/в через 8 часов + клацид 0,5 в/в через 12 часов) на фоне комплексной терапии по поддержке гемодинамики, дезинтоксикации, мукорегуляции, оксигенотерапии. В течение следующих 2 суток состояние больного без динамики. Не было ее и на рентгенконтроле. Решено добавить к лечению левофлоксацин. Еще через 2 дня на рентгенограмме ОГК появились 2 участка деструкции в среднем легочном поле справа. Учитывая отрицательную динамику на рентгенограмме, высокую вероятность стафилококковой инфекции, и в частности MRSA (что впоследствии и подтвердилось при исследовании мокроты), вместо клацида доктор назначил тейкопланин 400 мг в/в. Последняя коррекция терапии положительно сказалась на динамике: нормализовалась температура, улучшилось общее состояние; больной переведен в отделение пульмонологии, где лечение успешно продолжено.
В клинической практике имеются особые варианты пневмонии, заслуживающие отдельного изложения: госпитальная, вирусная, аспирационная, а также пневмония у больных с иммунодефицитом.
Материал рассчитан на врачей-пульмонологов, терапевтов, общей практики. Валерий Гриб, доцент 1-й кафедры внутренних болезней БГМУ, кандидат мед. наук Медицинский вестник, 26 сентября 2013
Поделитесь
Причины развития двусторонней пневмонии
Наиболее частая причина двусторонней пневмонии – инфекция, поражающая легкие. Чаще всего это следующие виды инфекционных патогенов:
- Бактерии. Как правило, это пневмонии, вызванные стрептококками, пневмококками, стафилококками и другими видами бактериальных патогенов. В медицинской практике, бактериальные пневмонии встречаются чаще всего. Серьезную проблему составляют внутрибольничные инфекции, поражающие дыхательную систему пациента при аспирации, вентиляции легких, хирургических вмешательствах или приеме цитостатических препаратов.
- Вирусы. Вирусные пневмонии встречаются реже бактериальных. Чаще всего воспаление легких вызывается вирусами гриппа, респираторно-синцитиальным вирусом, а также коронавирусами (SARS-CoV, SARS-CoV-2, MERS-CoV). При вирусной инфекции часто воспаляются интерстициальные ткани легких с образованием инфильтратов в альвеолярных мешочках. Поражение происходит в результате иммунного ответа на инфицирование. При вирусной инфекции белые кровяные тельца (в частности, лимфоциты) активируют цитокины (так называемый цитокиновый шторм), что приводит накоплению жидкости в альвеолах и дальнейшей дыхательной недостаточности.
- Грибки. Грибковые пневмонии встречаются гораздо реже бактериальных или вирусных. Нередко грибковое поражение легких отмечается на фоне интенсивной антибактериальной терапии. Пневмония, вызванная грибками также встречается у людей с ослабленным иммунитетом (например, ВИЧ-инфицированные пациентов), а также больные с хроническими обструктивными болезнями легких (ХОБЛ).
Источник: PheelingsMedia / Depositphotos
Примечательно, что вероятность развития двусторонней пневмонии у некоторых категорий людей выше, чем у других. Рассмотрим основные факторы риска развития двустороннего воспаления легких:
- Возраст – люди старше 65 и дети младше 5 лет.
- Нехватка витаминов и питательных веществ (люди с болезненной худобой).
- Легочные заболевания, например, астма, ХОБЛ, муковисцидоз, туберкулез и другие.
- Курение.
- Наличие хронических заболеваний. В частности, это болезни сердца и сосудов, патологии легких, сахарный диабет.
- Нарушение работы иммунной системы. Примечательно, что опасность таит в себе как ослабленная иммунная система, так и гипериммунный ответ. В группе риска и люди, страдающие аутоиммунными заболеваниями.
- Пациенты, принимающие иммунодепрессанты – препараты, подавляющие иммунную систему.
- Люди, имеющие проблемы с глотанием.
- Люди, недавно перенесшие вирусную или бактериальную инфекцию дыхательных путей.
Общие сведения
По данным статистики, в России патология фиксируется:
- у детей дошкольного возраста – до 500 случаев на 100 тыс. человек;
- у взрослых до 800 случаев на 100 тыс. человек.
Полисегментарная пневмония – многокомпонентная болезнь, которая развивается из-за инфицирования организма вредоносными микроорганизмами (грибы, вирусы, паразиты, бактерии) на фоне резкого снижения иммунитета.
Характерные побочные процессы затрагивают лимфатические узлы, провоцируют кислородную и сердечную недостаточность. Из-за анатомических особенностей чаще всего поражаются правое легкое во II, VI, X сегментах и левое в VI, VIII, IX, X.
80% больных не требуют госпитализации, 20% проходят лечение в отделении больницы, в интенсивную терапию попадают больные с агрессивным течением болезни, смертность составляет 5%.
Симптомы
По внешним признакам определить у человека одностороннюю или двустороннюю пневмонию невозможно. Например, нередки случаи, когда у пациента с COVID-19 вроде бы нормальное дыхание, имеется лишь высокая температура, однако на компьютерной томографии (КТ) выявляют двустороннее воспаление легких.
Некоторые признаки заболеваний, на фоне которых обычно развивается пневмония, могут указывать на вероятность воспаления легких. К таким симптомам относятся:
- Высокая температура, часто сопровождающаяся ознобом и дрожью. Однако это может быть и субфебрильная температура (не выше 38 градусов по Цельсию). В очень редких случаях при воспалении легких у больного отмечается снижение температуры (как правило, такой симптом редко встречается у пожилых пациентов).
- Сухой кашель, течение которого со временем ухудшается. Со временем могут наблюдаться выделения густой слизи или мокроты.
- Одышка в состоянии покоя или при выполнении физической работы, которая ранее не вызывала одышку. Такой симптом указывает на частичную дыхательную недостаточность.
- Боли в груди при кашле или дыхании.
- Сильное недомогание, слабость.
- Тошнота, рвота – отмечаются в редких случаях.
У людей старше 65 лет пневмония (как односторонняя, так и двусторонняя) может привести к спутанности сознания и изменению мыслительной деятельности.
Когда обращаться к врачу
Специфических симптомов у двусторонней пневмонии нет. Чаще всего симптоматика напоминает простуду или грипп, и при таких признаках люди предпочитают лечиться дома. Однако в настоящее время, когда высока вероятность заражения коронавирусом SARS-CoV-2, при подобных симптомах желательно обратиться к врачу и пройти соответствующую диагностику.
К врачу следует также обращаться в случаях, когда вы испытываете сложности с дыханием, когда отмечается боль в груди при кашле или дыхании. Помните, чем раньше обратиться к врачу, тем выше шансы на успешное лечение пневмоний.
Рисунок 2: Двусторонняя пневмония на рентгеновском снимке в двух проекциях. Источник: PHIL CDC
Ведение пациентов с ВП в амбулаторных условиях
При нетяжелой пневмонии антибактериальное лечение взрослых и детей может быть завершено при стойкой нормализации температуры тела на протяжении 3–4 дней (общая длительность курса 7–10 дней). При клинических/эпидемиологических данных о микоплазменной или хламидийной инфекции продолжительность терапии должна составлять 14 дней. Первоначальную оценку эффективности терапии следует проводить через 48–72 ч после окончания курса лечения (повторный осмотр). При сохранении или прогрессировании симптоматики необходимо пересмотреть тактику антибактериальной терапии и повторно оценить целесообразность госпитализации.
Согласно рекомендациям Российского респираторного общества, среди амбулаторных пациентов выделяют 2 группы, различающиеся по этиологической структуре и тактике антибактериальной терапии (см. таблицу 1. Антибактериальная терапия ВП у амбулаторных пациентов):
Таблица 1.
Антибактериальная терапия ВП у амбулаторных пациентов
| Группа | Наиболее частые возбудители | Препараты выбора | Альтернативные препараты | Характеристика пациентов |
| Нетяжелая ВП у пациентов до 60 лет без сопутствующей патологии | S. pneumoniae M. pneumoniae C. pneumoniae H. influenzae | Амоксициллин внутрь или макролиды (азитромицин, кларитромицин) внутрь | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) внутрь | |
| Нетяжелая ВП у пациентов старше 60 лет и/или с признаками сопутствующей патологии | S. pneumoniae C. pneumoniae H. influenzae S. aureus Enterobacteriaceae | Амоксициллин + клавулановая кислота или Амоксициллин + сульбактам внутрь | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) внутрь | Сопутствующие заболевания, влияющие на этиологию и прогноз: ХОБЛ, СД, застойная сердечная недостаточность, цирроз печени, злоупотребление алкоголем, наркомания, истощение |
Диагностика
Диагностический протокол при подозрении на пневмонию, как правило, включает следующие процедуры:
- Анализы крови (общий, биохимический). Определяется формула крови, уровень С-реактивного белка и ряд других маркеров инфекционно-воспалительного процесса.
- Рентгенография легких – позволяет выявить очаг воспаления.
- Компьютерная томография – назначается в случаях, когда рентгенография не показывает поражения легких, однако клиническая картина указывает на обратное. Компьютерная томография позволяет определить поражения легких по типу «матового стекла». Это изменения в легочной ткани на уровне альвеол. Такой характер воспаления часто отмечают при вирусных пневмониях, например, при гриппе или коронавирусной инфекции.
- Пульсоксиметрия – измерение уровня кислорода в крови (сатурация).
- Анализ мокроты. У больного берут образец мокроты и проводят бактериологическое исследование или ПЦР-анализ для определения возбудителя инфекции.
Лечение
Лечение как односторонней, так и двусторонней пневмонии направлено на устранение инфекционного процесса и предотвращение осложнений. Алгоритм лечения зависит как от возбудителя, так и от клинической картины заболевания.
Для облегчения дыхания применяются препараты, расширяющие бронхи. Компенсация дыхательной недостаточности проводится путем кислородотерапии. Для подавления воспаления и цитокинового шторма применяют гормональные противовоспалительные препараты (кортикостероиды). Последние хорошо себя зарекомендовали в лечении пневмонии, вызванной коронавирусной инфекцией.
Рисунок 3. Аппарат для искусственной вентиляции легких. Обычно его назначают при тяжелых случаях пневмонии. Источник: Максим Мишин / Правительство Москвы
Что касается противовирусных препаратов при вирусных пневмониях, то они используются не всегда. В данном случае все зависит от типа вируса. В настоящее время медицине доступны лишь несколько противовирусных препаратов с доказанной эффективностью в отношении вирусов гриппа. В остальных случаях применение этих средств лишено смысла.
Отдельно нужно сказать об антибиотиках. Назначает их только врач в случае, если доказано бактериальное происхождение пневмонии. Антибиотики также уместны при высоком риске бактериального осложнения на фоне вирусной инфекции. Все эти риски, а также сроки приема препарата определяет врач после диагностики. Самостоятельный прием антибактериальных препаратов недопустим.
Ведение пациентов с ВП в условиях стационара
Терапию при пневмонии у госпитализированных пациентов целесообразно начинать с парентеральных антибиотиков. Через 3–4 дня при условии нормализации температуры, уменьшении интоксикации и прочей симптоматики возможен переход на пероральные формы антибиотиков до завершения курса лечения (step-down therapy). Антибактериальные препараты могут применяться как в составе комбинированной терапии, так и в качестве монотерапии. Подробнее режимы терапии ВП представлены в таблице № 2.
Таблица 2.
Режимы терапии ВП в зависимости от течения
| Группа | Наиболее частые возбудители | Рекомендуемые режимы терапии | |
| Препараты выбора | Альтернативные препараты | ||
| ВП нетяжелого течения | S. pneumoniae H. influenzae C. pneumoniae S. aureus Enterobacteriaceae | Бензилпенициллин в/в, в/м ± макролид (кларитромицин, азитромицин) внутрь, или Ампициллин в/в, в/м ± макролид внутрь, или Амоксициллин + клавулановая кислота в/в ± макролид внутрь, или Цефуроксим в/в, в/м ± макролид внутрь, или Цефотаксим в/в, в/м ± макролид внутрь, или Цефтриаксон в/в, в/м± макролид внутрь | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в Азитромицин в/в |
| ВП тяжелого течения | S. pneumoniae Legionella spp. S. aureus Enterobacteriaceae | Амоксициллин + клавулановая кислота в/в + макролид в/в, или Цефотаксим в/в + макролид в/в, или Цефтриаксон в/в + макролид в/в | Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в + цефалоспорины III поколения в/в |
Примечание:
- При подозрении на наличие «атипичной» пневмонии показано использование макролидов.
- При наличии риска инфицирования P. aeruginosa (бронхоэктазы, прием ГКС, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон + сульбактам, меропенем, имипенем, пиперациллин/тазобактам, ципрофлоксацин, в монотерапии или в комбинации с аминогликозидами II–III поколения.
- При подозрении на аспирацию показаны следующие варианты терапии: цефоперазон + сульбактам, тикарциллин + клавулановая кислота, карбапенемы, пиперациллин/тазобактам.
Первоначальная оценка эффективности антибактериальной терапии должна проводиться через 24–48 часов после начала лечения. При сохранении признаков пневмонии у взрослых или детей следует пересмотреть тактику терапии.
При нетяжелой ВП курс антибактериальной терапии составляет около 7–10 дней. При тяжелой ВП неуточненной этиологии рекомендуется 10‑дневный курс антибактериальной терапии. При наличии данных о микоплазменной или хламидийной этиологии терапия должна длиться 14 дней; в случае ВП, вызванной стафилококками, грамотрицательными энтеробактериями, легионеллой, длительность терапии составляет 14–21 день.
Кроме антибиотиков в терапии ВП используют:
- Противовирусную терапию: ингибиторы нейраминидазы (озельтамивир, занамивир), активные в отношении вируса гриппа А и В. Длительность применения 5–10 дней.
- Муколитики и отхаркивающие препараты — таблетированные или ингаляционные формы.
- Глюкокортикостероиды: применяются при развившемся септическом шоке (гидрокортизон 200–300 мг/сут не более 7 дней).
- Оксигенотерапию при РаО2 < 55 мм рт. ст. или SpO2 < 88 % (при дыхании воздухом). Оптимальным является поддержание SpO2 в пределах 88–95 % или PaO2 — в пределах 55–80 мм рт. ст.
- Инфузионную терапию — для коррекции гиповолемии.
- Низкомолекулярные гепарины для профилактики тромбоэмболизма у тяжелых пациентов.
- Физиотерапию и ЛФК для уменьшения воспаления и улучшения отхождения мокроты.