Что такое инсульт и чем он опасен
Инсульт — это нарушение кровообращения в головном мозге [1]. Он может возникнуть из-за разрыва сосуда или его закупорки тромбом. В таком случае к нервным клеткам не поступает нужное количество кислорода, глюкозы и других питательных веществ, что может привести к их гибели.
Существуют несколько факторов, повышающих риск развития инсульта, в их числе: избыточный вес, высокий уровень холестерина, сахарный диабет, гипертония, употребление алкоголя и наркотиков, курение. Помимо этого, врачи учитывают генетическую предрасположенность и возраст: болезнь чаще поражает тех, кому больше 45 лет.
Инсульт может быть ишемическим и геморрагическим. Также выделяют субарахноидальное кровоизлияние, которое встречается редко, но в 50% случаев сопровождается летальным исходом. Ему свойственна острая боль в затылке, возможны судороги, рвота и потеря сознания.
Ишемический инсульт, или инфаркт мозга, — самый распространенный вид нарушения мозгового кровообращения. Непосредственная причина ишемического инсульта — закупорка сосуда, питающего головной мозг. Это может произойти из-за образования тромба или его попадания в просвет сосуда. Повышенный риск образования тромбов есть у людей, страдающих атеросклерозом, нарушением ритма сердца или заболеванием клапанов сердца. Ишемический инсульт может произойти при самостоятельном приеме лекарств без назначения врача (например, мочегонных или комбинированных оральных контрацептивов).
Симптомы при ишемическом инсульте развиваются в течение непродолжительного времени и не сопровождаются головной болью, так как в головном мозге нет болевых рецепторов. Чаще всего это происходит ночью, когда человек спит, а утром при пробуждении обнаруживает, что не работает рука, нога или нарушена речь.
При геморрагическом инсульте происходит разрыв стенки сосуда и кровь пропитывает ткани головного мозга. Частыми причинами геморрагического инсульта становятся повышение артериального давления, прием препаратов, снижающих свертываемость крови, нарушение строения стенки сосуда (аневризмы) или врожденные аномалии сосудистого русла — артериовенозные мальформации. Геморрагический инсульт развивается быстро, часто сопровождается головной болью. Если кровь пропитывает сосудистые оболочки головного мозга, где есть болевые рецепторы, человек может потерять сознание. Этот подтип инсульта отличается высокой частотой гибели пациента, но если человек выживает, то неплохо восстанавливается.
Скорая помощь при инсульте
Желательно, чтобы человек с инсультом был доставлен в больницу как можно скорее — в течение трех часов от начала первых симптомов. Поэтому важно правильно организовать помощь человеку с подозрением на инсульт.
- Вызовите скорую медицинскую помощь. Если симптомы инсульта появились у вас, то попросите о помощи, чтобы врача вызвал кто-то другой. Сообщите краткие данные о пациенте (возраст, что случилось). Оставьте свои контактные данные для связи с вами. Будьте готовы встретить врача и обеспечить доступ к пациенту.
- Помогите пациенту занять безопасное положение: лучше всего лежать на боку, слегка приподняв голову.
- Пока вы ожидаете скорую помощь постарайтесь выяснить у пациента, когда появились симптомы, какими хроническими заболеваниями он болеет и какие препараты принимает? Эта информация сэкономит время врачей и позволит быстро принять решение.
- Если человек потерял сознание и не дышит, необходимо провести сердечно-легочную реанимацию. Однако для правильного ее оказания необходимо пройти специализированные обучающие курсы [2], [3].
- Если пациенту тяжело дышать, то снимите стесняющую одежду (тугой воротник, галстук или шарф), откройте окна.
- Если человеку холодно, то укройте его теплым одеялом.
- Пока едет скорая, ни в коем случае не пытайтесь напоить, накормить больного или заставить его встать. У человека может быть нарушение функции глотания, и он может подавиться. А при попытке встать из-за высокого давления или нарушения координации есть высокий риск падения и получения дополнительных травм.
- Внимательно наблюдайте за человеком на предмет любых изменений в его состоянии. Будьте готовы рассказать оператору службы экстренной помощи или врачу об их симптомах и о том, когда они начались. Обязательно укажите, упал ли человек или ударился головой.
- В некоторых случаях целесообразно самостоятельно доставить больного в ближайшую больницу, если вы не уверены в оперативности бригады. Обсудите это решение с оператором экстренных служб.
Хорошо, если помощь будут оказывать несколько человек. Например, один будет отвечать за реанимационные действия, второй следить за пульсом и давлением, а третий — говорить по телефону с врачами. Зовите на помощь соседей и окружающих, если больной находится на улице или в общественном заведении.
Признаки и симптомы инсульта
В зависимости от тяжести инсульта симптомы могут быть незначительными или тяжелыми. Необходимо знать, на что обращать внимание. Чтобы проверить наличие предупреждающих признаков инсульта, можно использовать западное мнемоническое правило FAST (англ. — «быстро»), которое означает [4]:
F — face — «лицо»
A — arm — «рука»
S — speech — «речь»
T — time — «время»
Первый симптом — асимметрия лица. Если попросить человека улыбнуться, он не сможет это сделать, один уголок рта останется опущенным. Когда больной высовывает язык, тот может отклоняться в одну сторону. Как только вы провели небольшой оперативный тест, необходимо сразу вызвать скорую помощь. Часто пострадавший не реагирует на просьбы, не может связно говорить и поднять обе руки одновременно; иногда он находится в состоянии дезориентации, зрачки расширены или реакция на свет отсутствует.
Транзиторную ишемическую атаку бывает трудно идентифицировать только по симптомам [5]. Они полностью проходят в течение 24 часов и часто длятся менее пяти минут. При этом приступ вызывает временную недостаточность кровообращения, и за ним может последовать более тяжелый инсульт, поэтому важно обратиться к врачу как можно скорее.
Однако стоит помнить, что за движение и чувствительность отвечает лишь небольшая часть мозга, поэтому при нарушении кровообращения в других отделах мозга могут возникать самые разные симптомы: нарушение речи, глотания, зрения, головокружение, нарушение координации, спутанность и потеря сознания, эпилептические припадки, резкое снижение памяти или неадекватное поведение больного и другие. Главная задача — вызвать врача, если кому-то стало плохо: появились необычные симптомы, которых раньше не было. Лучше лишний раз перестраховаться, чем упустить время, которое является самым важным фактором, определяющим прогноз при инсульте.
Что такое инсульт
Суть инсульта – прекращение кровоснабжения и функционирования участка головного мозга в результате повреждения сосуда. Чем больше участок поражения, тем тяжелее инсульт. Некроз участка вещества головного мозга называют инфарктом [3].
Имеется высокий риск смерти в первые несколько часов, а затем в период до 28 суток после сосудистой катастрофы. Ежегодная смертность от инсульта в РФ составляет 374 случая на 100000 [10]. В 2018 г. в остром периоде инсульта умерли 35% пациентов, к концу первого года этот показатель увеличивается на 15%, а в целом, в первые 5 лет летальность инсультов составляет 44% [11]. Смертность от инсультов составила 92,9 на 100000 населения, а больничная летальность – 19,1% [5].
Наиболее вероятна длительная инвалидизация пациентов, перенесших ОНМК. Распространенность первичной инвалидности при инсульте в 2018 году составила 3,2 на 10 тыс. населения [2]. Из них 31% нуждаются в постоянном уходе, 20% имеют выраженные ограничения мобильности и только 8% — возвращаются к труду [3]. Распространенность повторных инсультов составляла в 2014 году 0,79%, из них на ишемические
инсульты приходится 87,5% [9].
Кто находится в группе риска
Есть люди, которым нужно проявлять особую настороженность в плане развития инсульта, так как они относятся в группу риска.
Среди них:
- Лица с гипертонической болезнью.
- Пациенты с сахарным диабетом.
- Мужчины и женщины старше 65 лет.
- Люди с абдоминальным типом ожирения.
- Лица с наследственной предрасположенностью к сосудистым патологиям.
- Больные, ранее перенесшие инсульт или инфаркт.
- Пациенты с диагностированным атеросклерозом.
- Женщины в возрасте старше 35 лет, принимающие оральные контрацептивы.
- Курильщики.
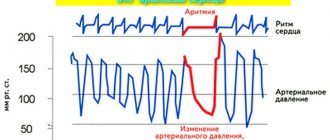
- Люди, страдающие нарушением сердечного ритма.
- Люди с повышенным уровнем холестерина.
Чаще всего, пациенты с перечисленными диагнозами, находятся на диспансерном учете. Отдельно нужно отметить людей, живущих в состоянии хронического стресса. Эмоциональное перенапряжение негативным образом отражается на всех системах организма и может стать причиной инсульта.
Причины инсульта
В зависимости от причины нарушения мозгового кровообращения выделяют ишемический и геморрагический инсульты.
Ишемический инсульт происходит в результате закупорки церебральных сосудов тромбом, когда к участку головного мозга постепенно поступает все меньше крови. Геморрагический инсульт развивается в результате разрыва сосуда и кровоизлияния в ткани головного мозга, в результате чего кровоснабжение его участка резко прекращается. Кровоизлияние может быть в субарахноидальное пространство (САК) или непосредственно в вещество мозга (ВМК). Соотношение ишемических и геморрагических инсультов составляет 4-5:1 [4].
Патанатомически инсульт может быть кардиоэмболическим, лакунарным, атеротромботическим или иной, в том числе неустановленной, этиологии (классификация по TOAST) [10].
Предрасполагающие факторы:
- мужчины от 45 до 59 лет;
- возраст от 70 лет и старше (для обоих полов) [4];
- артериальная гипертензия;
- мерцательная аритмия;
- атеросклероз церебральных сосудов;
- коагулопатии, тромбофилии, анемии;
- артерио-венозные мальформации;
- остеохондроз с повреждением позвоночной артерии;
- опухоли головного мозга;
- дислипопротеинемия;
- ожирение;
- сахарный диабет;
- перемежающаяся хромота;
- механические протезы клапанов сердца и сосудов;
- ИБС, инфаркт миокарда в период менее 6 месяцев до инсульта;
- прочие кардиологические заболевания;
- курение, алкоголизм;
- случаи инсульта в семье;
- малоподвижный образ жизни;
- стресс [1, 3].
Главное – вовремя обратиться к врачу
Врач, лечащий инсульты, – это невролог. Он принимает участие в восстановлении утраченных психических и физических функций. Основные задачи специалиста при работе с больными, которые уже выписаны из стационара – это вторичная профилактика, которая направлена на предотвращение повторного приступа, а также медикаментозное лечение последствий «удара».
Современным методом диагностики патологии является УЗ дуплексное сканирование сосудов шеи. Формируется изображение сосуда, отображается его проходимость и строение. Диагностика позволяет вовремя выявить и предотвратить сосудистые заболевания, включая инсульт.
Пройти исследование нужно при:
- частых обмороках, головных болях, головокружении;
- гипертонии;
- аритмии;
- повышенном уровне холестерина;
- черепно-мозговых травмах;
- нарушениях сна, зрения и слуха;
- ослабленном внимании, снижении памяти.
Необходимые исследования назначает врач-невролог. На основе данных диагностики прописывается лечение, которое различается, в зависимости от типа инсульта.
Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская
Признаки начинающегося инсульта
Начало геморрагического инсульта характеризуется следующими симптомами:
- резкая головная боль;
- повышение АД;
- рвота;
- головокружение;
- потеря сознания;
- слабость в конечностях;
- нарушения зрения;
- судороги [1].
Начало ишемического инсульта – постепенное, в течение часа появляются некоторые из нижеописанных симптомов:
- асимметрия лица, онемение;
- затрудненная речь – бессвязная, нарушено понимание;
- двоение в глазах, нарушения зрения;
- головная боль;
- онемение, ограничение подвижности в конечностях, чаще с одной стороны;
- головокружения, нарушение равновесия, пошатывание, заплетающаяся походка;
- помрачение сознания с дезориентацией, впоследствии может быть потеря сознания [3].
При появлении одного или более из этих признаков необходимо:
- Усадить пациента, обеспечив доступ свежего воздуха.
- Немедленно вызвать скорую медицинскую помощь.
- Если пациент в сознании, может жевать и глотать, дать ему принять одну таблетку аспирина.
Пациент подлежит госпитализации в неврологическое или нейрохирургическое отделение, где и будет осуществляться лечение инсульта. Чем быстрее пациент окажется в стационаре, тем более эффективна терапия.
Предвестники инсульта
Симптомы перед приступом проявляются уже за несколько дней. Однако многие не обращают на них внимания, потому что признаки надвигающегося инсульта исчезают сами собой.
Как распознать близость «удара»? Самые главные предвестники:
- головные боли, которые появляются внезапно и быстро проходят;
- неожиданная для человека слабость;
- беспричинная тошнота;
- недлительные головокружения;
- частые смены настроения.
Также нужно обязательно обратить внимание на такую симптоматику, как:
- нарушения зрения и слуха;
- замедленный пульс;
- онемение конечности;
- приливы крови к лицу;
- нарушение речевой функции или координации движений;
- резкая потливость.
При наличии этих симптомов нужно срочно обратиться к врачу, так как предупредить инсульт еще возможно.
В течение 3-х часов с момента образования очага поражения головного мозга возникают острые проявления близкого «удара»:
- трудности при глотании;
- нестерпимая головная боль, которая приводит к обморокам;
- сильное головокружение;
- рвота;
- судороги;
- сбои в дыхании;
- тахикардия.
На этом этапе пострадавшему требуется срочная госпитализация. При своевременном оказании первой помощи снизится вероятность тяжелых осложнений.
Симптомы инсульта
Инсульт приводит к различным повреждениям головного мозга, зависящим от локализации поражения и патанатомического типа нарушения мозгового кровообращения:
- нарушения движений в конечностях: от ограничений (парезов) до полного паралича. При локализации очага справа страдают левые конечности, при левостороннем поражении формируется правый гемипарез, в ряде случаев могут прекратиться движения во всех конечностях (тетрапарез или двойной гемипарез);
- нарушения чувствительности с одной или обеих сторон;
- нарушения речи (дизартрии – плохая артикуляция; афазии – невозможность произносить и понимать слова, писать и читать);
- атаксии (нарушения координации движений, «промахивания», шаткость, нарушения равновесия, тремор);
- нарушения зрения: от слепоты до двоения в глазах и пареза взора;
- нарушения слуха и головокружение;
- нарушение психических функций (сознание, мышление, внимание, память, воля, поведение);
- парез мягкого неба и глотки, нарушения глотания;
- нарушения мочеиспускания и дефекации;
- угнетение дыхания и сосудистого тонуса;
- повышение внутричерепного давления;
- пациенты жалуются на головные боли, рвоту, икоту, зевание, боли в плече;
- сознание постепенно угнетается до комы [1, 3].
Причинами смерти могут быть отек мозга, пневмония, сердечная недостаточность, повторный инсульт. В тяжелых случаях может развиться «синдром запертого человека»: пациент находится в сознании, но не может двигаться, глотать и говорить [3].
Содержание
Что такое инсульт?
Осложнения после инсульта
- Паралич
- Кома
- Отек мозга
- Афазия
- Нарушение координации
- Апраксия ходьбы
- Рецидив заболевания — почему он бывает?
У кого может произойти инсульт? Предрасполагающие факторы
- Главные отличительные черты женских приступов
- У мужчин
Предвестники инсульта
Главное – вовремя обратиться к врачу
Препараты при инсульте
Последствия инсульта
Выделяют транзиторную ишемическую атаку (менее суток), малый инсульт (от 1 суток до 3 недель) и инсульт со стойкими остаточными явлениями. Последствия инсульта выражаются преимущественно в двигательных и чувствительных нарушениях, формировании мышечных контрактур (выраженное постоянное ограничение движений в суставах), нарушениях речи и глотания. Также могут оставаться общие симптомы, включающие помрачение сознания, нарушения мышления, воли, эмоциональной регуляции. Могут развиться осложнения: от эпилепсии до пролежней, энцефалопатии и тревожно-депрессивного синдрома [1, 3].
Классификация инсультов
Инсульты классифицируют по причинам нарушения кровообращения и по продолжительности неврологической симптоматики. В Юсуповской больнице больному будет назначено диагностическое обследование, которое позволит очень быстро и точно определить вид инсульта и зону поражения мозга. При поступлении больного в клинике проводится ряд исследований по назначению врача:
- МРТ – магнитно-резонансная томография;
- КТ – компьютерная томография;
- ультразвуковая доплерография;
- церебральная ангиография.
Классификация ишемического инсульта (инфаркта) мозга:
- гемореологическая закупорка сосудов мозга. Такое состояние развивается при повышении свертываемости крови, слипании тромбоцитов;
- эмболический инсульт. Встречается в 20% случаев ишемического инсульта, развивается при закупорке артерии эмболами (внутрисосудистыми субстратами), которые поступают в мелкие сосуды из более крупных кровеносных сосудов;
- атеротромботический инсульт. Обнаруживается у 50% пациентов с ишемическим инсультом. На месте атеросклеротической бляшки формируется тромб, приводящий к закупорке сосуда;
- лакунарный инсульт. Артериальная гипертензия приводит к развитию атеросклероза, вызывающего сужение небольших артерий и снижение кровообращения участков мозга. Встречается в 25% случаев;
- гемодинамический инсульт. Вызывает патологическое состояние резкое сужение крупного сосуда мозга из-за падения артериального давления при сердечной недостаточности. Происходит прекращение поступления крови к участку мозга, развивается ишемический инсульт.
Классификация геморрагических инсультов:
- излияние крови при разрыве сосуда в ткани мозга – паренхиматозное кровоизлияние;
- образование гематомы в желудочках мозга – внутрижелудочковое кровоизлияние;
- кровоизлияние в полость между мягкими мозговыми оболочками и паутинной оболочкой называется субарахноидальным;
- довольно редко встречаются эпидуральные, субдуральные и смешанные формы кровоизлияний.
Классификация по продолжительности неврологической симптоматики:
- малый инсульт – проявление симптоматики от суток до трех недель. Восстановление от суток до трех недель;
- транзиторная ишемическая атака – симптомы наблюдаются продолжительностью около суток, восстановление в течение суток;
- завершенный ишемический инсульт – более трех недель наблюдаются симптомы заболевания, восстановления не происходит более трех недель.
Диагностика инсультов
Прежде всего, необходимо провести подробное неврологическое обследование. Также назначают инструментальные диагностические исследования и лабораторные анализы. При инсульте в первые часы выполняют МРТ или КТ головного мозга, при необходимости – КТ- или МР-ангиографию, цветное допплеровское картирование кровотока, ЭКГ или холтеровское мониторирование, эхокардиографию по показаниям, мониторинг АД, сатурации, оценку риска развития пролежней, оценку функции глотания [1, 3, 6].
Анализы при инсульте
- Развернутый клинический анализ крови, включая скорость оседания эритроцитов (СОЭ).
- Биохимический анализ крови с определением С-реактивного белка и гомоцистеина, уровня глюкозы, количества тромбоцитов, активированного частичного тромбопластинового времени, МНО.
- Интерлейкин 10.
- Коагулограмма расширенная.
- Определение кислотно-щелочного состояния.
- Общий анализ мочи.
Для подготовки к нейрохирургическому вмешательству дополнительно выполняют анализ крови на гепатиты , , сифилис, ВИЧ, определение группы крови и резус-фактора.
Методы диагностики
Важно быстро отличить инсульт от других болезней, которые способны приводить к развитию аналогичных симптомов. Самостоятельно сделать это практически невозможно, так же как и определить вид сосудистой катастрофы.
Главным отличием ишемического инсульта является плавное нарастание симптомов, которые не приводят к потере сознания. При геморрагическом кровоизлиянии больной отключается быстро. Однако не всегда инсульт имеет классическое течение. Болезнь может начаться и протекать атипично.
Диагностика начинается с осмотра пациента. Врач собирает анамнез, выясняет наличие хронических заболеваний. Чаще всего получить информацию можно не от самого пострадавшего, а от его родственников. Доктор выполняет ЭКГ, определяет частоту сердечных сокращений, берет анализ крови, измеряет артериальное давление.
Выставить верный диагноз и получить максимум информации о состоянии больного, можно благодаря инструментальным методам диагностики. Оптимальным вариантом считается проведение КТ головного мозга. Выполнение МРТ затруднительно, так как процедура растянута во времени. Она занимает около часа. Затратить такое количество времени на диагностику острого инсульта невозможно.
Компьютерная томография позволяет уточнить вид патологии, место ее сосредоточения, понять насколько сильно пострадал головной мозг, затронуты ли желудочки и пр. Главная проблема заключается в том, что выполнить КТ в кратчайшие сроки не всегда возможно. В этом случае врачам приходится ориентироваться на симптомы болезни.
Для определения очага инсульта используют метод диффузно-взвешенной томографии (ДВТ). Информация будет получена уже через несколько минут.
К прочим методам обследования относят:
- Люмбальная пункция.
- Церебральная ангиография.
- Магнитно-резонансная ангиография. Проводится она без введения контрастного вещества.
- Ультразвуковая допплерография.
После того, как диагноз будет выставлен, врач сразу же приступит к лечению.
Лечение инсульта
Лечение инсульта регламентируется соответствующими клиническими рекомендациями и Порядком оказания медицинской помощи пациентам с острым нарушением мозгового кровообращения. В первые часы осуществляют тромболитическую терапию и в дальнейшем – профилактику тромбообразования. При геморрагическом инсульте может быть выполнена нейрохирургическая операция. Нормализуют артериальное давление, водно-электролитный баланс, уровень глюкозы в периферической крови и моче, поддерживают основные жизненные функции организма и выполняют профилактику осложнений. Лекарственная терапия также направлена на улучшение пострадавших функций нервной системы [1, 3, 6].
Виды инсультов головного мозга
Наиболее часто встречается ишемический инсульт (инфаркт) мозга – 85% случаев, геморрагический инсульт встречается в 15% случаев. Инсульты могут быть вызваны несколькими причинами:
- образованием тромбоэмболов при заболеваниях сердца;
- острым нарушением кровообращения в шейных и крупных мозговых артериях;
- нарушением кровообращения в мелких артериях мозга при остром течении процесса.
Реабилитация при инсульте
Инсульт – заболевание, при котором огромнейшее значение имеют реабилитация и уход. Восстановление при инсульте начинают еще в реанимации, с момента стабилизации жизненно важных функций. С пациентом работает мультидисциплинарная реабилитационная команда, в которую входят врач-реабилитолог, физический терапевт или инструктор ЛФК, логопед, медсестра по массажу, врач-физиотерапевт и медсестра по физиотерапии, психолог, эрготерапевт, постовая и реабилитационная медсестры. Проводится диагностика по специальным шкалам, отражающим степень нарушения функций и ограничений активности пациента, влияние факторов внешней среды на реабилитационный потенциал.
Реабилитационный процесс продолжается в течение всего периода госпитализации. На втором этапе больных с серьезными нарушениями, не способных передвигаться самостоятельно, направляют в реабилитационные отделения или специализированные стационары. Тех, кто может ходить самостоятельно или с поддержкой, реабилитируют в амбулаторных центрах на базе поликлиник и санаториев.
Процесс реабилитации не должен прерываться, поэтому занятия необходимо продолжать и в домашних условиях. Конечно, на дому отсутствуют высокотехнологичные роботизированные комплексы, физиотерапевтическая аппаратура, но возможны занятия ЛФК, массаж, работа с психологом, логопедом и эрготерапевтом. Для этого используют телемедицинские технологии, организуют посещения специалистов реабилитационного профиля.
В индивидуальную программу реабилитации входят не только направление на восстановительное лечение, но и технические средства реабилитации. Однако обычно родственникам также приходится прилагать значительные физические и финансовые ресурсы для достижения наилучшего эффекта [7].
Ишемический инсульт (инфаркт мозга) — симптомы и лечение
Общие мероприятия
При лечении ишемического инсульта принято не снижать артериальное давление быстро, если оно высокое, особенно в первые дни заболевания. Низкое артериальное давление следует повысить — этим занимаются врачи, не давайте самостоятельно пациенту никаких лекарств.
Несдерживаемая сильная рвота — частая проблема в периоде сразу после инсульта, особенно при поражении в бассейне основной артерии. Это создаёт проблемы в питании больного. Если рвота не прекращается, или есть дисфагия, то ставят зонд для питания. Нехватку электролитов восполняют инфузионной терапией. Следует внимательно отслеживать проходимость дыхательных путей.
Тромболитическая терапия
Тромболитическая терапия — это единственная терапия ишемического инсульта в остром периоде, эффективность которой доказана в крупных исследованиях.
С момента появления первых симптомов инсульта до введения тромболитика должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Окклюзия сосудов происходит в артериальном или венозном русле. Тромботические лекарства растворяют тромб, но препарат необходимо доставить в зону тромбоза.
Тромболитические средства впервые появились в 40-х годах XX века. Активная разработка лекарств этой группы привела к тому, что в настоящее время выделяют пять поколений тромболитиков:
- Первые тромболитики — это природные вещества, которые переводят плазмаген в плазмин, тем самым вызывают активное кровотечение. Выделяют эти ингредиенты из крови. Данную группу лекарств используют редко, так как возможно сильное кровотечение. К этому поколению относят: Фибринолизин, Стрептокиназа, Урокиназа, Стрептодеказа, Тромбофлюкс.
- Второе поколение — это вещества, полученные на основе достижений генной инженерии с помощью бактерий. Это поколение лекарств хорошо изучено, у них практически отсутствуют побочные эффекты. Действуют непосредственно на тромбы. К этому поколению относят: Алтеплаза, Актилизе, Проурокиназа, Гемаз. Пуролаза, Метализе.
- Третье поколение — эти препараты способны быстро находить тромб и более продолжительно на него воздействовать. Максимально эффективны в первые три часа: Ретеплаза, Тенектеплаза, Ланотеплаза, Антистреплаза, Антистрептолаза.
- Четвёртое поколение — эти препараты находятся в разработке, отличаются быстрым и интенсивным воздействием на тромб. Недостаточно изучены.
- Пятое поколение — это совмещение натуральных и рекомбинантных активных веществ.
В фазе восстановления, когда состояние больного практически всегда в той или иной степени улучшается, важное значение имеет логопедическая помощь, а также трудотерапия и ЛФК.
Инфузионная терапия
Антикоагулянты (гепарин и непрямые антикоагулянты) назначают только тогда, когда предписания врача заведомо будут выполняться, и есть возможность следить за свёртываемостью крови [8].
Антикоагулянты
Антикоагулянты препятствуют образованию нитей фибрина и тромбообразованию, способствуют прекращению роста уже образовавшихся тромбов, а также воздействию на тромбы эндогенных фибринолитических ферментов [11].
Лечение антикоагулянтами может быть начато только после исключения внутримозгового кровотечения.
Прямые коагулянты: гепарин и его производные, прямые ингибиторы тромбина, а также селективные ингибиторы фактора Х (Фактор Стюарта — Прауэра — одного из факторов свёртывания крови).
Непрямые антикоагулянты:
- Антагонисты витамина К: фениндион (фенилин), варфарин (варфарекс), аценокумарол (синкумар);
- Гепарин и его производные: гепарин, антитромбин III, далтепарин (фрагмин), эноксапарин (анфибра, гемапаксан, клексан, эниксум), надропарин (фраксипарин), парнапарин (флюксум), сулодексид (ангиофлюкс, вессел дуэ ф), бемипарин (цибор);
- Прямые ингибиторы тромбина: бивалирудин (ангиокс), дабигатрана этексилат (прадакса);
- Селективные ингибиторы фактора Х: апиксабан (эликвис), фондапаринукс (арикстра), ривароксабан (ксарелто).
Антиагреганты
Назначение антиагрегантов позволяет улучшить прохождение жидкости в тканях мозга и предотвратить развитие острого нарушения кровоснабжения головного мозга [6].
Антиагреганты не позволяют тромбоцитам склеиваться, тем самым препятствуют формированию тромбов.
Классификация антиагрегантов по механизму действия:
- аспирин, индобуфен, трифлюза (прекращают действие циклооксигеназы-1, ЦОГ-1);
- тиклопидин, клопидогрел, празугрел, тикагрелор, кангрелор (прекращают работу рецептора АДФ Р2Y12 на тромбоцитарных мембранах);
- абциксимаб, монофрам, эптифибатид, тирофибан; ксимелофибан, орбофибан, сибрафибан, лотрафибан и другие (антагонисты гликопротеинов (GP) Iib/IIIa);
- дипиридамол и трифлюзал (ингибиторы цАМФ фосфодиэстеразы);
- илопрост (усилитель аденилатциклазы);
- ифетробан, сулотробан и другие (подавляют рецептор ТХА2/PGH2);
- атопаксар, ворапаксар (противодействуют рецептору AR (protease activated receptors) тромбина).
Аспирин — часто используемый препарат из этой группы. Если антикоагулянты противопоказаны, то можно использовать антиагреганты.
Хирургическое лечение
Каротидная эндартерэктомия — это профилактическая хирургическая операция, которая проводится с целью удаления атеросклеротических бляшек из arteria carotis communis (общей сонной артерии).
При развитии мозжечкового инсульта со сдавлением ствола мозга с целью сохранить жизнь больного выполняют хирургическую операцию для снятия внутричерепного давления в задней черепной ямке.
Противоотёчная терапия
По поводу применения кортикостероидов при ишемическом инсульте существуют разные и достаточно противоположные мнения, но всё же они активно пользуются врачами для уменьшения отёка мозга: назначают дексаметазон 10 мг внутривенно струйно или внутримышечно, затем по 4 мг внутривенно или внутримышечно каждые 4-6 часов.
Осмотические средства.Маннитол — повышает осмолярность плазмы, тем самым жидкость из тканей, в том числе и из головного мозга, перемещается в кровяное русло, создаётся выраженный мочегонный эффект, и из организма выводится большое количество жидкости. Отмена может дать рикошетный эффект.
Противосудорожные средства
Их необходимо назначать при развитии ишемического инсульта с эпилептическими припадками.
Реабилитация после инсульта
Реабилитационные мероприятия начинают уже в раннем периоде заболевания и продолжают после выписки из стационара. Они включают в себя не только проведение медикаментозного лечения, массажа, лечебной физкультуры, логопедических занятий, но и требуют привлечения других специалистов по психологической, социальной и трудовой реабилитации.
Наряду с восстановлением нарушенных функций, реабилитация включает:
- профилактику постинсультных осложнений;
- профилактику повторных инсультов.
Основные принципы реабилитации после инсульта:
- раннее начало реабилитационных мероприятий;
- систематичность и длительность, что возможно при хорошо организованном поэтапном построении реабилитации;
- включение в реабилитационный процесс специалистов различных профилей, индивидуализация реабилитационных программ;
- активное участие в реабилитационном процессе самого больного, его близких и родных.
Длительность реабилитации определяется сроками восстановления нарушенных функций. Восстановление двигательных функций происходит в основном в первые 6 месяцев после инсульта. В этот период проведение интенсивной двигательной реабилитации наиболее эффективно. Восстановительное лечение больных с афазией должно быть более длительным и проводиться в течение первых 2-3 лет после инсульта.
Комплексность реабилитации состоит в использовании не одного, а нескольких методов, направленных на преодоление дефекта.
При двигательных нарушениях комплекс реабилитации включает:
- методы кинезотерапии (пассивную и активную гимнастику, обучение ходьбе и навыкам самообслуживания);
- коррекцию нарушения двигательной функции с помощью биологической обратной связи и электростимуляцию с помощью обратной связи;
- методы преодоления спастичности и лечение артропатий.
При речевых нарушениях основным являются регулярные занятия со специалистом по восстановлению речи, чтения и письма (логопедом-афазиологом или нейропсихологом).
Наиболее оптимальна следующая модель этапной реабилитации после инсульта:
1-й этап — реабилитация начинается в ангионеврологическом (или в обычном неврологическом отделении клинической больницы), куда больной доставляется машиной скорой помощи;
2-й этап — по окончании острого периода (первые 3-4 недели) возможны следующие варианты направления больных:
- 1-й вариант — больной с полным восстановлением нарушенных функций выписывается на амбулаторное долечивание или переводится в санаторий;
- 2-й вариант — больной с выраженным двигательным дефицитом, к концу острого периода ещё самостоятельно не передвигающийся или передвигающийся с большим трудом, нуждающийся в посторонней помощи при самообслуживании, переводится в реабилитационное отделение той больницы, куда он был доставлен машиной скорой помощи;
- 3-й вариант — больные с умеренным и лёгким двигательным дефектом, самостоятельно передвигающиеся в пределах больницы, элементарно обслуживающие себя, переводятся в реабилитационный центр. В реабилитационный центр переводятся также больные, которые за время пребывания в реабилитационном отделении больницы (2-й вариант) научились самостоятельно ходить и элементарно обслуживать себя в быту.
3-й этап — амбулаторная реабилитация: реабилитация в специальных реабилитационных санаториях и на дому.
Амбулаторную реабилитацию осуществляют на базе реабилитационных отделений поликлиник или восстановительных кабинетов или в форме «дневного стационара» при реабилитационных отделениях больниц и реабилитационных центрах. В реабилитационных санаториях могут находиться больные, полностью себя обслуживающие и самостоятельно передвигающиеся не только в помещении, но и вне его. Тем больным, которые не могут самостоятельно добраться до поликлиники или дневного стационара, реабилитационную помощь (занятия с методистом лечебной физкультуры и занятия по восстановлению речи) оказывают на дому, обязательно обучая родственников.
Противопоказания и ограничения к проведению активной реабилитации
Следующие сопутствующие заболевания ограничивают или препятствуют проведению активной двигательной реабилитации:
- частые приступы стенокардии;
- сердечная недостаточность;
- высокое и плохо снижаемое артериальное давление;
- хронические лёгочные заболевания: бронхиальная астма с частыми приступами, обструктивный бронхит;
- тяжёлые формы сахарного диабета;
- рак;
- острые воспалительные заболевания;
- некоторые болезни и патологии опорно-двигательного аппарата: тяжёлые артриты и артрозы, ампутированные конечности.
Психозы, выраженные когнитивные нарушения (деменция) являются ограничением для проведения не только двигательной, но и речевой реабилитации.
Существуют ограничения для восстановительного лечения в обычных реабилитационных центрах: крайне ограниченная подвижность больных (отсутствие самостоятельного передвижения и самообслуживания), нарушение контроля функций тазовых органов, нарушение глотания. Реабилитацию таким больным, а также пациентам с выраженными сердечной и лёгочной патологиями проводят в реабилитационных отделениях, расположенных на базе крупных клинических многопрофильных больниц, по специальным реабилитационным программам.
Профилактика инсультов
Наследственная предрасположенность к инсульту, наличие кардиологических заболеваний, патологии сосудов и состава крови, возраст старше 40 лет, ожирения и сахарного диабета требуют проведения ряда профилактических мероприятий:
- Поддержание нормальных показателей артериального давления, прием гипотензивных препаратов по назначению врача, контроль АД.
- Поддержание уровня нормальной физической активности, занятия физкультурой, пешие прогулки по 30-40 минут в день (например, прогулки с собакой).
- Проведение профилактических обследований, включающих стандартный набор лабораторных показателей. При профилактическом осмотре дополнительно требуются следующие анализы: генодиагностика синдрома ЦАДАСИЛ (CADASIL) методом ПЦР, плазменные факторы системы свертывания крови, антитела к протромбину классов IgG и IgM, чтобы определить риск тромбоза, определение полиморфизмов, ассоциированных с риском артериальной гипертензии, сахарного диабета, нарушениям липидного обмена, чтобы выявить предрасположенность к заболеваниям, повышающим риск инсульта, фактор Виллебранда (гликопротеин, обеспечивающий образование тромбов), предлагаются комплексные лабораторные исследования доклинической диагностики сердечно-сосудистых заболеваний («ЭЛИ-АНКОР-Тест-12», «Кардиориск»).
- Избегание хронических и острых стрессов, соблюдение психогигиены.
- Нормализация веса (ИМТ <25 кг/м2).
- Здоровое питание (например, средиземноморская диета, ограничение соли до 5 5 г/сутки).
- Отказ от курения и приема психоактивных веществ.
- Лечение заболеваний, являющихся фактором риска инсульта [8, 11].
Особенности инсульта у пожилых людей
Возраст — один из значимых факторов развития острых сосудистых патологий головного мозга, нарушающих кровообращение. Заболевания кровеносных сосудов у пожилых людей проходят гораздо тяжелее, чем у молодых. Это связано с физиологическими изменениями в организме, и в частности, в центральной нервной системе, такими как:
- уменьшение объема и массы головного мозга;
- истончение лептоменингеальных оболочек;
- старческая атрофия нейронов;
- дегенеративные изменения белого вещества;
- снижение функциональной активности нейронов;
- гибель нейронов, вызванная электролитическим дисбалансом;
- уменьшение гематоэнцефалического барьера;
- патологические изменения мозговых желудочков.
Около 80 % случаев инсульта диагностируются у людей старше 70 лет. И, к сожалению, прогноз на выздоровление очень часто неблагоприятный. Последствия инсульта у пожилых людей трудно спрогнозировать, так как таким пациентам сложно подобрать эффективную терапию.
Причины инсульта у пожилых людей
Среди причин развития инсульта у пожилых людей различают этиологические факторы и факторы риска. Первые вызывают сам недуг, а вторые повышают вероятность возникновения патологии. К основным причинам острых нарушений кровотока в головном мозге относятся:
- артериальная гипертензия;
- васкулиты и ангиопатии;
- неправильный приём препаратов, влияющих на свёртываемость крови;
- новообразования в клетках нервных или соединительных тканей;
- изменения ритма сердцебиения;
- атеросклероз каротидных артерий;
- гормональный дисбаланс, повышающий риск образования тромбов.
Среди главных факторов риска инсульта у людей пожилого возраста можно выделить:
- половую принадлежность (статистически обширным кровяным излияниям в мозг больше подвержены мужчины);
- наличие сердечно-сосудистых заболеваний;
- повышение уровня холестерина в составе крови;
- микроинсульты в анамнезе.
Как правило, инсульту предшествуют определенные сосудистые и сердечные заболевания. Одними из них являются системный атеросклероз и мерцательные аритмии, развивающиеся в возрасте 85 лет.
Системный атеросклероз сосудов
Данное заболевание представляет собой неоднородные бляшки, образовывающиеся в средних и крупных артериях, в том числе и мозговых. Пожилой и старческий возраст являются главными факторами риска развития атеросклероза.
Частые мерцательные аритмии после 85 лет
Нарушения сердечного ритма, приводящие к нерегулярному сердцебиению, свидетельствуют о наличии мерцательной аритмии. Синусовый узел не справляется с координацией сердечного ритма, из-за чего верхние камеры хаотично мерцают. В итоге кровь поступает в желудочки в недостаточном количестве. Основными симптомами мерцательной аритмии являются:
- дрожь в грудной клетке;
- учащенное сердцебиение;
- нерегулярный сердечный ритм;
- одышка;
- болевые ощущения в груди;
- головокружение;
- быстрая утомляемость, сонливость;
- повышенная тревожность и беспокойство.
Многие люди десятилетиями живут с этим заболеванием. Оно не является прямой угрозой жизни, но при достижении человеком пожилого возраста приводит к ряду осложнений, среди которых и инсульт.
Инсульт у людей старше 70 лет
С возрастом церебральное кровообращение ухудшается. Эти нарушения объясняются естественными старческими изменениями, из-за которых компенсаторные резервы организма снижаются. В результате стенки сосудов становятся ломкими, внутреннюю оболочку артерий поражают атеросклеротические бляшки, учащаются случаи резких скачков артериального давления.
Последствия инсульта у пожилых пациентов (старше 70 лет) очень опасны для жизни и в корне меняют её. Первый эпизод разрыва мозгового сосуда приводит к коме больше чем в половине случаев. Восстановительный процесс после острого нарушения церебрального кровообращения тяжелый и длительный.
Признаки инсульта у пожилых людей
В большинстве случаев заболевание проявляется почти сразу. Лишенные нормального кровоснабжения, клетки головного мозга отмирают, что сопровождается следующими симптомами:
- резкая головная боль;
- головокружение;
- обморочное состояние, кратковременная потеря сознания;
- нарушение координации движений;
- ухудшение речи и произношения (заторможенность, ухудшение дикции, невозможность воспроизводить звуки);
- снижение зрения, потемнение в глазах, размытость и нечеткость изображений;
- спутанное сознание, рассеянность;
- дезориентация в пространстве.
Признаки инсульта у пожилых людей имеют некоторые особенности. Сосудистая катастрофа в мозгу наступает независимо от времени суток, но чаще развивается ранним утром или вечером. У возрастных больных состояние часто ухудшается постепенно, в течение нескольких дней. Это связано с тем, что мозговое кровоизлияние протекает достаточно медленно.
Список литературы
- Геморрагический инсульт у взрослых: клинические рекомендации МЗ РФ, 2021. Разработчики Ассоциация нейрохирургов России.- Текст электронный.- URB: (дата обращения 18.08.2020).
- Ефремова М.Д. Инсульт как актуальная социально-психологическая проблема / М.Д. Ефремова –текст электронный//Скиф. Вопросы студенческой науки.- 2021 -№2(24) URB: (дата обращения 17.08.2021) Режим доступа: Электронно-библиотечная система Cyberleninka. — Текст: электронный.
- Ишемический инсульт и транзиторная ишемическая атака у взрослых: клинические рекомендации МЗ РФ, 2021 разработчики: Всероссийское общество неврологов, Национальная ассоциация по борьбе с инсультом, Ассоциация нейрохирургов России, МОО Объединение нейроанестезиологов и нейрореаниматологов, Союз реабилитологов России.- Текст электронный.- URB: (дата обращения 18.08.2020).
- Мачинский П.А. Сравнительная характеристика показателей заболеваемости ишемическим и геморрагическим инсультом в России / П.А.Мачинский, Н.А.Плотникова, В.Е. Ульянкин [и др.] – Текст непосредственный.// Известия высших учебных заведений. Поволжский регион. Медицинские науки.- 2021.- «2(50)-С.112 – 132 DOI 10.21685/2072-3032-2019-2-11.
- Мониторинг реализации федерального проекта «Борьба с сердечно-сосудистыми заболеваниями» — Презентация Департамент организации медицинской помощи и санаторно-курортного дела МЗ РФ URB: (дата обращения 17.08.2021).
- Приказ Министерства здравоохранения РФ от 15 ноября 2012 г. N 928н «Об утверждении Порядка оказания медицинской помощи больным с острыми нарушениями мозгового кровообращения». — URB: (дата обращения 17.08.2021) Режим доступа: Электронно-библиотечная система «Гарант». — Текст: электронный.
- Приказ Министерства здравоохранения РФ от 31 июля 2021 г. № 788н «Об утверждении Порядка организации медицинской реабилитации взрослых». – URB: (дата обращения 17.08.2021).- Режим доступа: Электронно-библиотечная система «Гарант». — Текст: электронный.
- Профилактика нарушений мозгового кровообращения: уч. пособие / Сост.: Л.Б. Новикова, А.П. Акопян.– Уфа: Изд-во ГБОУ ВПО БГМУ Минздрава России, 2015.-58 с.
- Стаховская Л.В. Анализ эпидемиологических показателей повторных инсультов в регионах Российской Федерации (по итогам территориально-популяционного регистра 2009-2014 гг.) / Л.В .Стаховская, О.А. Клочихина, М.Д ., Богатырева и др.]. CONSILIUM MEDICUM, 2021, т.5, №9, с. 8-11.
- Шамалов Н. А. Анализ динамики основных типов инсульта и патогенетических вариантов ишемического инсульта/ Н. А Шамалов, Л. В Стаховская, О. А Клочихина [и др.]. Текст непосредственный.// Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2019;119(3-2):5-10. doi.org/10.17116/jnevro20191190325.
- 1RRE Электронное издание. Обновление ежедневно День борьбы с инсультом отмечают 29 октября 2021 года URB: (дата обращения 17.08.2021).
Автор:
Пугонина Татьяна Алексеевна , Терапевт
Лечение и реабилитация
Лечение пациент получает в стационаре. Всех больных с подозрением на инсульт госпитализируют в экстренном порядке. Оптимальным сроком для оказания медицинской помощи являются первые 3 часа после случившейся мозговой катастрофы. Человека помещают в реанимационное отделение неврологического стационара. После того как острый период будет преодолен, его переводят в блок ранней реабилитации.
До момента установки диагноза проводится базисная терапия. Больному корректируют артериальное давление, нормализуют сердечный ритм, поддерживают необходимый уровень pH крови. Для уменьшения отека головного мозга назначают диуретики, кортикостероиды. Возможна трепанация черепа, позволяющая уменьшить степень компрессии. При необходимости пациента подключают к аппарату искусственного дыхания.
Обязательно направляют усилия на устранение симптомов инсульта и на облегчение состояния больного. Ему назначают препараты для снижения температуры тела, антиконвульсанты, противорвотные средства. Используют лекарственные средства, обладающие нейропротекторным действием.
Патогенетическая терапия основывается на виде инсульта. При ишемическом поражении головного мозга необходимо как можно быстрее восстановить питание пораженной области. Для этого больному назначают препараты, рассасывающие тромбы. Возможно их удаление механическим путем. Когда тромболизис реализовать не удается, пациенту назначают Ацетилсалициловую кислоту и вазоактивные препараты.
При инсульте крайне важно оказать своевременное лечение поврежденных участков мозга. Курсовое применение препарата ускоряет процесс восстановления клеток мозга после инсульта, даже при нарушенном кровообращении или гипоксии. Это позволяет добиться скорейшего восстановления памяти, мышления, речи, глотательного рефлекса и восстановления других функций повседневной деятельности. Глиатилин положительно влияет на передачу нервных импульсов, защищает клетки мозга от повторных повреждений, что предотвращает риск повторного инсульта.
Препарат хорошо переносится пациентами, противопоказан к применению беременными, кормящими женщинами и людьми с повышенной чувствительностью к холина альфосцерату.
Курсы нужно будет проходить регулярно. Обязательно нужно заниматься лечебной физкультурой, проходить физиотерапию, посещать массажиста. Многим больным после перенесенного инсульта приходится в течение долгого времени восстанавливать двигательные навыки, учиться самостоятельно себя обслуживать.
Родные и близкие должны оказывать больному поддержку, не оставлять его один на один с проблемой. К работе подключают психологов. Часто требуются занятия с логопедом.
Методы диагностики
Важно быстро отличить инсульт от других болезней, которые способны приводить к развитию аналогичных симптомов. Самостоятельно сделать это практически невозможно, так же как и определить вид сосудистой катастрофы.
Главным отличием ишемического инсульта является плавное нарастание симптомов, которые не приводят к потере сознания. При геморрагическом кровоизлиянии больной отключается быстро. Однако не всегда инсульт имеет классическое течение. Болезнь может начаться и протекать атипично.
Диагностика начинается с осмотра пациента. Врач собирает анамнез, выясняет наличие хронических заболеваний. Чаще всего получить информацию можно не от самого пострадавшего, а от его родственников. Доктор выполняет ЭКГ, определяет частоту сердечных сокращений, берет анализ крови, измеряет артериальное давление.
Выставить верный диагноз и получить максимум информации о состоянии больного, можно благодаря инструментальным методам диагностики. Оптимальным вариантом считается проведение КТ головного мозга. Выполнение МРТ затруднительно, так как процедура растянута во времени. Она занимает около часа. Затратить такое количество времени на диагностику острого инсульта невозможно.
Компьютерная томография позволяет уточнить вид патологии, место ее сосредоточения, понять насколько сильно пострадал головной мозг, затронуты ли желудочки и пр. Главная проблема заключается в том, что выполнить КТ в кратчайшие сроки не всегда возможно. В этом случае врачам приходится ориентироваться на симптомы болезни.
Для определения очага инсульта используют метод диффузно-взвешенной томографии (ДВТ). Информация будет получена уже через несколько минут.
К прочим методам обследования относят:
- Люмбальная пункция.
- Церебральная ангиография.
- Магнитно-резонансная ангиография. Проводится она без введения контрастного вещества.
- Ультразвуковая допплерография.
После того, как диагноз будет выставлен, врач сразу же приступит к лечению.
Тест на инсульт
Существует такой тест, как BE FAST, который используется в медицине для мгновенного диагностирования инсультного приступа. Аббревиатура имеет свою расшифровку:
- B — balance. Нужно посмотреть, как человек совершает движения. Плохое равновесие свидетельствует о приближающемся ударе.
- E — eyes. Проверьте уровень остроты зрения — пусть больной поочередно закрывает/открывает глаза и расскажет, что он видит перед собой.
- F — face. Попросите улыбнуться и показать язык. При приступе происходит искривление в одну из сторон.
- A — arms. Пусть пострадавший поднимет обе руки или пожмите ему ладони — одна из конечностей будет слабее или не поднимется.
- S — speech. Поговорите с потерпевшим — при дефиците мозгового кровоснабжения речь нарушается.
- T — time. Больной отрицает нарушенное состояние.
Если вы обнаружите хотя бы один вид отклонения, незамедлительно обращайтесь в Юсуповскую клинику, где опытные врачи окажут первичную медицинскую помощь, установят точный диагноз, назначат терапевтические мероприятия. Для этого применяются инновационные лечебные технологии европейского уровня, мощное оборудование, индивидуальный подход. Задать вопросы и пройти обследование можно по указанным телефонам.
Кто находится в группе риска
Есть люди, которым нужно проявлять особую настороженность в плане развития инсульта, так как они относятся в группу риска.
Среди них:
- Лица с гипертонической болезнью.
- Пациенты с сахарным диабетом.
- Мужчины и женщины старше 65 лет.
- Люди с абдоминальным типом ожирения.
- Лица с наследственной предрасположенностью к сосудистым патологиям.
- Больные, ранее перенесшие инсульт или инфаркт.
- Пациенты с диагностированным атеросклерозом.
- Женщины в возрасте старше 35 лет, принимающие оральные контрацептивы.
- Курильщики.
- Люди, страдающие нарушением сердечного ритма.
- Люди с повышенным уровнем холестерина.
Чаще всего, пациенты с перечисленными диагнозами, находятся на диспансерном учете. Отдельно нужно отметить людей, живущих в состоянии хронического стресса. Эмоциональное перенапряжение негативным образом отражается на всех системах организма и может стать причиной инсульта.
Оказание первой помощи
Если у пострадавшего обнаружились один или несколько из вышеперечисленных признаков, то необходимо вызывать скорую помощь. Запрещается давать пострадавшему в это время какие-либо лекарственные препараты. Мужчину необходимо уложить на ровную поверхность, слегка приподняв голову. К затылку прикладывается холодный компресс, а к нижним конечностям – грелку. Важно обеспечить пострадавшему состояние полного покоя, не разрешая ему двигаться и резко вставать. Если человек находится в помещении, то открыть окна для притока свежего воздуха. При наступлении рвоты, отклонить голову в стороны, чтобы он не захлебнулся. При первых признаках клинической смерти, выполняется искусственно дыхание и непрямой массаж сердца.
Возможные последствия, осложнения
Главной опасностью инсульта является летальный исход. Если человек выжил, то болезнь все равно даст о себе знать определенными осложнениями.
К ранним последствиям относятся:
- Отек головного мозга.
- Кома.
- Пневмония.
- Парализация. Она может быть частичной или полной. Чаще всего страдает одна половина тела.
- Повторный инсульт.
- Пролежни.
- Нарушения психики. Они могут проявляться в капризах, раздражительности, агрессии, тревожности. Иногда развивается слабоумие.
- Нарушения сна.
- Инфаркт миокарда, язва желудка. Эти нарушения развиваются на фоне повышенного уровня гормонов стресса.
После перенесенного ишемического инсульта летальный исход наблюдается в 15-25% случаев. Геморрагическое поражение сосудов головного мозга приводит к гибели 50-60% больных. Причиной смерти становятся именно тяжелые осложнения, например, пневмония или острая сердечная недостаточность. Самыми опасными считаются первые 3 месяца после перенесенного инсульта.
Руки восстанавливаются у больных хуже, чем ноги. Будущее здоровье человека определяется тяжестью поражения головного мозга, скоростью оказания медицинской помощи, его возрастом и наличием хронических заболеваний.
К отдаленным последствиям относятся:
- Формирование тромбов в различных участках тела.
- Депрессия.
- Проблемы с речью.
- Ослабление памяти.
- Ухудшение интеллектуальных способностей.
После перенесенного инсульта бороться с последствиями приходится в течение многих месяцев. Иногда полностью восстановиться человеку так и не удается. Чтобы реабилитация прошла максимально успешно, нужно четко следовать всем указаниям доктора.
Инсульт относится к тяжелым патологиям, так как поражает головной мозг. Поэтому даже малейшее подозрение на развивающуюся сосудистую катастрофу является поводом для экстренного обращения за медицинской помощью.