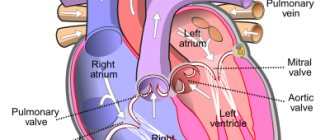
Легочная гипертензия — заболевание, которое характеризуется повышением давления в системе легочной артерии, что может быть вызвано существенным увеличением объема легочного кровотока либо повышением сопротивления в сосудистом русле легких.
Легочная гипертензия почти всегда вторичное состояние. Если причину медикам выявить не удалось, то легочную гипертензию в таком случае принято считать первичной. При этом типе легочные сосуды сужаются, происходит их гипертрофия и фибризация. Вследствие легочной гипертензии развиваются правожелудочковая перегрузка и недостаточность.
- Причины и эпидемиология
- Патогенез
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
Среди симптоматики лидируют одышка при нагрузке, усталость, вероятны обмороки и ощущение дискомфорта в грудной клетке. Диагноз устанавливают при помощи измерения давления в легочной артерии. Лечение проводится сосудорасширяющими средствами, а в тяжелых случаях прибегают к пересадке легкого. В целом прогноз неблагоприятный при первичной легочной гипертензии, поскольку терапия не может быть проведена устранением патологии, лежащей в основе.
Нормальные показатели давления в легочной артерии:
- систолическое 23-26 мм рт.ет.
- диастолическое 7-9 мм рт.ст.
- среднее12-15 мм рт.ст.
По рекомендациям ВОЗ, максимальное нормальное систолическое давление в легочной артерии должно составлять 30 мм рт.ст., а максимальное диастолическое — 15 мм рт.ст.
Патогенез
Для первичной ЛГ характерны гладкомышечная гипертрофия, вариабельная вазоконстрикция, ремоделирование стенки сосуда. К вазоконстрикции приводит повышение активности тромбоксана и эндотелина 1, а также снижение активности оксида азота и простациклина. Увеличенное легочное сосудистое давление имеет причиной сосудистую обструкцию. Оно влияет на повреждение эндотелия.
Как следствие, активизируется коагуляция на поверхности интимы, которая может усугубить артериальную гипертензию. Также этому способствует тромботическая коагулопатия, которая является следствием роста содержания ингибитора активатора плазмогена типа 1 и фибринопептида А и снижения активности тканевого активатора плазмогена. Очаговую коагуляцию на поверхности эндотелия нужно отличать от хронической тромбоэмболической легочной артериальной гипертензией, которая спровоцирована организованными легочными тромбоэмболами.
В итоге у большинства больных первичная легочная гипертензия становится провоцирующим фактором правожелудочковой гипертрофии с дилятацией и правожелудочковой недостаточности.
Факторы риска
По мере взросления увеличивается риск развития хронической легочной гипертензии. Заболевание чаще диагностируется у людей в возрасте от 30 до 60 лет. Однако идиопатическая форма чаще встречается у молодых людей.
Другие факторы, которые могут повысить риск легочной гипертензии, включают:
- семейную историю болезни;
- лишний вес;
- нарушения свертываемости крови или наличие тромбов в легких в семейном анамнезе;
- воздействие асбеста;
- генетические нарушения, в том числе врожденные пороки сердца;
- жизнь на большой высоте;
- использование некоторых препаратов для снижения веса;
- употребление запрещенных и наркотических средств;
- использование селективных ингибиторов обратного захвата серотонина, используемых для лечения депрессии и тревоги.
Классификация
Левожелудочковая недостаточность
- Артериальная гипертензия
- Миокардиты
- Кардиомиопатии
- Митральная регургитация
- Коарктация аорты, пороки аортального клапана
- Ишемическая болезнь сердца
Повышение давления в левом предсердии
- Опухоль или тромбоз левого предсердия
- Митральный стеноз
- Надклапанное митральное кольцо, трехпредсердное сердце
Обструкция легочных вен
- Легочный венозный тромбоз
- Медиастинальный фиброз
Паренхиматозные болезни легких
- Интерстициальныс заболевания легких
- Хронические обструктивные заболевания легких (ХОБЛ)
- Острое тяжелое поражение легких (тяжелый диффузный пневмонит, респираторный дистресс-синдром взрослых)
Болезни системы легочной артерии
- Повторные или массивные эмболии легочной артерии
- Первичная легочная гипертензия
- Системные васкулиты
- Тромбоз «in situ» легочной артерии
- Увеличение объема легочного кровотока (открытый артериальный проток, врожденный порок сердца со сбросом крови слева направо)
- Дистальный стеноз легочной артерии
- Легочная гипертензия, причиной которой являются пищевые продукты или лекарства
Легочная гипертензия новорожденных
- Болезнь гиалиновых мембран
- Сохраняющееся фетальное кровообращение
- Аспирация мекония
- Диафрагмальная грыжа
Гипоксия и/или гиперкапния
- Обструкция верхних дыхательных путей (синдром сонных обструктивных апноэ, увеличение миндалин)
- Проживание высоко в горах
- Первичная альвеолярная гиповентиляция
- Синдром Пиквика (гиповентиляция у толстых людей)
Многие авторы по срокам развития классифицируют такие формы легочной гипертензии как острая и хроническая.
Причины
Главные заболевания, которые провоцируют развития синдрома легочной гипертензии и легочного сердца – это хронические заболевания легких. Наиболее часто это бронхолегочные заболевания:
- хронический обструктивный бронхит (характеризуется изменением легочной ткани);
- бронхоэктазы (отличаются образованием полостей в нижних отделах легких);
- фиброз легочной ткани, который обусловлен патологическими процессами в паренхиме и т.п.
Кроме того, в качестве причины могут выступать заболевания сердца:
- определенные врожденные пороки;
- болезни, нарушающие функциональные возможности мышцы сердца.
Также часто причиной развития синдрома становятся и периодические тромбозы сосудов легочной артерии. В развитии болезни выделяется несколько основных путей:
- альвеолярная гипоксия (недостаток кислорода);
- изменение структуры ткани легких;
- увеличение количества эритроцитов.
Существуют и другие факторы, которые могут стать причиной гипертензии легких:
- определенные лекарственные препараты, токсины;
- факторы медицинского и демографического характера (пол, состояние, наличие болезней).
Спровоцировать развитие легочной гипертензии может наличие таких болезней:
- ВИЧ-инфекция;
- цирроз печени;
- заболевания крови;
- портальная гипертензия;
- гипертиреоз;
- некоторые наследственные заболевания;
- сдавление сосудов легких (опухолью, измененной грудной клеткой или в результате ожирения);
- физические нагрузки, в особенности подъем в высоту.
Симптомы
Первые клинические проявления возникают, когда в легочной артерии происходит более чем двукратное повышение артериального давления. Основные симптомы почти идентичны для легочной гипертензии любой этиологии. Основные жалобы:
- повышенная утомляемость и слабость в теле
- одышка (появляется в самом начале заболевания), сначала при физнагрузках, позже и в покое
- боли в области сердца постоянного характера (вызваны относительной коронарной недостаточностью)
- обмороки (по причине нехватки кислорода в мозгу человека, типичны для первичной формы рассматриваемого заболевания)
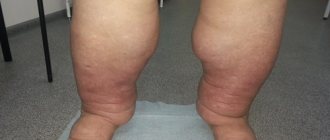
- боли в области печени и отеки в области стоп и голеней
- охриплость голоса (редко)
- кровохарканье (часто, особенно при существенном роста давления в легочной артерии)
Подавляющее большинство случаев характеризуется быстрой утомляемостью и прогрессирующей одышкой при нагрузках. При одышке может быть атипичный дискомфорт в грудной клетке, а при физической нагрузке нередки головокружения и даже предобморочное состояние. Такие проявления объясняются в основном недостаточным сердечным выбросом. Феномен Рейно фиксируют примерно в 10 случаях из 100 при первичной легочной гипертензии, причем 99% таких случаев фиксируется у женщин. Редко отмечают такой симптом как кровохарканье, он чаще всего сигнализирует о будущем летальном исходе. Редко находят и дисфонию, возникающую по причине сдавления увеличенной легочной артерией возвратного гортанного нерва (синдром Ортнера).
В запущенных случаях легочная гипертензия может проявляться и такими симптомами:
- разлитой второй тон (S2) с подчеркнутым легочным компонентом S (Р)
- выбухание правого желудочка
- третий тон правого желудочка (S3)
- щелчок легочного изгнания
- набухание яремных вен
- периферические отеки
- застойные явления в печени
Портопульмональная гипертензия
Это тяжелая легочная артериальная гипертензия с портальной гипертензией у пациентов без вторичных причин. Легочную гипертензию фиксируют у больных с различными состояниями, которые приводят к портальной гипертензии без цирроза или с ним. Реже отмечается портопульмональная гипертензия по сравнению с гепатопульмональным синдромом, у лиц с хроническими болезнями печени, по статистике это от 3,5 до 12% случаев.
Первыми проявляются такие признаки как повышенная утомляемость и одышка. ЭКГ и физикальные методы исследования обнаруживают характерные для ЛГ проявления. Часто фиксируют регургитацию на трикуспидальном клапане. Данный диагноз подозревают при получении данных ЭхоКг, подтверждение проводится при помощи катетеризации правых отделов сердца. Дл лечения нужно устранить первичную легочную гипертензию, не назначая гепатотоксические лекарственнные средства. В части случаев врач прибегает к сосудорасширяющей терапии. Исход зависит от основного заболевания печени.
Портопульмональная гипертензия — относительно противопоказание к проведению пересадки печени, поскольку есть высокий риск развития осложнений и смерти пациенту. После трансплантации в части случаев при умеренной легочной гипертензии происходит обратное развитие заболевания.
Опрос и осмотр пациента
Следует выяснить были ли у пациента эпизоды тромбозов глубоких вен, внезапных отеков ног, тромбофлебиты. У многих больных прослеживается семейный анамнез внезапной смерти, сердечно-сосудистой патологии и повышенной наклонности к тромбообразованию.
Объективным доказательством перенесенной тромбоэмболии легочной артерии (ТЭЛА) становится совпадение по времени клиники тромбоза вен нижних конечностей и появления одышки. В ближайшие месяцы после ТЭЛА у больных можно выявить период, когда состояние остается стабильным и малосимптомным. Это связано с тем, что правый желудочек справляется с нагрузкой и позволяет сохранить хорошую переносимость физических нагрузок до момента развития прогрессирующего ремоделирования легочных сосудов. Практически единственным надежным доказательством перенесенной ТЭЛА могут стать данные перфузионной сцинтиграфии или компьютерной томографии легких, проведенной во время острого эпизода ТЭЛА.
При общем осмотре пациентов с ХТЭЛГ может определяться синюшность (цианоз). При развитии правожелудочковой сердечной недостаточности отмечаются набухшие шейные вены, увеличение печени, периферические отеки, водянка живота.
Диагностика
Объективное исследование выявляет цианоз. Долгое время развивающаяся без лечения болезнь приводит к тому, что дистальные фаланги пальцев приобретают вид «барабанных палочек», а ногти — форму «часовых стекол». Аускультация сердца обнаруживает типичные признаки: акцент (может быть и расщепление) второго тона над a.pulmonalis; систолический шум над областью мечевидного отростка, усиливающийся на вдохе. На пике развития заболевания может быть диастолический шум во II межреберье слева, что объясняется относительной недостаточностью клапана легочной артерии при сильном ее расширении.
Перкуссия сердца не обнаруживает типичные для легочной гипертензии признаков, потому не считается эффективным в данных случаях диагностическим методом. Редко фиксируют расширение границы сосудистой тупости во II межреберье слева и смещение правой границы сердца кнаружи от правой парастернальной линии (что объясняется гипертрофией миокарда правого желудочка). При легочной гипертензии обычно находят гипетрофию ПЖ и правого предсердия, и признаки, которые говоря о росте давления в легочной артерии.
Чтобы обнаружить эти признаки, прибегают к таким методам:
- ЭКГ,
- рентгенография органов грудой клетки,
- катетеризация правых отделов сердца с измерением давления в правом предсердии, правом желудочке, в стволе легочной артерии
- ЭхоКГ
Чтобы обнаружить причины заболевания, применяют и другие методы:
- КТ легких
- рентгеновская томография легких
- ангиопульмонография
- вентиляционно-перфузионная радионуклидная сцинтиграфия легких
Выше перечисленные методы помогают обнаружить патологию паренхимы и сосудистой системы легких. В части случаев диагностика проводится также с применением биопсии легких, чтобы обнаружить легочную веноокклюзионную болезнь, диффузные интерстациальные заболевания легких, легочный капиллярный гранулематоз и проч.
Среди симптомов ЛГ могут отмечаться гипертонические кризы в системе легочной артерии, которые проявляются такими симптомами:
- сильный кашель, в мокроте вероятна примесь крови
- резкое удушье (в основном в вечерние/ночные часы)
- резко выраженный общий цианоз
- ортопноэ (сильная одышка, связанная с застоем в малом круге кровообращения)
- частый и слабый пульс
- возбуждение (не всегда)
- выбухание конуса a.pulmonalis
- выраженная пульсация a.pulmonalis во II межреберье
- акцент второго тона на a.pulmonalis
- пульсация правого желудочка в эпигастрии
- появление вегетативных реакций в виде urina spastica, непроизвольной дефекации после окончания криза
- набухание и пульсирование шейных вен
- появление рефлекса Плеша
Подозрения на первичную легочную гипертензию возникают, если у больного сильная одышка при нагрузке, и другие заболевания, которые могут привести к ЛГ, не обнаружены в анамнезе. Сначала делают рентген грудной клетки, ЭКГ и спирометрию, чтобы обнаружить наиболее распространенные причины одышки. После этого прибегают к доплерэхокардиографии, позволяющей измерить давление в правом желудочке и легочных артериях и обнаружить вероятные анатомические аномалии, которые могут быть причиной вторичной ЛГ.
При первичной ЛГ на рентгенограмме часто обнаруживают расширение корней легких с резко выраженным сужением к периферии. В норме или умеренно ограниченными могут быть спирометрические показатели и объемы легких. Но обычно ниже нормы диффузионная способность монооксида углерода (DL). ЭКГ показывает такие общие изменения как включают отклонение электрической оси вправо, R > S в V; S Q Т и пиковые зубцы Р.
Чтобы обнаружить вторичные причины, которые нельзя определить по симптомам, врач назначает дополнительные исследования. Сюда относится перфузионно-вентиляционное сканирование, позволяющее выявить тромбоэмболическую болезнь; исследования функции легких (дает возможность обнаружить рестриктивные или обструктивные болезни легких); серологические тесты (чтобы исключить или подтвердить ревматическое заболевание).
Хроническую тромбоэмболическую легочную артериальную гипертензию можно предположить по соответствующим результатам компьютерной томографии или легочного сканирования, диагностика проводится артериографией. По необходимости применяют также данные методы:
- полисомнография
- функциональные тесты печени
- анализ на ВИЧ
Если первоначальное обследование не обнаружила состояния, связанные со вторичной ЛГ, врач проводит катетеризацию легочной артерии. Так измеряют давление в правых отделах сердца и легочной артерии, давление заклинивания в легочных капиллярах и сердечный выброс. Чтобы исключить дефект межпредсердной перегородки, измеряют насыщение О2 крови в правых отделах.
На протяжении процедуры часто применяют вазодилятирующие препараты (внутривенный эпопростенол, аденозин, ингаляции оксида азота и пр.). Если организм отвечает на введение выше названных лекарств уменьшением давления в правых отделах, это говорит о том, что такое лекарства будет эффективно для лечения состояния. Раньше часто применялась биопсия, но на сегодня медики не советуют прибегать к этому методу из-за большого количества вероятных осложнений и высокого процента смертельных исходов.
Если поставлен диагноз первичной легочной гипертензии, нужно исследовать семейный анамнез пациента с целью обнаружения возможной генетической передачи (на это указывают случаи преждевременной смерти относительно здоровых членов семьи). При семейной первичной легочной гипертензии нужно проконсультироваться у генетика с целью информирования членов семьи о риске заболевания (приблизительно 20 %). Им рекомендуется пройти эхокардиографию с целью обследоваться. В будущем может иметь значение тест на мутации в гене BMPR2 при семейной первичной легочной гипертензии.
Роль региональных центров и кабинетов ЛГ
Основной задачей региональных центров является определение группы ЛГ (согласно классификации), ее гемодинамических параметров, а также решение вопроса о назначении специфической терапии.
Пациенты, обратившиеся в эти центры, должны быть дообследованы. Наиболее часто в популяции встречается ЛГ вследствие патологии левых отделов сердца и патологии легких. Это и определяет диагностический поиск. Всем пациентам должна быть проведена ЭхоКГ по специальному протоколу, электрокардиограмма (ЭКГ), рентгенограмма органов грудной клетки, общий анализ крови, биохимический анализ крови, определение газов крови, уровень NT-proBNP (натрийуретический пептид), спирометрия (если не сделаны ранее в амбулаторно-поликлиническом звене), тест 6-минутной ходьбы; по показаниям — кардиореспираторный тест с физической нагрузкой, компьютерная томография, коронароангиография и др.
В случае если у пациента выявлена патология левых отделов сердца или заболевание легких при отсутствии тяжелой дисфункции правого желудочка и выраженной ЛГ, ему следует рекомендовать периодический ЭхоКГ-контроль (как правило, каждые 6–12 мес. или при ухудшении состояния) и начинать лечение основного заболевания.
Следует помнить, что у пациента может быть смешанная этиология ЛГ, поэтому при несоответствии тяжести основного заболевания и правожелудочковой дисфункции его следует направить в Федеральный экспертный центр.
Если у пациента имеется подозрение на ХТЛГ, ему необходимо проведение вентиляционно-перфузионной сцинтиграфии легких. В случае отсутствия такого оборудования следует рассмотреть возможность его направления на МСКТ-ангиографию (мультиспиральная компьютерная томография), которая имеется в большинстве региональных центров. Также по показаниям таким пациентам проводится диагностика коагулопатий [1].
При подозрении на системные заболевания соединительной ткани, в первую очередь на системную склеродермию, необходимо проведение тестов на антинуклеарные и антицентромерные антитела, а также антитела к Scl-70 (топоизомеразе I) [1].
Согласно гемодинамическому определению ЛГ может быть прекапиллярной, изолированной посткапиллярной и комбинированной пре- и посткапиллярной (табл. 2) [2]. Для ее диагностики необходимо проведение инвазивной катетеризации правых отделов сердца, которая доступна в экспертных или крупных региональных медицинских центрах. С целью оценки возможности назначения блокаторов кальциевых каналов пациентам во время данной процедуры также выполняется вазореактивный тест [2].
После диагностики группы ЛГ всем пациентам необходимо определение риска неблагоприятных исходов в течение ближайших 12 мес. (табл. 3). Рекомендовано определять риск пациента на каждом визите к врачу. Следует отметить, что этот алгоритм был разработан на основании данных, полученных в исследованиях у пациентов с идиопатической ЛАГ, и не валидирован для других форм ЛГ [1].
Лечение
Лечение вторичной легочной гипертензии направлено на избавление от основного заболевания. Пациентам с тяжелой легочной артериальной гипертензией вследствие хронической тромбоэмболии назначают легочную тромбоэндартериэктомию. Эта операция считается более сложной, по сравнению с экстренной хирургической эмболэктомией. В условиях экстрапульмонального кровообращения организованный васкуляризованный тромб иссекается вдоль легочного ствола. В специализированных центрах процент летальности в ходе и после операции составляет менее чем 10%.
Лечение первичной легочной гипертензии нужно начинать с пероральных блокаторов кальциевых каналов. У меньшинства пациентов с помощью этих препаратов снижается давление в легочной артерии или легочное сопротивление сосудов. Большинство врачей не советуют верапамил, потому что он имеет отрицательный инотропный эффект. Если лечение блокаторами кальциевых каналов эффективно, прогноз благоприятный, нужно продолжать курс. Если ответа на лечение не последовало, врач назначает другие препараты.
Внутривенный эпопростенол (аналог простациклина) часто применяются для лечения легочной гипертензии. Он увеличивает выживаемость пациентов, даже тех, которым не помогают сосудорасширяющие лекарства во время катетеризации. Такое лечение имеет недостатвки, например, потребность в постоянном центральном катетере. Также появляются побочные действия, например, бактериемия и понос. Альтернативными препаратами считаются пероральные (берапрост), ингаляционные (илопрост), подкожные (трепростинил) аналоги простациклина. Но их действия на организм человека пока что изучается, потому они не внедрены широко в медицинскую практику.
Пероральный антагонист рецепторов эндотелина бозентан в части случаев эффективен. В основном его назначают при более легкой форме легочной гипертензии и нечувствительности к сосудорасширяющим препаратам. На стадии исследования на сегодняшний день также находятся L-аргинин и пероральный силденафил.
Трансплантация легкого — опасная процедура, при которой могут возникнуть осложнения, потому что возможно инфекционное заражение и отторжение организмом нового легкого. К процедуре прибегают при сердечной недостаточности четвертой степени (по классификации Нью-Йоркской кардиологической ассоциации), когда у человека даже при минимальной активности появляется одышка, из-за чего он не может активно жить, а постоянно лежит или сидит; и только если в таких случаях нет эффективности аналогов простацикпина.
Многим больным назначают дополнительные лекарственные средства для терапии недостаточности, включая мочегонные средства. Также они должны получать варфарин с целью профилактики тромбоэмболии.
Терапия ЛГ
В основе лечения пациентов с ЛГ лежит не только назначение специфической терапии, но и целый ряд других мероприятий, которые могут улучшить прогноз пациента.
Целесообразен индивидуальный подбор уровня физической активности для пациентов с ЛГ. Она не должна вызывать тяжелую одышку, головокружения, синкопальные состояния, боли в грудной клетке [4]. Следует всем пациентам с ЛАГ рекомендовать вакцинацию против гриппа и пневмококка. При авиаперелетах, в связи с высоким риском развития вазоконстрикции за счет гипоксии, необходимо предусмотреть наличие кислорода для пациента. Женщинам с ЛАГ рекомендовано прерывание беременности в связи с высоким риском развития неблагоприятных исходов [5].
Также пациентам с ЛГ необходимо назначение поддерживающей терапии, направленной на лечение сердечной недостаточности и улучшение прогноза.
При анемии любой степени необходима коррекция уровня гемоглобина, поскольку лица с ЛГ высокочувствительны к его снижению. При эритроцитозе с гематокритом более 65% (при наличии симптомов — головных болей, нарушения концентрации внимания), развившемся на фоне длительно существующей гипоксии, возможно проведение флеботомии. В остальных случаях от флеботомии следует воздержаться [1].
Длительная кислородотерапия показана при снижении сатурации кислорода менее 90%. Она наиболее эффективна у пациентов с ЛГ вследствие заболеваний легких. У лиц с синдромом Эйзенменгера, по данным исследований, кислородотерапия не влияет на гематологические показатели, качество жизни и выживаемость [6].
При декомпенсации правожелудочковой недостаточности пациентам показана диуретическая терапия в соответствии с рекомендациями по ведению пациентов с хронической сердечной недостаточностью (ХСН) [7]. Следует регулярно оценивать функцию почек и электролиты крови с целью своевременной коррекции дозы диуретиков.
Ингибиторы ангиотензинпревращающего фермента (ИАПФ) и бета-блокаторы у пациентов с ЛАГ, как показывают исследования, малоэффективны и поэтому не используются в настоящее время. Кроме того, применение этих препаратов даже в малых дозах может привести к развитию гипотонии и ухудшению течения правожелудочковой недостаточности [8].
Пероральные антикоагулянты (ОАК) могут быть использованы у ряда пациентов с ЛГ. При идиопатической ЛАГ они значимо улучшают выживаемость (отношение риска 0,79, 95% доверительный интервал 0,66–0,94). Они также показаны при наличии у пациентов ХТЛГ, наследуемой ЛАГ и ассоциируемой ЛАГ на фоне приема аноректиков. При других формах ЛГ, в частности ЛАГ, связанной с системными заболеваниями соединительной ткани, портопульмональной гипертензии и ЛАГ на фоне врожденных пороков сердца (ВПС), может быть повышен риск кровотечений, что требует индивидуального подхода к назначению этой группы препаратов [1].
При сниженной сократительной способности миокарда у пациентов с ЛАГ могут быть полезны сердечные гликозиды. Внутривенное введение дигоксина у этой группы больных вызывает умеренное повышение сердечного выброса. Пациенты с фибрилляцией/трепетанием предсердий в ряде случаев для контроля ЧСС могут принимать сердечные гликозиды. Использование инотропных препаратов (например, допамина), как и при левожелудочковой недостаточности, может быть эффективно у пациентов с ЛГ [9].
В случае необходимости назначения антиаритмических препаратов, в первую очередь при фибрилляции/трепетании предсердий, предпочтение следует отдавать лекарствам без отрицательного инотропного эффекта, например амиодарону [1].
При наличии у пациента ЛГ, связанной с поражением левых отделов сердца или заболеваний легких, пациенту, как правило, специфическая терапия не показана [8].
Прогноз
Без лечения человек с легочной гипертензией живет в среднем 2,5 года. Причина летального исхода — внезапная смерть вследствие правожелудочковой недостаточности. Пятилетняя выживаемость при лечении эпопростенолом наблюдается более чем у половины пациентов. А при эффективности лечения блокаторами кальциевых каналов 5-летняя выживаемость — у 90% и более.
Легочная гипертензия имеет неблагоприятный прогноз, если присутствуют такие симптомы, как низкий сердечный выброс, более высокое давление в легочной артерии и правом предсердии, отсутствие позитивной реакции организма на сосудорасширяющие препараты, сердечная недостаточность (СН), гипоксемия и ухудшение общего функционального статуса.
Степени легочной гипертензии
В зависимости от стадии развития заболевания, выделяют его степени.
- Легочная гипертензия 1 степени. Клинические проявления отсутствуют, физические нагрузки переносятся хорошо, но на некоторых участках легочной артерии есть признаки нарушения кровообращения, которые можно обнаружить только при специальном обследовании.
- Легочная гипертензия 2 степени. Физические нагрузки начинают приносить дискомфорт. Беспокоит одышка, слабость, головокружение. В состоянии покоя самочувствие нормальное.
- Легочная гипертензия 3 степени. Даже легкая физическая нагрузка причиняет сильный дискомфорт.
- Легочная гипертензия 4 степени. Все симптомы легочной гипертензии ощущаются даже в состоянии покоя, человек не может вести привычный образ жизни.
Осложнения заболевания
Наиболее частым осложнением легочной гипертонии и у новорождённых, и у взрослых является развитие сердечной недостаточности правого желудочка, которая сопровождается мерцательной аритмией. При более тяжелом течении болезни может развиться тромбоз легочных артериол.
Также осложнения при легочном заболевании увеличивает риск развития гипертонического криза, который сопровождается приступами удушья, особенно в ночное время, может развиться отек легких, сильный кашель с приступом кровохарканья.
При этом гипертонический криз может закончиться непроизвольным опорожнением мочевого пузыря или актом дефекации.
А в результате тромбэмболии артерии лёгкое может перестать выполнять свою функцию, что ведет к летальному исходу пациента.
Почему развивается
Легочная артериальная гипертензия встречается двух типов, в зависимости от причины ее возникновения.
Первичная или идиопатическая
Этиология заболевания до сих пор точно не установлена, а форма патологии довольно редко встречается. Выраженная идиопатическая гипертензия впервые диагностируется у новорожденных детей, имея наследственную форму. Передаться патология может не только по прямой линии от матери или отца, но также от бабушек, дедушек или даже прабабушек и прадедушек.
Во время диагностики у малышей с подобным диагнозом обнаруживаются атеросклеротические изменения в полости легочной артерии и повышение массы правого сердечного желудочка. Если ребенку или взрослому человеку, у которого впервые развился синдром легочной гипертензии не оказать помощь сразу, он останется инвалидом, а полное игнорирование симптоматики может привести к смерти больного.
Вторичная
Развивается чаще у взрослых людей на фоне сопутствующих заболеваний. Вторичная легочная гипертензия наблюдается при патологиях, протекающих на фоне недостаточного функционирования левого желудочка, ВИЧ-инфекции и пороков сердца врожденной этиологии. Риск развития заболевания повышается для людей с патологиями соединительной ткани – красной волчанкой, системной склеродермией.
При приобретенных пороках сердца, после перенесения тромбоэмболии в полость легочной артерии также высок риск появления признаков повышения кровяного давления в сосудистом русле артерий легкого. При заболеваниях легких патология также может проявиться, но обычно не достигает запущенной степени. Потенциальную опасность представляют собой те состояния, при которых повышается риск развития гипертензии легких.
Это прием препаратов определенных лекарственных групп (Аминорекс, Амфетамины, Кокаин, Фенфлюрамин, Химиотерапевтические средства), менее опасными в этом плане считаются оральные контрацептивы, антидепрессанты, препараты эстрогена. Заболевания, при которых увеличиваются шансы заболеть легочной гипертензией – это ВИЧ-инфекция, наличие врожденных шунтов, располагающихся между системными и легочными капиллярами, тяжелые болезни щитовидки и печени, генетические мутации и нарушения метаболизма.
Нет рекламы 1
Клиническое наблюдение
Пациентка К., 42 года, обратилась на амбулаторный прием в кабинет ЛГ регионального центра с жалобами на одышку, слабость, периодические боли в грудной клетке, не связанные с физической нагрузкой. 10 лет назад был выявлен врожденный порок сердца, множественные дефекты межжелудочковой перегородки, двухстворчатый аортальный клапан. Синдром Эйзенменгера. Высокая ЛГ. Умеренный стеноз аортального клапана. ХСН 2А стадии, 3 ФК. Правосторонний сколиоз.
При осмотре в настоящий момент состояние средней тяжести. Кожные покровы бледные, с цианотичным оттенком. Аускультация: в легких дыхание везикулярное, хрипов нет, ЧДД=20 в мин. Сердце: тоны ясные, ритм правильный, систолический шум в проекции аортального клапана. АД=110/70 мм рт. ст., ЧСС=78 уд./мин. Живот мягкий, безболезненный. Печень +3,0 см из-под реберной дуги, край плотный, селезенка не увеличена. Сатурация кислородом — 84–87%. Тест 6-минутной ходьбы — 174 м. Пациентка постоянно принимает торасемид 5 мг/сут, эплеренон 25 мг/сут, дилтиазем 90 мг/сут, варфарин 2,5 мг/сут под контролем МНО 2,0–3,0.
Общий анализ крови: гемоглобин — 161 г/л, эритроциты — 7,6×1012/л, гематокрит — 56%, средний объем эритроцита — 73,6 фл, среднее содержание гемоглобина в эритроците — 21,1 пг, средняя концентрация гемоглобина в эритроците — 287 г/л, лейкоциты — 4,8×109/л, тромбоциты — 160×109/л.
Биохимический анализ крови: общий белок — 75 г/л, креатинин — 58 мкмоль/л, мочевая кислота — 394,8 мкмоль/л, аспартатаминотрансфераза (АСТ) — 16,1 Е/л, аланинаминотрансфераза (АЛТ) — 15,6 Е/л, общий билирубин — 10,5 мкмоль/л, калий — 4,3 ммоль/л.
ЭхоКГ: нарушений локальной сократимости нет. Фракция выброса левого желудочка — 65%. Дилатация левого и правого предсердия, правого желудочка, множественные дефекты межжелудочковой перегородки, двухстворчатый аортальный клапан. Синдром Эйзенменгера. Высокая ЛГ (среднее давление в легочной артерии — 88 мм рт. ст.). Умеренный стеноз аортального клапана.
С учетом отсутствия компенсации, неэффективности проводимой терапии пациентке был назначен Бозенекс 62,5 мг 2 р./сут под контролем АСТ, АЛТ, билирубина. Согласно рекомендациям бозентан может быть рекомендован больным с синдромом Эйзенменгера 3 ФК по ВОЗ (класс и уровень доказательности 1В) [12].
Через 8 нед. пациентка нежелательных явлений не отмечала. Тест 6-минутной ходьбы — прирост дистанции на 89 м. На ЭхоКГ — без динамики, среднее давление в легочной артерии — 80 мм рт. ст. Все попытки увеличения дозы Бозенекса сопровождались интенсивными головными болями, пациентка продолжала прием препарата в дозе 62,5 мг 2 р./сут.
Через 12 мес. пациентка нежелательных явлений не отмечала. Тест 6-минутной ходьбы — прирост дистанции по сравнению с инициальным визитом на 97 м. На ЭхоКГ — без динамики, среднее давление в легочной артерии — 83 мм рт. ст. Остальная терапия — без изменений.
Специфическая терапия ЛГ
Решение о назначении специфической терапии должно приниматься только после катетеризации правых отделов сердца с тестом на вазореактивность. При положительном результате теста (около 10% пациентов с идиопатической ЛАГ) используются блокаторы кальциевых каналов в высоких дозах. Однако только 50% пациентов имеют стабильный гемодинамический ответ на эту группу препаратов. Особенности назначения и дозы блокаторов кальциевых каналов для лечения ЛГ представлены в таблице 4. Следует помнить, что использование этой группы препаратов эмпирически, без проведения вазореактивного теста, может ухудшить клиническое состояние и прогноз пациента [10]. Назначение стандартных доз блокаторов кальциевых каналов возможно только в случае наличия других показаний (например, синдрома Рейно и др.) [1].
В случае отрицательного теста на вазореактивность пациенту показаны другие группы препаратов:
антагонисты эндотелиновых рецепторов (бозентан, амбризентан, мацитентан);
простаноиды (илопрост, эпопростенол (не зарегистрирован в РФ));
ингибиторы фосфодиэстеразы-5 (силденафил, тадалафил, варденафил);
стимуляторы растворимой гуанилатциклазы (риоцигуат);
селективные агонисты IP-рецепторов простациклина (селексипаг);
комбинированная терапия.
Они являются дорогостоящими и могут назначаться только экспертным центром по лечению пациентов с ЛГ. Согласно алгоритму лечения ЛАГ у пациентов умеренного и высокого риска предпочтительным является использование комбинированной терапии (рис. 1, 2). При этом в случае недостаточной эффективности к комбинации подключается третий препарат [10].
Подбор терапии пациенту с ЛГ осуществляется экспертным центром. После выписки ему необходимо явиться в региональный центр или кабинет для пациентов с ЛГ, где ему будет подтверждена необходимость приема специфической терапии врачебной комиссией. Заключение врачебной комиссии и медицинские документы затем направляются в региональное Министерство здравоохранения, где решается вопрос о выдаче необходимых лекарственных препаратов пациенту.
Следует отметить, что контроль специфической терапии осуществляет не только экспертный центр, но и региональные центры. Все сложные вопросы ведения пациентов в регионе могут решаться с применением телемедицинских технологий.
С учетом высокой стоимости терапии ЛГ появление качественных дженериков позволяет значительно снизить затраты на лечение пациента, получая при этом сравнимую эффективность. В 2021 г. в РФ был зарегистрирован новый препарат из класса антагонистов рецепторов эндотелина (бозентан) — Бозенекс, который имеет доказанную биоэквивалентность с оригинальным препаратом. Однако биоэквивалентность не является надежным доказательством эффективности препарата.
В ФГБУ «НМИЦ кардиологии» Минздрава России с 1.12.2017 г. по 31.09.2018 г. было проведено исследование безопасности и эффективности терапии Бозенексом у больных с ЛАГ в течение 24 нед. [11]. В исследование было включено 42 пациента, которым была инициирована терапия бозентаном, 63,6% ранее не получали ЛАГ-терапию, у 36,4% препарат присоединялся к терапии силденафилом в дозе 60 мг/сут. К 24-й нед. отмечалось уменьшение доли больных с 3 ФК с 55% до 30%, увеличение 2 ФК с 45% до 55%, появление пациентов с 1 ФК (15%); дистанция в тесте 6-минутной ходьбы увеличилась на 52,1 м. При проведении катетеризации правых отделов сердца выявлено положительное изменение среднего давления в легочной артерии (-6,7 мм рт. ст.), среднего давления в правом предсердии (-1,6 мм рт. ст. с достижением нормальных значений) и легочного сосудистого сопротивления (-293,2 дин × с × см-5) (р<0,05). Терапия Бозенексом характеризовалась хорошей переносимостью и не сопровождалась клинически значимыми нежелательными явлениями [11].
Еще одним доказательством хорошей клинической эффективности препарата является клинический случай.