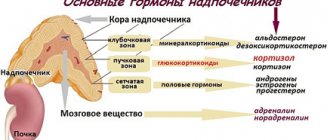
Надпочечниковая недостаточность
является одним из наиболее тяжелых полисимптомных заболеваний эндокринной системы, которое характеризуется снижением выработки гормонов корой надпочечников (глюкокортикоидов и минералокортикоидов) из-за деструктивных процессов в надпочечниках различной природы. Иначе патологический процесс именуют
синдромом гипокортицизма
,
болезнью Аддисона
.
Различают острую и хроническую надпочечниковую недостаточность. Хроническая надпочечниковая недостаточность в свою очередь может быть первичной, возникающей в результате поражения коркового слоя надпочечников, а также вторичной и третичной, развивающейся вследствие патологического процесса в гипофизе или гипоталамусе, сопровождающемся снижением выработки адренокортикотропного гормона.
Классификация хронической надпочечниковой недостаточности
Классификация заболевания основана на этиологических факторах, приводящих к его развитию.
1. Первичный гипокортицизм
, или
аддисонова болезнь
, может быть врожденным и приобретенным. К врожденным формам относят гипоальдостеронизм, адренолейкодистрофию, синдром Аллгрова, врожденную гипоплазию коры надпочечников и семейный изолированный дефицит глюкокортикоидов. Приобретенными формами первичного гипокортицизма считают аутоиммунный и инфекционный адреналит, амилоидоз и опухолевые метастазы.
2. Вторичный гипокортицизм
связан с поражением гипофиза и нарушением выработки адренокортикотропного гормона (АКТГ). Вторичный гипокортицизм также может быть врожденным (гипопитуитаризм, изолированная недостаточность кортикотропного гормона) и приобретенным, развившимся в результате деструктивных поражений гипофиза опухолями, инфекциями, кровоизлиянием).
3. Третичная недостаточность коры надпочечников
, связанная с поражением гипоталамуса, делится на врожденную форму, к которой относят недостаточность выработки кортиколиберина и множественную недостаточность гипоталамуса, и приобретенную форму, которая возникает вследствие деструкции тканей гипоталамуса.
Кроме того, существует разновидность хронической надпочечниковой недостаточности, возникшая из-за нарушения рецепции стероидных гормонов
. В эту группу относят ложный гипоальдостеронизм и ятрогенную недостаточность коры надпочечников, вызванную приемом лекарственных средств.
Введение
Термин “инциденталома” надпочечника является собирательным, включающим разнообразную по морфологии группу опухолей более 1 см в диаметре, случайно выявленных при радиологическом обследовании [7]. Выявленное образование может:
- оказаться как гормонально неактивным, так и активно производящим различные гормоны;
- исходить из различных зон надпочечника или иметь неспецифичную органную принадлежность;
- быть злокачественным или доброкачественным.
“Эпидемия” инциденталом надпочечника напрямую связана с широким распространением и использованием ультразвукового исследования (УЗИ), КТ и магнитно-резонансной томографии (МРТ).
Причины и механизмы развития хронической надпочечниковой недостаточности
Основной причиной первичного гипокортицизма считают аутоиммунное поражение коры надпочечников
, так как оно встречается у половины больных, и может сочетаться с рядом других аутоиммунных эндокринных патологий типа сахарного диабета, гипопаратиреоза, аутоиммунного тиреоидита, витилиго и пр., приводя к развитию полиэндокринного синдрома (аутоиммунного полигландулярного синдрома – одновременному поражению нескольких эндокринных желез со снижением их функции).
Другой причиной поражения коры надпочечников считается заражение туберкулезом
, причем у взрослых эта причина более распространенна, чем у детей, и процесс обычно сочетается с туберкулезом легких. Кроме того, причинами, вызывающими хроническую надпочечниковую недостаточность, являются
метастазы в надпочечники
опухолей, расположенных в других органах,
инфекционные поражения надпочечников
вирусами, бактериями, грибками,
хирургическое вмешательство
или полное удаление надпочечников,
кровоизлияние
в ткани надпочечников из-за применения антикоагулянтов.
Вторичный и третичный гипокортицизм развиваются на фоне деструктивных, травматических или опухолевых процессов в гипофизе и гипоталамусе, результатом которых становится нарушение кортикотропной функции (выработки АКТГ – адренокортикотропного гормона). Заболевания сосудов и гранулематозные процессы данной области, вызванные инфекционными агентами, также способствуют развитию хронической надпочечниковой недостаточности.
При первичном гипокортицизме из-за снижения продукции гормонов коры надпочечников — кортизола и альдостерона, нарушается водно-солевой метаболизм и другие обменные процессы в организме. Прогрессирующее обезвоживание, возникающее из-за снижения секреции альдостерона, неблагоприятно сказывается на деятельности пищеварительной и сердечно-сосудистой систем (снижается артериальное давление). Помимо этого, дефицит кортизола приводит к развитию гипогликемии, вызывающей мышечную слабость, а также к стимуляции выработки адренокортикотропного и меланоцитостимулирующего гормона гипофизом, в результате чего у больных развивается гиперпигментация кожных покровов и слизистых оболочек. Специфический цвет кожи больных объясняет одно из названий первичного гипокортицизма — бронзовая болезнь. Недостаточный уровень андрогенов, секретируемых надпочечниками, приводит к задержке роста и полового созревания.
При вторичной хронической почечной недостаточности наблюдается недостаток кортизола, а секреция альдостерона сохраняется в норме. В связи с этим вторичная хроническая надпочечниковая недостаточность протекает легче первичной.
ДИНАМИЧЕСКОЕ НАБЛЮДЕНИЕ
3.1. При низкоплотных гормонально неактивных опухолях по данным первичной КТ динамическое наблюдение не рекомендовано.
3.2. При гормонально неактивных опухолях по данным первичного обследования мониторинг гормональной активности не показан. Исключение составляют новые клинические проявления (появление или клиническое прогрессирование АГ, сахарного диабета, ожирения, остеопороза), о чем необходимо предупредить пациента.
3.3. При неопределенном злокачественном потенциале опухоли необходим контроль размеров опухоли через 3–6 мес. При увеличении максимального размера опухоли за короткий период наблюдения на 5 мм или росте объема опухоли на 20% необходимо рассмотреть вопрос об оперативном лечении.
3.4. При наличии субклинического гиперкортицизма (субклинический синдром Кушинга (ССК)) показан ежегодный контроль кортизола и мониторинг коморбидных состояний (АГ, сахарного диабета, ожирения, остеопороза).
Признаки хронической надпочечниковой недостаточности
Клиническое проявление хронической надпочечниковой недостаточности наступает лишь тогда, когда деструкции подвергается большая часть железистой ткани надпочечников. Основными признаками заболевания являются общая слабость и мышечная слабость. В начале патологического процесса эти признаки появляются обычно лишь во время физиологических стрессов (физических и эмоциональных перегрузок, травм). С течением времени слабость становится более выраженной к концу дня, но после полноценного ночного отдыха проходит. При прогрессировании заболевания ощущение слабости становится постоянным и приобретает характер адинамии. Со стороны нервно-психической сферы наблюдается астенизация, сопровождаемая раздражительностью, вялостью, снижением либидо.
У больных отмечается снижение веса, что объясняется понижением аппетита, тошнотой, рвотой, снижением всасывательной активности кишечника и нарушенным стулом. Ряд пациентов предъявляет жалобы на постоянную потребность в соленой пище.
Из-за нарушений водно-солевого баланса уже на ранних стадиях заболевания выявляется один из основных признаков хронической надпочечниковой недостаточности — понижение артериального давления, которое может приводить к головокружениям и обморокам.
Для первичной надпочечниковой недостаточности характерным признаком является усиление пигментации кожи и слизистых оболочек, которое в начале патологического процесса воспринимается больными как долгая сохранность загара после инсоляции. Цвет кожи при этом может варьировать от дымчатого, бронзового до очень темного, а цвет слизистых оболочек — до сине-черной окраски. Поначалу более темный цвет приобретают участки кожи, не защищенные от солнца (лицо, шея, руки), и имеющие более выраженную пигментацию в норме (подмышечные впадины, мошонка, ареолы сосков, промежность). Позднее пигментация приобретает более распространенный характер и поражает участки кожи, соприкасающиеся с одеждой. У больных с аутоиммунной первичной хронической почечной недостаточностью можно обнаружить мелкие и крупные беспигментные светлые пятна неправильной формы на фоне участков с избыточной пигментацией — витилиго.
Вторичный гипокортицизм характеризуется неспецифическими симптомами — общей слабостью и гипогликемическими приступами, которые развиваются через пару часов после приема пищи. Гиперпигментации, нарушений со стороны пищеварительного тракта и сердечно-сосудистой системы не отмечается.
Эпидемиология
По данным сводной аутопсийной статистики, распространенность случайно выявленных опухолей надпочечника составляет в среднем 6% [1, 3]. По данным КТ “случайные” образования надпочечника выявляются приблизительно у 4% обследованных пациентов [2, 12]. В возрасте до 30 лет инциденталома встречается приблизительно у 0,2% обследованных, но в группе пациентов старше 70 лет частота возрастает до 7% [13].
Представления о частоте выявления адренокортикального рака (АКР) при инциденталомах как потенциально наиболее опасного заболевания пересмотрены в связи с расширением клинической базы исследований и требованиями к характеру и дизайну эпидемиологических исследований. Так, по данным W.F. Young и соавт. (2007) [14], частота АКР оценивалась чуть более 4%. Позднее межклинический анализ [15] большого числа пациентов продемонстрировал распространенность АКР среди инциденталом не более 1,9%.
Эпидемилогическая встречаемость различного типа опухолей при случайном их выявлении (сводные данные литературы)
Диагностическая стратегия при инциденталоме надпочечника(-ов) определяется двумя основными задачами:
- доказать или исключить возможную гормональную активность опухоли;
- определить злокачественный потенциал опухоли.
Диагностические критерии хронической надпочечниковой недостаточности
Так как клинические проявления в начале заболевания всегда смазаны и неспецифичны, при сборе анамнеза важно акцентировать внимание на времени возникновения утомляемости, мышечной слабости, потери аппетита, снижении веса, гиперпигментации и других признаков, а также на скорости их развития и сочетании их с другими признаками надпочечниковой недостаточности.
При осмотре у больных выявляются участки коричневых или бронзовых потемнений, особенно выраженные в местах трения одежды, на рубцах и шрамах, на линиях ладоней, на слизистых оболочках полости рта, в области сосков и наружных половых органов. У некоторых пациентов можно обнаружить участки депигментации, что будет свидетельством аутоиммунного процесса. На лице больных часто обнаруживаются темные веснушки.
При измерении массы тела больного отмечается её снижение. Артериальное давление колеблется в пределах 90/60 — 100/70 мм рт. ст., а у больных с сопутствующей артериальной гипертензией приближено к норме — 120/80 мм рт. ст. или умеренно повышено.
Состояние слабости, сопровождаемое чувством голода и повышенной потливостью, характерное для гипогликемии, наблюдается у больных и натощак, и через пару часов после еды. Кроме того, выявляется нарушение функции центральной нервной системы в виде снижения памяти, внимания, угнетенного состояния и раздражительности.
Из-за сниженного уровня андрогенов у больных женского пола отмечается полное отсутствие или наличие скудного оволосения в подмышечной области и на лобке.
Основным диагностическим критерием хронической надпочечниковой недостаточности является определение уровня кортизола и альдостерона в крови. При первичной хронической надпочечниковой недостаточности наряду со снижением концентрации этих гормонов отмечается также повышение уровня адренокортикотропного гормона и ренина в плазме крови.
При проведении анализа на сахар крови выявляется его пониженный уровень. Концентрация солей калия в крови повышена, а соединений натрия — понижена.
Для постановки диагноза при стертой клинической картине прибегают к стимуляционному тесту с адренокортикотропным гормоном. Если после дополнительного введения извне кортикотропина или синкорпина уровень адренокортикотропного гормона не будет превышать базальный уровень в несколько раз, можно судить о снижении возможностей коры надпочечников.
Затруднение для ранней постановки диагноза хронической надпочечниковой недостаточности возникает из-за того, что признаки заболевания весьма часто встречаются и при других патологиях. Поэтому заболевание следует дифференцировать от нейроциркуляторной дистонии, для которой характерны общая и мышечная слабость, однако они нивелируются под влиянием психоэмоциональных факторов, а также от язвенной болезни желудка, опухолевых процессов, нервной анорексии, для которых характерно сочетание снижения массы тела с артериальной гипотензией. Темные пятна на коже помимо хронической надпочечниковой недостаточности наблюдаются также при пеллагре, циррозе печени, меланоме, отравлениях солями тяжелых металлов.
ДИНАМИЧЕСКОЕ НАБЛЮДЕНИЕ
3.1. При низкоплотных гормонально неактивных опухолях по данным первичной КТ динамическое наблюдение не рекомендовано.
3.2. При гормонально неактивных опухолях по данным первичного обследования мониторинг гормональной активности не показан. Исключение составляют новые клинические проявления (появление или клиническое прогрессирование АГ, сахарного диабета, ожирения, остеопороза), о чем необходимо предупредить пациента.
3.3. При неопределенном злокачественном потенциале опухоли необходим контроль размеров опухоли через 3–6 мес. При увеличении максимального размера опухоли за короткий период наблюдения на 5 мм или росте объема опухоли на 20% необходимо рассмотреть вопрос об оперативном лечении.
3.4.При наличии ССК показан ежегодный контроль кортизола и мониторинг коморбидных состояний (АГ, сахарного диабета, ожирения, остеопороза).
Параметры динамического наблюдения пациентов с инциденталомами являются предметом постоянных дискуссий. В межклиническом анализе T.J. Cawood и соавт. (2009) показано, что при выделении группы в 1000 больных по критериям отсутствия гормональной активности и низкого злокачественного потенциала за 2 года наблюдения не было пропущено ни одного случая АКР! Мониторинг размеров изначально низкоплотных небольших опухолей (до 4 см) на больших выборках не привел к выявлению злокачественных опухолей. Информирование пациента о клинических проявлениях гормональной активности позволяет обозначить необходимость повторного обращения для гормонального обследования.
Рекомендации о повторном обследовании в пограничных клинических ситуациях (при первичном выявлении КТ-плотности нативного тканевого компонента около 10–15 HU) варьируют от 3 до 24 мес после первичного выявления [2]. При подозрительных данных КТ и небольшом размере опухоли (до 3 см) оптимальным считают интервал первичного наблюдения 3 мес. По данным W.F. Young Jr. (2007) [14], при последовательном наблюдении за больными с различными вариантами надпочечниковых опухолей рост корковой аденомы и ФХЦ составляет 0,5–1,0 см в год, в то время как для АКР характерен быстрый темп роста (> 2 см ежегодно). Вполне понятно, что при неопределенном злокачественном потенциале в молодом возрасте, при больших размерах опухолей (более 4 см) возможно принятие решения об адреналэктомии без проведения динамического наблюдения.
Лечение хронической надпочечниковой недостаточности
Основными задачами при разработке схемы леченияхронической надпочечниковой недостаточности выступает максимально раннее и быстрое устранение причинного фактора, вызвавшего поражение коры надпочечников, а также восполнение дефицита гормонов, вырабатываемых корой надпочечников.
После постановки диагноза «хроническая надпочечниковая недостаточность» больным назначается заместительная терапия препаратами глюкокортикоидов — гидрокортизон, кортизона ацетат, преднизолон. Дексаметазон в данном случае не рекомендован, так как не восполняет минералокортикоидную активность, и способствует развитию симптомов передозировки из-за длительного периода выведения из организма.
Дозировка препарата рассчитывается, исходя из суточной секреции глюкокортикоидов, и вводится из расчета двух третей от дозы утром, и одной трети — вечером. Ежедневная суточная доза гидрокортизона не должна превышать 30 мг. Признаками передозировки препарата служит быстрый набор веса, увеличение артериального давления выше нормальных показателей, головные боли и отеки. При развитии данных симптомов дозировку препарата следует снизить вдвое.
Для коррекции уровня минералокортикоидов используют флудрокортизон. Принимают препарат внутрь один раз в сутки натощак. Дозировка препарата подбирается с учетом тяжести процесса, степени компенсации и общего состояния больного.
И мужчинам, и женщинам с хронической надпочечниковой недостаточностью назначают анаболические стероиды. Если больной подвергается эмоциональным или физическим перегрузкам, получает травму или хирургическое вмешательство, в эти периоды дозировку гормонов следует увеличивать в несколько раз в сравнении с поддерживающей.
Всем больным с хронической надпочечниковой недостаточностью рекомендована диета, калорийность которой должна быть на четверть больше обычной для данного возраста и профессии. Рацион должен быть сбалансирован по всем основным составляющим, витаминам и микроэлементам. Белки желательно восполнять мясом и рыбой, приготовленными в виде разнообразных блюд. Из жиров предпочтение отдают сливочному маслу. Углеводы в рационе должны быть легкоусвояемыми, в большом количестве, для профилактики развития гипогликемических состояний. Кроме того, диета обогащается поваренной солью, но ограничиваются продукты, содержащие калийные соли — мандарины, абрикосы, инжир, изюм, чернослив. Пища больных должна включать в себя сырые овощи, фрукты и соки.
Лечение больных с компенсированной хронической надпочечниковой недостаточностью осуществляется амбулаторно и в домашних условиях. При стабильном состоянии на фоне заместительной гормональной терапии пациенты должны проходить обследование один раз в год, которое включает в себя измерение веса, пульса, артериального давления, электролитного состава крови, глюкозы крови натощак и уровня гормонов надпочеников и адренокортикотропного гормона. Показаниями для госпитализации больных служит состояние декомпенсации, характеризуемое обезвоживанием, рвотой, падением артериального давления.
При правильно скорректированной заместительной гормональной терапии прогноз заболевания благоприятный.
Консультации пациентов с заболеваниями надпочечников проводят:
| Слепцов Илья Валерьевич, хирург-эндокринолог, доктор медицинских наук, профессор кафедры хирургии с курсом хирургической эндокринологии, член Европейской ассоциации эндокринных хирургов | |
| Реброва Дина Владимировна, Врач-эндокринолог, кандидат медицинских наук. Ассистент кафедры эндокринологии имени академика В.Г.Баранова Северо-Западного государственного медицинского университета имени И.И.Мечникова. Член Европейского общества эндокринологов, Международного эндокринологического сообщества, Санкт-Петербургской ассоциации эндокринологов. | |
| Федоров Елисей Александрович, Хирург-эндокринолог высшей квалификационной категории, кандидат медицинских наук, специалист Северо-Западного центра эндокринологии. Один из наиболее опытных хирургов России, проводящих операции на надпочечниках. Операции проводятся минимально травматичным ретроперитонеоскопическим доступом через поясничные проколы, без разрезов. | |
| Чинчук Игорь Константинович , Хирург-эндокринолог, онколог, кандидат медицинских наук, член Европейской тиреоидологической ассоциации (ETA). Проводит эндоскопические операции на надпочечниках. Ретроперитонеоскопический доступ. Более 350 оперативных вмешательств в год, половина из которых эндоскопически. |
Консультации проводятся в амбулаторных филиалах центра:
— Петроградский филиал
(Санкт-Петербург, Кронверкский пр., д. 31, 200 метров от станции метро «Горьковская», телефон для записи, с 7.30 до 20.00, ежедневно);
— Приморский филиал
(Санкт-Петербург, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», телефон для записи с 7.00 до 21.00 в будни и с 7.00 до 19.00 в выходные).
Для консультации просим привозить все имеющиеся у Вас результаты обследований.
ВНИМАНИЮ ПАЦИЕНТОВ!
В настоящее время в Северо-Западном центре эндокринологии проводится бесплатное оперативное лечение пациентов с новообразованиями надпочечников
. Лечение проводится в рамках программы ОМС (обязательного медицинского страхования) или программы СМП (специализированная медицинская помощь).
Для оформления бесплатной госпитализации иногородним пациентам
необходимо отправить копии документов (паспорт: страница с фото и основными данными, страница с пропиской; полис обязательного медицинского страхования, СНИЛС, результаты имеющихся обследований — подробный перечень представлен ниже) на адрес
Вопросы по госпитализации можно задать ответственному администратору Клешниной Валентине Петровне по телефону +7 900 6291427 (в будни, с 9 до 17 часов).
Пакет необходимых обследований
должен в себя включать следующий перечень (в случае отсутствия результатов перечисленных исследований их требуется выполнить в любом случае):
- КТ или МРТ брюшной полости, если имеется только заключение УЗИ, то необходимо выполнение КТ брюшной полости без контрастирования с указанием нативной плотности новообразования надпочечника (данный пункт, при необходимости, распечатать и показать врачу КТ перед исследованием).
Должны быть определены следующие лабораторные показатели:
- Альдостерон, ренин, калий крови, в случае приема мочегонных препаратов требуется их предварительная отмена на три недели (анализы сдаются утром с 8 до 9 утра, перед сдачей анализов сидеть 15 мин.), после сдачи этих анализов крови возобновление приема своих прежних препаратов;
- Анализ суточной мочи или крови на общие метанефрины;
- Выполнение пробы с 1 мг Дексаметазона (вечером, в 23 часа прием 2 таб. Дексаметазона, утром следующего дня — с 8 до 9 утра определение уровня кортизола в крови), анализ сдается отдельно от других, в последнюю очередь.
Также необходимо указать сведения
о нормальном уровне артериального давления у пациента (рабочее артериальное давление), при повышении давления — указать максимальные цифры артериального давления, как давно происходит повышение и как часто возникают подъёмы артериального давления.
Для проведения перечисленных обследований нет необходимости ложиться в стационар, их можно выполнить по месту жительства или в ближайшей лаборатории.
Пациентам из Санкт-Петербурга
желательно до поступления в клинику обратиться для очной консультации (запись по телефону (812) 565-11-12, Приморский филиал центра, адрес: ул. Савушкина, д. 124, к.1, запись по телефону (812) 498-1030, Петроградский филиал центра, адрес: Кронверкский пр., д.31).
ОПРЕДЕЛЕНИЕ ЗЛОКАЧЕСТВЕННОГО ПОТЕНЦИАЛА ОПУХОЛИ
2.1. Для диагностики злокачественного потенциала опухоли рекомендована оценка количественных денситометрических показателей при трехфазной компьютерной томографии (КТ):
- плотность тканевого компонента до контрастирования (нативная);
- плотность в тканевую фазу контрастирования (артериальная и венозная фазы);
- плотность в отсроченную (через 10 мин после введения контраста) фазу контрастирования (фаза вымывания).
2.2. При получении высокоплотных КТ-значений в нативную фазу, задержки контраста в отсроченной фазе злокачественный потенциал опухоли должен оцениваться как высокий. Исключение составляют опухоли с лабораторно подтвержденным диагнозом ФХЦ/ПГ или образования с длительным отсутствием динамики роста (в течение 3–5 лет). В качестве метода выбора при подозрении на метастатическое поражение надпочечника предлагается выполнение позитронно-эмиссионной томографии (ПЭТ) с фтордезоксиглюкозой (ФДГ), меченной изотопом углерода с молекулярной массой 18. Высокая метаболическая активность (SUV более 3) является критерием, позволяющим с высокой степенью вероятности предполагать злокачественную природу опухоли.
2.3. Пункционная биопсия опухоли надпочечника может выполняться при подозрении на его метастатическое поражение (в анамнезе злокачественная опухоль). В дифференциальном диагнозе органоспецифичных опухолей надпочечника пункционная биопсия не имеет доказанных преимуществ, ассоциируется с низкой чувствительностью, специфичностью и высокой вероятностью осложнений.