Весенний дождь. В маленькой бухте малютки-ракушки промокли насквозь
Бусон
Лептоспироз — зоонозная инфекция, протекающая у человека в виде острого лихорадочного заболевания с выраженной интоксикацией, поражением почек, печени, центральной нервной системы, развитием геморрагического синдрома.
Впервые лептоспироз был описан как самостоятельная нозологическая форма немецким ученым Вейлем в 1886 г. и русским ученым Н.П. Васильевым в 1888 г. под названием «инфекционная желтуха». В 1907 г. Stimson в почках больных, умерших якобы от желтой лихорадки, обнаружил ранее неизвестные микроорганизмы и назвал их Spirochaeta interrogans. Японские микробиологи под руководством Inada в 1916 г. из крови больных с желтухой выделили спирохету, получившую название Spirochaeta icterohaemorrhagiae. Название Leptospira для обозначения вновь открытых микроорганизмов предложил в 1917 г. Noguchi. В 1985 г. ВОЗ отнесла лептоспироз к наиболее значимым зоонозам.
Несмотря на многочисленные исследования, посвященные лептоспирозу, применение современных методов терапии, включая экстракорпоральные методы детоксикации, летальность при тяжелой форме иктерогеморрагического лептоспироза достигает 25–30 %. Кроме этого, у реконвалесцентов могут развиваться тяжелые осложнения со стороны нервной системы, глаз, почек и других органов. Все вышеперечисленное определяет актуальность инфекции.
Этиология
Род Leptospira семейства Leptospiraceae включает два вида — патогенный (L.inter-rogans) и сапрофитный (L.biflexa). Лептоспиры — спиралевидные подвижные микроорганизмы длиной 6–15 мкм, толщиной 0,1–0,25 мкм, грамотрицательные, спор и капсул не образуют. Лептоспиры плохо окрашиваются анилиновыми красителями, и поэтому в живом состоянии их обычно изучают в темном поле.
Лептоспиры являются гидробионтами и при высушивании быстро погибают. Они чувствительны к солнечным лучам, высокой температуре, дезинфицирующим растворам. При температуре 55 °С лептоспиры погибают через 25–30 минут, а при температуре 100 °С — практически мгновенно. В открытых водоемах и влажной почве лептоспиры могут сохранять жизнеспособность от 2 недель до 3 месяцев и более, на продуктах питания — от нескольких часов до 30 дней.
Лептоспиры in vitro чувствительны ко многим антибиотикам: пенициллину, ампициллину, тетрациклинам, стрептомицину, цефотаксиму, эритромицину. Однако действие антибиотиков in vitro и in vivo не всегда совпадает.
Патогенные лептоспиры относятся к тканевым паразитам, поражающим почки, печень, мышцы, кровь, нервную ткань. Лептоспиры содержат эндотоксин, состоящий из липидов, полисахаридов, полипептидов, который имеет пирогенное, кожно-некротическое и летальное свойства.
В зависимости от антигенной структуры насчитывается более 200 серологических вариантов патогенных лептоспир, объединенных в 25 серологических групп. Наиболее значимыми для патологии человека являются серогруппы Icterohaemorrhagiae, Grippotyphosa, Pomona, Hebdomadis, Canicola.
Диета
Диета 5-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1200 — 1350 рублей в неделю
Диета 7 стол
- Эффективность: лечебный эффект через неделю
- Сроки: 1 месяц и более
- Стоимость продуктов: 1200-1300 рублей в неделю
Чтобы лечение было максимально эффективным, больному рекомендуется придерживаться диеты Стол № 5, соблюдение которой благоприятно сказывается на печени. При поражении почек рекомендуется соблюдать диету Стол №7.
В рационе больного должны быть следующие продукты:
- Свежие овощные и фруктовые соки, компоты, отвар плодов шиповника.
- Тыква, морковь.
- Овсянка, гречка.
- Мед.
- Нежирное мясо и рыба.
- Овощные супы.
- Яичный белок, допускается потребление одного яйца в день.
- Нежирный творог, простокваша
- Черствый хлеб, овсяное печенье.
Из рациона следует исключить:
- Мясо молодых животных, жирное мясо.
- Грибы.
- Жирная рыба.
- Бобовые.
- Соленые продукты.
- Алкоголь.
- Консервы, копчености.
- Газировка.
Эпидемиология
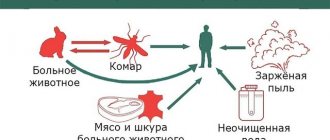
Лептоспироз — зооноз, природно-очаговое заболевание. Резервуаром патогенных лептоспир в природе являются млекопитающие, земноводные, пресмыкающиеся, птицы. Источником инфекции для человека могут быть многие дикие и сельскохозяйственные животные, длительно выделяющие лептоспир с мочой. В наши дни на природные очаги лептоспироза влияет интенсивная народно-хозяйственная деятельность человека (гидромелиоративные работы, строительство крупных животноводческих комплексов и др.), которая приводит к изменению экологии грызунов и может способствовать как затуханию эпизоотического процесса в очагах, так и возникновению новых природных, а также антропургических (хозяйственных) и смешанных очагов лептоспироза. В антропургических очагах источником инфекции являются сельскохозяйственные животные, грызуны, собаки. Больной лептоспирозом человек практически не заразен.
Согласно эпидемиологической классификации Л.В. Громашевского, лептоспироз по механизму передачи относится к кишечным инфекциям. Однако по типу кишечной инфекции лептоспироз передается в основном среди животных, а человек чаще заражается при проникновении лептоспир через наружные покровы (перкутанный механизм заражения). Лептоспироз передается контактным, водным и пищевым путями.
Основным фактором передачи инфекции остается вода, загрязненная мочой инфицированных животных. Заражение человека лептоспирозом происходит при купании в открытых пресноводных водоемах, при рыбной ловле, охоте, при различных сельскохозяйственных работах, работе в угольных шахтах, питье воды из открытых водоемов и колодцев, употреблении инфицированных продуктов, при прямом контакте с больными животными. Возможен профессиональный характер заражения.
Восприимчивость к лептоспирозу у людей высокая, но болеют в основном мужчины молодого и среднего возраста. Большинство случаев заражения приходится на летне-осенний период. Наряду со спорадической заболеваемостью регистрируют и эпидемические вспышки. После перенесенного заболевания остается стойкий серовароспецифический иммунитет.
Общие сведения
Лептоспироз (болезнь Вейля или болезнь Вейля-Васильева) – это заболевание инфекционной природы, протекающее остро. Возбудитель этого заболевания — бактерии лептоспира (Leptospira). Инфекция поражает мышцы, капилляры, ЦНС, печень и почки. История болезни начинается с 1883 года, когда заболевание было отдельно выделено из всех желтух. Подробно этот недуг описал в 1886 году Адольф Вейль.
Чаще всего возбудители встречаются во влажных регионах и в местности, где много болот. Лептоспироз у животных приводит к тому, что их смертность вследствие этого заболевания составляет около 90%. Встречается чаще всего у крыс, собак, свиней, кошек, КРС. Именно эти животные и являются переносчиками инфекции. Заболевший человек переносит болезнь тяжело, поэтому ему требуется немедленная госпитализация.
О том, как проявляется лептоспироз, и какие методы лечения заболевания являются наиболее эффективными, речь пойдет в этой статье.
Клиника
Согласно Международной статистической классификации болезней, заболевания лептоспирозной этиологии группируются в соответствии с этиологическим принципом следующим образом:
А27.0 — лептоспироз желтушно-геморрагический, вызванный L.Icteroha-emorrhagiae;
A27.8 — другие формы;
А27.9 — неуточненный лептоспироз.
Согласно клинико-патогенетической классификации лептоспироза, по степени тяжести выделяют 3 формы заболевания (легкую, средней тяжести и тяжелую) и 2 основные формы течения (желтушную и безжелтушную). При лептоспирозе выделяют ведущие синдромы: ренальный, гепаторенальный, менингеальный, геморрагический.
Течение лептоспироза может быть без рецидивов и с рецидивами, без осложнений и с осложнениями.
Течение лептоспироза циклическое. Выделяют 4 периода: инкубационный, начальный (ранний, термоалгическая или бактериемическая фаза), разгара (период органных поражений, токсемическая фаза), реконвалесценции.
Длительность инкубационного периода составляет от 2 до 30 суток (чаще — 7–14).
Начальный период лептоспироза продолжается 3–7 дней. Заболевание, как правило, начинается остро с озноба и резкого повышения температуры тела до 39–40 °С. Больные часто называют не только день, но и час начала заболевания. В 1–2-й дни болезни независимо от серогруппы лептоспир больные жалуются на головную боль, озноб, мышечные и суставные боли, общую слабость, тошноту. Четко прослеживается инъекция сосудов склер, тахикардия.
Лихорадка постоянная или ремиттирующая, продолжается от 3 до 12 дней. Температура тела снижается критически или ускоренным лизисом. После периода апирексии длительностью от 1 до 14 дней возможны повторные лихорадочные волны (от 1 до 5). Нормализация температуры при лептоспирозе не всегда является благоприятным симптомом. При тяжелом течении заболевания снижение температуры тела, как правило, к 4–5-му дню совпадает со значительным ухудшением состояния, связанным с появлением органной патологии. При тяжелом течении лептоспироза может наблюдаться длительный субфебрилитет.
Мышечные боли являются одним из наиболее характерных симптомов начального периода лептоспироза. Мышечные боли возникают в покое, усиливаются при движении и пальпации мышц, могут сохраняться до 10-го дня болезни. Наиболее выражены боли в икроножных и поясничных мышцах (ложный симптом Пастернацкого или признак Коковина). Менее интенсивные боли отмечаются в мышцах шеи, спины, живота. Интенсивность мышечных болей в начальный период лептоспироза соответствует тяжести заболевания. Мышечные боли сильнее выражены при тяжелой форме лептоспироза и геморрагическом синдроме. Массивный некроз мышц может быть одной из причин последующего поражения почек. В некоторых случаях мышечные боли могут привести к диагностическим ошибкам. Например, интенсивные боли в мышцах живота могут имитировать «острый живот».
Для начального периода лептоспироза характерны гиперемия лица и инъекция сосудов склер. Такие симптомы, как энантема на слизистой оболочке полости рта, эритематозная или полиморфная сыпь на коже, герпетические высыпания на губах, обычно встречаются реже и не зависят от тяжести заболевания.
Иногда в начальный период лептоспироза увеличиваются периферические лимфатические узлы. Катаральные явления почти полностью отсутствуют.
Такие симптомы интоксикации, постоянно встречающиеся в начальном периоде лептоспироза, как озноб, головная боль, общая слабость, тошнота, тахикардия, не зависят от тяжести состояния больных. Однако сильная головная боль в сочетании с адинамией, заторможенностью, бессонницей, рвотой свойственна тяжелой форме заболевания.
Клиническая картина лептоспироза в период разгара (органных поражений) представлена большим полиморфизмом, что связано с особенностью патогенеза этой инфекции. В этот период с 3–7-го дня болезни выявляются симптомы поражения печени, почек, легких, сердечно-сосудистой и центральной нервной систем, признаки генерализованного капилляротоксикоза и нарушений в системе гемостаза. Полиморфизм клинической картины создает трудности в диагностике, оценке тяжести состояния больного и прогнозировании исхода заболевания.
Наиболее наглядным симптомом поражения печени при лептоспирозе является желтуха. Во многих случаях именно желтуха позволяет врачу заподозрить лептоспироз. По этому признаку выделяют желтушную и безжелтушную клинические формы. Желтуха может наблюдаться у больных независимо от серогруппы лептоспир, вызвавших заболевание. Однако если при лептоспирозе, связанном с L.Pomona и L.Grippotyphosa, желтушные формы составляют до 9 %, то при лептоспирозе, вызванном L.Icterohaemorrhagiae и L.Canicola, — до 80 %. Желтуха в большинстве случаев появляется на 4–6-й день болезни. Для лептоспироза характерен короткий преджелтушный период. При тяжелой форме лептоспироза желтуха может появиться уже на 2–3-й день болезни. Выраженность желтухи варьирует в широких пределах. В одних случаях она может ограничиваться легкой окраской склер, видимых слизистых оболочек, кожи, исчезающей в течение 1 недели; а в других — желтуха яркая с шафранно-красным оттенком и держится в течение нескольких недель. Возможен незначительный зуд кожи. Моча больных становится темной. Полная обесцвеченность кала наблюдается редко, но гипохолия имеется у большинства больных. Интенсивность желтухи в большинстве случаев соответствует тяжести лепто-спироза. Гипербилирубинемия связана с повышением уровня как связанного, так и свободного билирубина, но содержание связанного билирубина увеличивается в большей степени. Повышение уровня общего билирубина крови выше 200 мкмоль/л считают неблагоприятным прогностическим признаком.
Поражение печени при лептоспирозе проявляется ее увеличением с 3–11-го дня болезни (выступает из-под края реберной дуги на 2–3 см, а иногда и больше), а также болезненностью при пальпации. Одновременное увеличение селезенки отмечается у половины больных. Поражение печени при желтушной форме лептоспироза может достигать уровня печеночной недостаточности с развитием энцефалопатии, что прогностически неблагоприятно, особенно в сочетании с другими осложнениями лептоспироза — острой почечной недостаточностью (ОПН) и геморрагическим синдромом.
В период разгара лептоспироза поражение почек регистрируется в 50–100 % случаев. В легких случаях заболевания может наблюдаться только отклонение в анализах мочи, в тяжелых — развивается ОПН. Кроме этого, в тяжелых случаях уже с 3–4-го дня болезни может развиться инфекционно-токсический шок (ИТШ). Диурез снижается до 500 мл/сут. и менее. В моче нарастает протеинурия; в осадке мочи увеличивается количество лейкоцитов, эритроцитов, цилиндров. В крови повышается уровень азотсодержащих соединений. Происходит снижение как секреторной, так и экскреторной функции почек. Поражение почек особенно выражено с 7–10-го дня болезни. Олигурия может смениться анурией, протеинурия — достичь 30 г/л; содержание мочевины в крови — повыситься до 49,9–90,7 ммоль/л, креатинина — до 1432–1945 мкмоль/л. Может развиться уремический синдром с летальным исходом. Особенностью ОПН при лептоспирозе является отсутствие отеков и артериальной гипертензии. Характерная для олигоанурической стадии ОПН гиперкалиемия выявляется в единичных случаях, чаще наблюдается гипокалиемия.
ОПН возникает чаще при желтушной форме лептоспироза, особенно вызванного L.icterohaemorrhagiae, и может сочетаться с острой печеночной недостаточностью. При тяжелой форме лептоспироза в период разгара заболевания сочетанная острая почечно-печеночная недостаточность становится ведущим клиническим синдромом и является наиболее частой причиной летального исхода.
При благоприятном течении лептоспироза по мере выздоровления олигоанурия сменяется полиурией с гипостенурией и постепенным восстановлением концентрационной функции почек в течение 2–4 недель. При лептоспирозе возможен неолигурический тип ОПН без снижения диуреза, заканчивающийся, как правило, выздоровлением.
Изменения со стороны сердечно-сосудистой системы у большинства больных лептоспирозом в разгар заболевания проявляются в виде значительной приглушенности сердечных тонов, тахикардии и гипотензии. Реже наблюдаются брадикардия, экстрасистолия, мерцательная аритмия. При электрокардиографическом исследовании даже при отсутствии клинических проявлений выявляются диффузные изменения миокарда или нарушение ритма и проводимости. Миокардит отмечается у 10–12 % больных, чаще при тяжелой форме заболевания. Возможно развитие эндо- и перикардита.
Поражение легких при лептоспирозе в разгар заболевания, по данным разных авторов, встречается в 3–62 % случаев. Чаще это острый бронхит и очаговая пневмония. Могут развиться и стать причиной смерти геморрагическая пневмония или геморрагический отек легких. Тяжелая острая легочная недостаточность в большом количестве случаев развивается при инфекционно-токсическом шоке. У больных появляются одышка, кровянистая мокрота, гипоксемия, рефрактерная к ингаляции кислорода. При рентгенологическом исследовании легких выявляют двусторонние инфильтративные изменения. При иктерогеморрагическом лептоспирозе описаны мелко- и крупноочаговые пневмонии. Из мокроты больных могут быть выделены лептоспиры.
Поражение центральной нервной системы при лептоспирозе, вызванное специфической интоксикацией, в виде головой боли, головокружения, бессонницы, адинамии, реже — бреда и галлюцинаций выявляется уже в начальный период заболевания. В период разгара заболевания до 40 % больных имеют менингеальный синдром. При лептоспирозе чаще отмечают серозный менингит, реже — гнойный менингит, энцефалит, полирадикулит, парезы, параличи. При тяжелой форме заболевания могут развиться токсическая энцефалопатия и отек мозга. Менингеальные симптомы чаще возникают в конце 1-й — начале 2-й недели заболевания, но могут сопровождать и рецидивы болезни. С развитием менингеального синдрома состояние больных значительно ухудшается, усиливается головная боль, появляются светобоязнь, рвота, определяются ригидность мышц затылка, положительный симптом Кернига, Брудзинского. При исследовании цереброспинальной жидкости чаще выявляется лимфоцитарный плеоцитоз, реже — смешанный или нейтрофильный. Описаны изменения в цереброспинальной жидкости у больных лептоспирозом при отсутствии менингеальной симптоматики. Прогноз при лептоспирозных менингитах, как правило, благоприятный. Ликворологические изменения в ряде случаев сохраняются дольше менингеальных симптомов. При развитии энцефалита прогноз ухудшается и может наступить летальный исход.
Для лептоспироза в разгар заболевания характерен геморрагический синдром. Чаще он наблюдается при желтушной форме болезни. Первые признаки геморрагического синдрома в виде кровоизлияний в склеры, геморрагической сыпи, носовых кровотечений появляются на 3–4-й день болезни и могут быть предвестниками более грозных геморрагических осложнений. Геморрагический синдром достигает максимума на 2-й неделе заболевания. Это кровохарканье, легочное и желудочно-кишечное кровотечения, макрогематурия, кровоизлияния на местах инъекций и в различные органы. В тяжелых случаях заболевания развивается ДВС-синдром, который может стать причиной смерти.
Редкими проявлениями лептоспироза в разгар заболевания могут быть диарея, острый панкреатит, некалькулезный холецистит, паротит, иридоциклит, увеит, неврит зрительного нерва.
Основными причинами смерти больных лептоспирозом являются ИТШ (развивается на 1–2-й неделе болезни) и острая почечно-печеночная недостаточность в сочетании с геморрагическим синдромом (развивается на 2–3-й неделе болезни).
При благоприятном течении лептоспироза со 2-й (при легкой форме заболевания) — 4-й недели начинается постепенное выздоровление больных. Улучшается самочувствие, исчезают головные и мышечные боли, желтуха, геморрагические проявления, восстанавливается диурез. Длительность заболевания, как правило, составляет от 4 до 6 недель. После перенесенного лептоспироза долго могут сохраняться астеновегетативный синдром, общая мышечная слабость.
Частота рецидивов при лептоспирозе составляет 20–60 %. Возникает второй приступ лихорадки, вновь повторяются все симптомы заболевания, но, как правило, в более легкой форме. Длительность рецидива составляет от 1 до 6 дней. Рецидивов может быть несколько. В периоде реконвалесценции осложнения и остаточные явления чаще отмечаются со стороны органа зрения (увеиты, ириты, иридоциклиты, атрофия зрительного нерва, слепота) и нервной системы (моно-, полиневриты, арахноидит).
Последствия и осложнения
Если не обеспечить своевременного и правильного лечения, лептоспироз может спровоцировать развитие серьезных осложнений:
- Поражение почек, вплоть до развития почечной недостаточности.
- Поражение нервной системы – энцефалит, полиневрит, менингит.
- Печеночная недостаточность.
- Лептоспирозный миокардит.
- Поражение сердца.
- Панкреатит.
- Поражение верхних дыхательных путей – пневмония.
- Кровоизлияния в надпочечники и кровоизлияния в склеру глаза.
- Поражение глаз – ирит, увеит, иридоциклит.
- Параличи и парезы.
- Токсический шок.
- У детей — синдром Кавасаки.
Лабораторная диагностика
В начальный период и разгар заболевания при лептоспирозе отмечают нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, анэозинофилию, лимфопению. СОЭ увеличивается до 50–60 мм/ч. При тяжелой форме лептоспироза, особенно вызванного L.Icterohaemorrhagiae, в анализе крови наблюдается снижение количества эритроцитов, уровня гемоглобина, числа тромбоцитов. Количество эритроцитов может снижаться до 2 х 1012/л и ниже. Нарушения в системе гемостаза протекают по типу ДВС-синдрома.
Такие патологические изменения, как лейкоциты, эритроциты, цилиндры, в осадке мочи отмечаются практически у всех больных лептоспирозом, достигая значительной степени при тяжелой форме заболевания. При развитии ОПН в крови повышается содержание мочевины и креатинина.
Активнось аминотрансфераз, отражающая функцию печени, даже у больных с тяжелой желтушной формой лептоспироза при высоких показателях билирубина крови увеличивается, как правило, в 2–3 раза. Отклонения осадочных проб (тимоловой, сулемовой, формоловой) происходят не во всех случаях.
Определенное дифференциально-диагностическое значение при лептоспирозе имеет повышение креатинфосфокиназы сыворотки крови как показатель повреждения мышечной ткани.
Естественный иммунитет к лептоспирозу у человека отсутствует. После перенесенной инфекции формируется длительный и прочный иммунитет, преимущественно серовароспецифический. Специфические противолептоспирозные антитела (агглютинины, лизины, гемолизины, преципитины, комплементфиксируюшие гемагглютинины) появляются в крови больных с 6–7-го дня заболевания и достигают максимальных титров в периоде реконвалесценции. В первые 10 дней заболевания в крови происходит нарастание специфических IgM, обусловливающих первичный иммунный ответ. Их титр быстро нарастает и также быстро снижается, а через 3–4 месяца они, как правило, исчезают вообще. Умеренно увеличивается содержание IgA.
С 10-го дня заболевания возрастает количество IgG, которые сохраняются длительно и рассматриваются как «анамнестические» антитела.
Специфическая лабораторная диагностика лептоспироза включает микроскопический, бактериологический, биологический, иммунологический (серологический) методы.
Иммунологические методы являются основными в лабораторной диагностике лептоспироза людей. Они позволяют выявить в крови больных и переболевших специфические антитела, обнаружить в биологических жидкостях антигены лептоспир.
На сегодняшний день наиболее специфическим и надежным серологическим методом считается реакция микроагглютинации (РМА) с живыми культурами лептоспир. Для исследования берут парные сыворотки (первая — на 5–7-й день заболевания и вторая — через 7–14 дней) и проводят определение агглютининов со штаммами 13 серогрупп лептоспир. Диагноз лептоспироза подтверждается виражом РМА от отрицательной к положительной или нарастанием титра антител в течение заболевания. Диагностическим титром считается разведение 1 : 100, но следует учитывать, что однократное исследование не всегда информативно. В эндемичной местности антитела к лептоспирам даже в высоких титрах часто обнаруживаются у здоровых людей, ранее перенесших лептоспироз. Однако отрицательный результат реакции не во всех случаях исключает лептоспироз, так как у некоторых больных, особенно при тяжелом течении заболевания, антитела в ряде случаев образуются в поздние сроки и в невысоких титрах.
Для выявления антител также можно использовать реакцию пассивной гемагглютинации, непрямой иммунофлюоресценции, иммуноферментный метод.
Для выявления антигенов лептоспир в настоящее время применяют радиоиммунный и иммуноферментный анализ, реакцию торможения непрямой гемагглютинации, различные варианты иммунофлюоресцентного метода, полимеразную цепную реакцию.
Дифференциальную диагностику лептоспироза проводят с гриппом, геморрагическими лихорадками, тифо-паратифозными заболеваниями, иерсиниозом, гепатитами (вирусными, токсическими), малярией, менингитом, сепсисом.
Патогенез
Как правило, инфекция попадает в организм через раны, слизистые, ЖКТ, мочеполовую систему. Заразиться можно через почву, воду, продукты питания. Инкубационный период в большинстве случаев продолжается от 4 дней до 2 недель. Однако иногда он может длиться в течение месяца. Чаще всего заражения происходят в конце лета и осенью.
После заражения определяется несколько фаз развития болезни. На первой фазе возбудители заболевания проникают в кровь через пораженные слизистые и кожу, после чего лептоспиры внедряются в почки, печень, селезенку, а также надпочечники, где происходит их активное размножение. Это инкубационный период заболевания.
Далее следует фаза генерализованной инфекции. В этот период происходит повторная лептоспиремия, после чего возбудитель попадает в печень, почки, надпочечники, оболочки головного мозга. В этом периоде болезни (начальном) лептоспиры паразитируют на поверхности клеток.
В фазе токсинемии болезнь прогрессирует. Происходит поражение эндотелия капилляров, вследствие чего увеличивается их проницательность. Развивается геморрагический синдром, поражаются почки, печень, надпочечники.
В фазе формирования нестерильной стадии иммунитета появляются антитела в крови, и процесс постепенно начинает угасать.
В фазе стерильной стадии иммунитета гуморальный иммунитет сочетается с местным органным и тканевым иммунитетом. На данном этапе происходит процесс выздоровления.
Однако существует несколько разновидностей возбудителя, поэтому иммунитет к одному его виду не обеспечивает защиту от других разновидностей.
Подходы к терапии
Лечение больных лептоспирозом проводится только в стационаре. Комплексная терапия включает постельный режим, гигиенический уход, полноценное питание, назначение этиотропных препаратов и строго индивидуализированного патогенетического лечения.
Наиболее эффективными этиотропными препаратами при лептоспирозе являются пенициллин и его производные. Пенициллин назначают внутримышечно в дозе 4–12 млн ЕД/сут. в течение 10–14 дней. При аллергии к пенициллину применяют левомицетин в дозе 30–50 мг/кг/сут. При отсутствии почечно-печеночной недостаточности и выраженного геморрагического синдрома можно назначать доксициклин (0,2 г/сут.). Если этиотропная терапия начинается позже 4–5-го дня от начала заболевания, то ее эффективность резко снижается.
Если возникает необходимость повторного курса антибиотикотерапии, то применяют полусинтетические пенициллины, цефалоспорины, левомицетин.
Применявшийся ранее в качестве этиотропной терапии специфический воловий лептоспирозный иммуноглобулин при тяжелой форме лептоспироза был малоэффективен, и в настоящее время он не выпускается.
Патогенетическая терапия при легкой и среднетяжелой формах лептоспироза включает назначение анальгетиков, антигистаминных препаратов, энтеросорбентов, инфузионную терапию. При тяжелой форме болезни в комплексе терапевтических методов особое значение приобретает интенсивная терапия, включающая дезинтоксикацию, коррекцию нарушений гомеостаза и функций жизненно важных органов.
При неэффективности консервативного лечения у больных с нарастанием почечно-печеночной недостаточности применяют экстракорпоральные методы детоксикации — гемосорбцию, гемофильтрацию, гемодиализ, плазмаферез.
Лечение народными средствами
Поскольку лептоспироз – это серьезное заболевание, требующее срочной медицинской помощи, в данном случае нельзя медлить и заниматься самолечением. Применение народных средств при лептоспирозе возможно только как вспомогательное лечение, но ни в коем случае не как основная терапия. Использовать народные средства целесообразно в период выздоровления – для восстановления организма и поддержания работы внутренних органов. Могут применяться такие средства:
- Свежий яблочный сок с медом – напиток с 1 ч. л. меда рекомендуется пить каждый день натощак.
- Сок свеклы и моркови – свежевыжатые овощные соки необходимо наполовину развести водой и пить натощак по трети стакана.
- Картофельный сок – его следует пить свежим. Употребляют по половине стакана за полчаса до еды.
- Томатный сок с капустным рассолом – рекомендуется смешать их в равных пропорциях и пить на протяжении дня.
- Травяной чай – можно готовить его из ромашки, душицы, мяты, мелиссы и других трав с общеукрепляющим действием.
- Лимон с чесноком – смешать сок 1 лимона и 1 головки чеснока. Пить средство после еды по половине чайной ложки.
Диспансерное наблюдение
Диспансерное наблюдение переболевших лептоспирозом проводят инфекционисты поликлиник. Срок диспансерного наблюдения не меньше 6 месяцев. Осмотры проводят 1 раз в месяц. В 1-й месяц после перенесенного заболевания пациенты подлежат обязательному клиническому обследованию офтальмологом, невропатологом и терапевтом. В последующие месяцы узкие специалисты привлекаются по профилю клинических проявлений. Контрольные общие анализы крови и мочи, а у перенесших желтушную форму болезни — и биохимическое исследование крови делают первые 2 месяца ежемесячно, в дальнейшем в зависимости от результатов обследования.
Критерии снятия с диспансерного учета: клиническое выздоровление, нормализация лабораторных показателей. При стойких остаточных явлениях переболевших передают под наблюдение специалистам (офтальмологу, невропатологу, нефрологу и др.) не менее чем на 2 года.
Список источников
- Авдеева М.Г. Лептоспироз как заболевание с пролонгированным осложненным течением (иммунопатогенез, диагностика, прогноз, лечение, реабилитация): автореферат дис. д-ра мед. наук. — М., 1997. — 32 с.
- Авдеева М.Г. Причины летальных исходов лептоспироза /М.Г. Авдеева // Эпидемиология и инфекционные больные. – 2003. – № 6. – С. 30–33.
- Лептоспирозы / [В.И. Лучшев, В.В. Лебедев, С.Н. Жаров,С.В. Бурова] // Российский медицинский журнал. – 2009. – № 4. – С. 47–49.
- Стоянова Н.А. Актуальные проблемы лептоспироза в инфекционной патологии людей // Сб. докл./Биол. науч.-практ. .-СПб., 1996.-ВЫП.2.-С.5-10.
Профилактика
Профилактика лептоспироза основывается на комплексе медико-санитарных и ветеринарно-санитарных мероприятий, включающих защиту водоемов от загрязнения выделениями животных, дератизацию, меры личной профилактики, вакцинацию сельскохозяйственных животных, вакцинацию в эндемичных по лептоспирозу районах контингентов высокого риска (рыбаки, охотники, сельскохозяйственные рабочие, работники шахт, мясокомбинатов, канализационной сети и др.).
Плановой иммунизации подлежат сотрудники лабораторий, работающие с патогенными лептоспирами, а также лица, направляемые на строительные и сельскохозяйственные paботы в места активно действующих природных и антропургических очагов лептоспироза (не позднее чем за 1 месяц до начала работы в них).
В целях экстренной антибиотикопрофилактики лептоспироза лицам, подвергшимся риску заражения, назначают доксициклин по 0,1 г 1 раз в день в течение 5 дней.
«Медицина неотложных состояний». Избранные клинические лекции, том 2
Причины
Возбудитель заболевания – Leptospira interrogate. Это аэробная, грамотрицательная, подвижная, спиралевидная палочка, резервуаром которой являются животные. Заболевший лептоспирозом человек не является источником инфекции.
Ворота инфекции – слизистые рта, носоглотки, поврежденные кожные покровы. В организме инфекция распространяется через лимфу и кровь.
В зону риска входит те люди, чья деятельность связана с животными. Это ветеринарные врачи, владельцы и работники ферм, работники мясной промышленности, пастухи, доярки и др.