Вальгусная деформация стопы – заболевание, при котором происходит искривление плюснефалангового сустава большого пальца с последующим образованием «шишки» у его основания. В народе такое состояние известно под названием «косточка большого пальца».
Важно понимать, что выпирающая косточка – это не просто косметический дефект. Это полноценное заболевание, требующее специализированного лечения. При его отсутствии есть риск развития бурсита и искривления других пальцев на ноге.
Причины возникновения косточки на стопе
Спровоцировать развитие вальгусной деформации могут такие факторы:
- остеопороз;
- генетическая предрасположенность;
- плоскостопие;
- гормональные расстройства;
- ношение тесной обуви с узким носком;
- заболевания хрящевой ткани;
- избыточная масса тела.
По статистике, выступающая косточка на ноге беспокоит примерно 40% женщин после 30 лет. У мужчин деформация наблюдается крайне редко. Обусловлено это большей эластичностью связок у представительниц слабого пола.
Показания для проведения операции
На начальной стадии снизить нагрузку на пораженный сустав и уменьшить боль помогает консервативная терапия. Но полностью избавиться от деформации можно только с помощью оперативного вмешательства. Среди основных показаний к проведению резекции:
- непроходящие мозоли, перерастающие в гнойные раны, язвы, угрожающие сепсисом, некрозом кожного покрова;
- потеря эластичности связочного аппарата, невозможность согнуть или разогнуть мизинец;
- потеря опоры на стопу, при которой человеку сложно стоять или ходить;
- частые рецидивы гнойного бурсита;
- потеря чувствительности при поражении нервных окончаний.
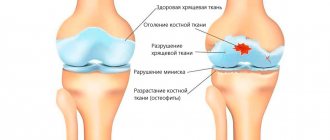
Деформация Тейлора приводит к снижению качества жизни. Боль ограничивает подвижность, приводит к инвалидности в молодом возрасте. Непроходящий воспалительный процесс провоцирует разрушение хрящевых пластин, ускоряет развитие остеоартроза.
Основное показание к оперативному удалению костного нароста – результаты рентгенографии. При получении снимка ортопед замеряет величину угла между 4 и 5 пальцами, величину головки сустава. На выбор тактики может повлиять степень выраженности деформации, наличие плоскостопия или косолапия у пациента, развитие бурсита и других воспалительных процессов.
Как распознать заболевание?
О развитии косточки на ноге свидетельствуют следующие изменения:
- большой палец отклоняется кнаружи, при этом формируя «шарик» у своего основания;
- присутствует постоянная ноющая боль в области деформации;
- быстрая утомляемость;
- сложности с выбором обуви.
При отсутствии лечения и прогрессировании патологии наблюдается молоткообразная форма остальных пальцев на ноге. Появление малейших признаков заболевания должно стать поводом для обращения к ортопеду.
Симптомы подагры
Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
- приём алкоголя (единократное употребление значительной дозы);
- переохлаждение;
- травма сустава;
- обычное ОРЗ.
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, — возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни. Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита.
Стадии вальгусной деформации
Заболевание разделяют на несколько стадий в зависимости от выраженности симптоматики:
1 стадия – фаланга отклоняется на 20˚, присутствует эстетический дискомфорт. 2 стадия – палец отклоняется на 30˚ от нормального положения, при длительных нагрузках появляется боль. 3 стадия – отклонение фаланги до 50˚, присутствуют проблемы с подбором обуви, шишка постоянно болит. 4 стадия – смещение большого пальца свыше 50˚, наблюдаются признаки бурсита, выраженный дискомфорт присутствует даже на фоне отсутствия какой-либо физической нагрузки, заметно искривление всей стопы.
Если начали появляться косточки на ногах, не стоит откладывать визит к специалисту.
Особенности
При болезненной выпуклости на наружной части стопы у основания мизинца ортопеды диагностируют деформацию Тейлора, или «болезнь портных». Впервые подробное описание и диагностику провел американский специалист Х. Дэвис в 1949 году, отметив полную идентичность развитию Hallux Valgus.
Воспаленный участок формируется на латеральной поверхности головки кости мизинца, заставляя отклоняться палец внутрь. Боль может отдавать в латеральную часть стопы, провоцировать воспаление связочного аппарата, костной и хрящевой ткани. Характерные особенности:
- передний отдел стопы расширяется, увеличивается угол между 4-м и 5-м пальцами;
- мизинец приобретает форму дуги, при варусном подвиде может накладываться на безымянный крестообразно;
- на внешней стороне формируется «косточка».
Длительное время патология развивается бессимптомно. Ступня постепенно увеличивается в объеме за счет нароста, увеличения четвертого межплюсневого угла. Консервативное лечение устраняет болезнь только на начальной стадии. В большинстве случаев проводится оперативное вмешательство разными методами.
Лечение косточки на большом пальце стопы
Разработкой лечебной программы занимается врач-ортопед после обследования пациента и установки стадии прогрессирования болезни. На начальных этапах устранить деформацию плюснефалангового сустава можно консервативными методами.
Эффективными являются такие способы устранения косточки на стопе:
- отводящий бандаж – обеспечивает фиксацию большого пальца ноги в анатомически правильном положении с помощью специального устройства, применяется во время сна, так как передвигаться с ним сложно;
- корригирующие прокладки и межпальцевые перегородки – предназначены для использования на протяжении дня, они обеспечивают коррекцию положения фаланги и предупреждают давление на патологическую зону;
- ортопедические стельки – используются на любой стадии вальгусной деформации, необходимы для правильного распределения нагрузки на стопу и позвоночник в процессе ходьбы, в идеале стельки должны изготавливаться индивидуально с учетом особенностей анатомического строения ноги пациента.
В качестве вспомогательных методов лечения выпирающей косточки большого пальца используются:
- массаж;
- физиотерапевтическое лечение;
- ЛФК;
- аппаратное вытяжение.
В запущенных стадиях патологии, когда присутствует выраженная деформация суставов, эффективное лечение возможно только хирургическим путем. В современной медицине широко применяются закрытые операции, выполняющиеся через несколько проколов. В ходе вмешательства проводится удаление косточки и фиксация фаланги пальца в правильном положении.
После хирургического лечения пациент должен постоянно носить удобную обувь с супинатором и ортопедическими стельками, чтобы избежать рецидива патологии.
Методы диагностики подагры
Диагностика подагры включает в себя физикальные, лабораторные и инструментальные методы исследования. Диагноз «подагра» ставится при совпадении нескольких признаков, характерных для данного заболевания
Физикальная диагностика
Физикальная диагностика предполагает визуальный осмотр пациента и пальпацию. Результаты осмотра сопоставляются с жалобами пациента и историей заболевания.
Лабораторная диагностика
Лабораторная диагностика позволяет установить, что причиной патологических изменений в суставе является нарушение обмена мочевой кислоты. Решающую роль в этом играют следующие анализы:
- биохимический анализ крови (важен показатель мочевой кислоты в плазме крови);
- анализ синовиальной (внутрисуставной) жидкости на наличие в ней уратов. Для этого делается пункция сустава.
- для оценки скорости клубочковой фильтрации может проводиться суточный сбор мочи.
Если есть необходимость подтвердить, что обнаруженные новообразования в суставе представляют собой тофусы, проводится биопсия с дальнейшим исследованием их содержимого.
Инструментальная диагностика
Рентгенография позволяет выявить патологические изменения в суставах. Они имеют место на поздних стадиях, поэтому начало заболевания с помощью рентгенологических методов установить невозможно. Для выявления тофусов (они не всегда выступают над поверхностью кожи) используются компьютерная томография или МРТ.
На ранних стадиях может применяться УЗИ. С помощью ультразвука обнаруживаются довольно мелкие отложения солей, поэтому на УЗИ видны тофусы ещё на стадии их формирования. Также характерным признаком подагры является «двойной контур» — возникновение эхогенной полоски, идущей параллельно линии суставного хряща. Она возникает, потому что кристаллы соли не проникают в структуру хряща, а просто покрывают его сверху, создавая дублирующий контур, хорошо заметный при исследовании.
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Особенности при проведении операций
Механизм развития патологии Тейлора или болезни портных во многом зеркально отражает патогенез вальгусной деформации большого пальца стопы при Hallux Valgus. это позволяет хирургам использовать идентичные методики лечения и проведения операций.
Цель хирургического вмешательства – восстановить биомеханические связи в переднем отделе стопы, улучшить состояние связочного аппарата, устранить эстетический дефект. Необходимо убрать вальгусную деформацию пятой плюсневой кости, вернуть в естественное положение параболу положения мизинца.
Подготовка к операции
В большинстве случаев манипуляции проводятся под спинальной анестезией. Для исключения осложнений и разработки плана хирургического вмешательства пациенту назначают следующие подготовительные процедуры:
- рентгенография стопы в двух проекциях;
- биохимический анализ крови;
- коагулограмма;
- анализы на заболевания, передающиеся половым путем, ВИЧ, гепатит С;
- УЗИ нижних конечностей;
- рентген грудной клетки и органов дыхания.
При хронических заболеваниях сердечно-сосудистой, эндокринной систем требуется дополнительная консультация и обследование профильных врачей.
Период реабилитации после операции
В первые сутки пациенту рекомендуют оставаться в клинике под наблюдением хирурга. Больному подбирают специальные ортезы – ботинки Барука, которые при ходьбе снимают нагрузку с переднего отдела и пальцев на пятку. Такую обувь необходимо носить не менее 6 недель. В тяжелой ситуации можно дополнительно опираться на костыли, ограничить физическую активность.
После операции в течение 2 недель рекомендуется:
- постельный режим;
- подкладывать под ноги подушку или валик, чтобы стимулировать отток лишней жидкости;
- при сильных болях накладывать холодные компрессы по 30 минут до 4 раз в сутки.
Для уменьшения болевого синдрома врач индивидуально подбирает препараты, рассчитывает дозировку для домашнего применения. Отечность начинает уменьшаться на 3−5-е сутки после операции. Через 14 дней рекомендуется повторно посетить хирурга для удаления накожных швов.
Через 6 недель больного направляют на повторную рентгенограмму. При выраженной положительной динамике и отсутствии противопоказаний разрешена ходьба без корригирующих ортезов с нагрузкой на пальцы стопы.
У некоторых пациентов старшего возраста отечность может сохраняться длительное время, что связано с пониженным тонусом вен конечностей. В такой ситуации назначаются лимфотропная терапия, контрастные ножные ванны.
Преимущества миниинвазивных методик
При раннем обращении в 80% случаев хирурги назначают малотравматичные операции на стопе. Работа проводится через небольшие надрезы или точечные проколы. Преимущества методик:
- позволяют исправлять сложные деформации за одну процедуру;
- дают предсказуемые результаты;
- одновременно можно оперировать две ступни;
- при чрезкожной методике пациент может становиться на ноги и свободно передвигаться с первого дня;
- не требуется наложение гипсовой повязки или применение костылей.
Миниинвазивные операции относятся к сфере узкой специализации, проводятся хирургами-ортопедами высокой квалификации с применением специальной технической базы.
Операции при деформации Тейлора занимают от 25 минут до часа, могут одновременно выполняться на двух ногах. В большинстве случаев не наблюдается обильной кровопотери, что сокращает период реабилитации.
Реабилитация и востановление
Продолжительность восстановительного периода индивидуальна и зависит от вида оперативного вмешательства. Чем сильнее была деформация, тем дольше будет длиться реабилитация. В первые сутки показан постельный режим. На следующие можно аккуратно становиться на прооперированную ногу.
Большинство современных методик хирургического лечения позволяют избежать использования гипсовых лонгеток, костылей, но некоторое время потребуется бинтовать голень, стопу для профилактики отеков. Но после артродезирования ходить нужно с опорой на костыли, так как нагрузка на поврежденную поверхность не допускается.
Пациентам разрешается передвигаться в специальной обуви Барука, которая снижает нагрузку на передний отдел стопы при ходьбе. За счет этого заживление ран, повреждений, затягивание швов проходит в ускоренном режиме. Обувь Барука имеет нескользящую поверхность, регулируемые застежки, раскрываемый верхний отдел, поэтому ее можно носить даже при наличии повязок. В среднем она необходима на срок 4-6 недель, далее переходят на обычную обувь с ортопедическими стельками.
В течение реабилитационного периода необходимо придерживаться следующих рекомендаций:
- в состоянии покоя желательно поддерживать ноги в приподнятом состоянии, подкладывая валики;
- до снятия швов стараться защищать раны от влаги;
- минимум месяц не наступать полностью на стопу – стараться переносить нагрузку на пятку;
- обязательно носить специальную обувь, использовать ортопедические стельки, далее выбирать удобную, широкую обувь на ровной подошве;
- регулярно делать гимнастику для стопы;
- принимать назначенные врачом препараты.
Полное восстановление заканчивается примерно через полгода. В течение этого времени должны быть исключены активные виды спорта, тем более связанные с тяжелыми нагрузками.
Противопоказания к операции
Абсолютными или временными ограничениями для проведения остеотомии на ступне являются:
- остеопороз и пониженная регенерация костной ткани;
- обострение ревматоидного артрита;
- ожирение 3−4-й степеней;
- острая стадия инфекционных заболеваний.
Миниинвазивные операции разрешены при варикозном расширении вен, бурсите сустава.
Синдром Тейлора приводит к образованию у основания мизинца болезненного нароста, отеку, мозолям. Новые методы хирургического лечения позволяют избавить больного от осложнений, вернуть походке легкость.
В каких случаях необходима операция
Оперативное лечение показано в следующих ситуациях:
- выраженная боль, которая ограничивает повседневную активность;
- воспалительные процессы, хронический отек в области сустава первого пальца, которые не ликвидируются приемом лекарственных препаратов;
- невозможность носить обычную обувь;
- ограничения движений первого пальца – невозможность его согнуть, выпрямить.
Большая часть пациентов с вальгусной деформацией отмечают значительные улучшения от консервативных способов лечения, подбора правильной обуви. Но если данные методы не дают эффекта, особенно у пациентов пожилого возраста, необходимо решать вопрос об оперативном вмешательстве.