весь список
Язвенная болезнь — это хроническое заболевание, протекающее с чередованием периодов обострения и ремиссии, основным признаком которого является образование дефекта (язвы) в стенке желудка и/или двенадцатиперстной кишки.
Язва — это имеющий четкую границу дефект слизистой оболочки. Поверхностная язва называется эрозией. Язвенную болезнь выявляют у 5–10% взрослого населения.
В зависимости от локализации язвы разделяют на желудочные и дуоденальные (duodenum — двенадцатиперстная кишка).
Соотношение язв желудка и двенадцатиперстной кишки примерно равняется 1: 4. У лиц молодого возраста отмечается меньшая частота желудочных язв по сравнению с дуоденальными (1: 13). И наоборот, у больных среднего и пожилого возраста увеличивается частота язв желудочной локализации.
Наряду с язвенной болезнью как самостоятельным заболеванием в настоящее время принято выделять вторичные симптоматические язвы желудка и двенадцатиперстной кишки, возникающие под воздействием стресса, нарушений кровообращения, приема жаропонижающих, обезболивающих средств (ацетилсалициловая кислота, индометацин, диклофенак, ибупрофен) и других.
В зависимости от причины выделяют:
- стрессовые язвы (например, при инфаркте миокарда, распространенных ожогах, после нейрохирургических операций и т. д.);
- медикаментозные язвы (прием нестероидных противовоспалительных средств, гормонов и других медикаментозных средств);
- эндокринные язвы (при синдроме Золлингера — Эллисона, гиперпаратиреозе);
- язвы при некоторых заболеваниях внутренних органов (болезни Крона, атеросклерозе ветвей брюшной аорты и др.).
Язва желудка, ее виды и стадии
Язвенная болезнь желудка (далее — ЯБЖ) — заболевание, при котором возникает дефект слизистой и может затрагиваться подслизистый слой. Это хроническая болезнь, протекающая волнообразно, с периодами обострения и ремиссии.
Язва может локализоваться в разных отделах желудка:
- субкардиальном и кардиальном — в верхней части;
- антральном — в нижнем отделе;
- в теле — в срединной части;
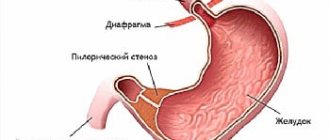
- в пилорическом канале — у перехода в двенадцатиперстную кишку.
По размерам язва бывает:
- малой — в диаметре до 5 мм;
- средней — в диаметре 6-19 мм;
- большой — в диаметре 20-30 мм;
- гигантской — в диаметре более 30 мм.
Также различают язву, ассоциированную с бактерией Helicobacter pylori (далее — НР) и не ассоциированную с ней.
Заболевание проходит в несколько стадий:
- обострения — возникновение дефекта на слизистой оболочке;
- рубцевания — образование соединительной ткани на месте язвы;
- ремиссии — заживление дефекта.
Отдельно выделяют стадию рубцово-язвенной деформации органа.
Диагностика
- Общий клинический анализ крови, мочи
- Анализ кала на копрограмму
- Анализ кала на скрытую кровь
- Биохимический анализ крови (печеночные пробы, холестерин, щелочная фосфатаза)
- ЭКГ
- Рентгенография органов грудной клетки в 2-х проекциях и рентгенография органов брюшной полости (для исключения перфорации язв)
- Рентгенография пищевода, желудка с бариевой смесью
- УЗИ гепатобилиарной системы
- Суточное мониторирование рН в нижней части пищеводе и желудка
- ЭГДС
- Неинвазивные тесты для определения Helicobacter pylori.(дыхательный)
Основные причины возникновения
Причиной возникновения дефекта на слизистой желудка считается нарушение равновесия между агрессивным секретом желудка и защитными качествами слизистой оболочки. Для переваривания пищи в желудке выделяется пепсин и соляная кислота. Чтобы они не разрушали желудок, на его поверхности образуется слизь, защищающая орган. Если кислоты вырабатывается больше, а слизи меньше, может образоваться язва. Фоном для такой патологии может быть снижение моторики желудка, нарушение регенеративных — восстановительных свойств слизистой оболочки на фоне некоторых заболеваний.
К основной этиологической причине образования язвы относят поражение слизистой НР. Эта бактерия успешно выживает в кислой среде и вырабатывает энзим (фермент), вызывающий воспалительную реакцию с последующим образованием дефекта. Helicobacter pylori выявляют у 82% пациентов, страдающих язвой желудка.
Еще одной причиной может стать бесконтрольный прием противовоспалительных нестероидных препаратов, например, аспирина.
Провоцирующими факторами могут стать:
- курение и злоупотребление алкоголем;
- постоянное употребление острой пищи;
- стрессовые ситуации;
- наследственная предрасположенность;
- еда всухомятку;
- нарушение режима питания.
Язва желудка часто развивается на фоне некоторых заболеваний, таких как атрофический гастрит, гормональные патологии.
Профилактика и рекомендации
Необходимо исключить те факторы, которые приводят к развитию язвенной болезни и отслеживать состояние здоровья при наличии наследственной предрасположенности, даже если вас ничего не беспокоит.
Факторы риска развития язвенной болезни:
- инфицированность Хеликобактер пилори
- наследственная предрасположенность
- группа крови I (0)
- вредные привычки (табакокурение, употребление алкоголя и его суррогатов)
- повышенная кислотность желудка
- нарушение условий труда и отдыха, частые стрессы
- прием ульцерогенных лекарственных препаратов (гормоны, ибупрофен, найз, нурофен, диклофенак и другие)
- несоблюдение режима приема пищи
- заболевания желудочно-кишечного тракта (холецистит, панкреатит, гастрит, гастродуоденит)
- хроническая Обструктивная Болезнь Легких, системные заболевания, хроническая почечная недостаточность.
Симптомы заболевания
ЯБЖ чаще проявляет себя обычно весной и осенью, в период обострения заболевания. Первый признак заболевания — боль, возникающая сразу после приема пищи. Это связано с тем, что выделяющийся во время еды пепсин и соляная кислота агрессивно воздействуют на незащищенный слизью дефект. Причем проявления болевой симптоматики нарастают в течение часа после приема пищи. Боль локализуется в области эпигастрия, в области сердца, может иррадиировать — отдавать под лопатку, как при инфаркте. На высоте болевого синдрома часто возникает тошнота, которая может закончиться рвотой, приносящей облегчение.
Другие диспептические проявления и признаки болезни: изжога, снижение аппетита, запоры. На проблемы с желудком может указывать обложенный язык. На этом фоне больной быстро теряет вес.
Эффективные дозировки препаратов основной терапии
Выбор методики лечения – это прерогатива врача-гастроэнтеролога. Производители рекомендуют следующие эффективные дозировки:
- Тетрациклин – 250–500 мг через каждые 6 часов для взрослых пациентов. Детям от 8 лет назначают 25–50 мг через 6 часов.
- Амоксициллин – 250–500 мг каждые 8 часов. В тяжелых случаях рекомендовано увеличить дозу до 1 г на прием.
- Ампициллин – 250–500 мг 4 раза в сутки. В случае необходимости количество препарата увеличивают до 4 г разделенных на 4 приема.
- Кларитромицин – дозировка подбирается индивидуально. Детям до 12 лет препарат не назначают. Взрослым – от 250 мг до 1 г через 12 часов.
- Цифрофлоксацин – по 250–750 мг утром и вечером. Длительность курса подбирается индивидуально и может составлять до 1 месяца.
- Метронидазол (трихопол) – при язве назначают по 500 мг (2 таблетки) 2 раза в сутки. Длительность лечения не менее 7 дней в составе комплексной терапии.
- Омез или омепразол – это препараты с одним и тем же действующим веществом. Существует несколько рекомендаций по приему этого средства. Назначают или по 1 таблетке утром и вечером, или 2 таблетки однократно в комплексе с другими препаратами в течение 2 недель. Препарат следует принять за 30 минут до приема пищи.
- Де-нол – взрослым пациентам и детям от 12 лет назначается или по 1 таблетке каждые 6 часов, или по 2 шт. – 2 раза в сутки. Препарат принимают за полчаса до еды. Курс составляет от 1 до 2 месяцев. Кроме стандарных проблем с ЖКТ, препараты висмута окрашивают язык и небо в темный цвет.
Побочные эффекты препаратов основной терапии стандартны. На 1 месте идут различные расстройства пищеварения и диспепсические явления. Прочие побочки могут отличаться в зависимости от лекарственного средства. При развитии неприятных явлений нужно сообщить об этом гастроэнтерологу.
Важно! Антибиотики и препараты метронидазола несовместимы с алкогольными напитками. Во время лечения не стоит принимать даже спиртосодержащие настойки. Несоблюдение этого правила грозит сильнейшим похмельем даже с крайне малыми дозами этилового спирта.
Лечение заболевания
Язвенная болезнь желудка хорошо лечится консервативными методами, которые включают фармакотерапию и физиотерапевтические процедуры. В экстренных и в некоторых других случаях показано оперативное вмешательство.
Медикаментозное лечение
В лечение язвы желудка используется комплексная фармакотерапия, включающая лекарственные средства, направленные на первопричину возникновения патологии, снимающие раздражение слизистой оболочки и создающие защитный барьер для желудочного сока и снимающие болевые ощущения. В основную группу лекарственных препаратов входят:
- Ингибиторы протонного насоса — препараты пролонгированного действия, снижают секреторную активность желудка.
- Антацидные средства — обволакивают слизистую оболочку, защищая ее от агрессивного воздействия желудочного сока, и снижают его кислотность.
- Антибактериальные препараты — направлены на эрадикацию (уничтожение) Helicobacter pylori. Лучший эффект достигается, когда антибиотики комбинируют. При ЯБЖ назначают макролиды, противопротозойные препараты, антибиотики пенициллинового и тетрациклинового ряда.
- Препараты висмута — снимают воспаление и образуют нерастворимый коллоид, создающий защитную пленку при соединении с белком.
- Витамин В5 (Пантотенат) — нормализует выработку соляной кислоты, стимулирует регенерацию слизистой оболочки.
- Метилметионинсульфония хлорид, который еще называют витамином U — воздействует как цитопротектор, способствующий снижению желудочной секреции и заживлению язвы желудка.
Лечение может быть дополнено и другими препаратами, направленными на устранение причин, вызвавших язвенную патологию.
Физиотерапия
Физиопроцедуры помогают заживлению язвы и могут быть использованы в комплексной терапии. На механизмы саморегуляции и адаптации благотворно воздействуют:
- лазеропунктура — воздействие на биоактивные точки лазерным лучом;
- КВЧ-терапия — влияние электромагнитных волн миллиметрового диапазона;
- магнитотерапия — воздействие низкочастотных магнитных полей.
УЗ-терапию используют для улучшения моторики желудка в случае его атонии. Эта процедура также улучшает кровоснабжение органа, снижает количество бактерий и снимает воспаление.
Хирургическое лечение
Экстренная операция выполняется в случае массивного кровотечения и прободной язвы желудка. Хирургическое вмешательство показано также при осложненной форме ЯБЖ в случае незаживающей язвы, также при малигнизации, когда патология приобретает злокачественный характер. В некоторых случаях используются щадящие способы: лапароскопия или эндоскопия.
специалисту
Наши врачи ответят на любые интересующие вас вопросы
Тумасова Анна Валерьевна Врач гастроэнтеролог
Задать вопрос
Диагностикаи дифференциальнаядиагностика СГДЯ и ЯБ
Чем отличаются гастродуоденальные язвы при ЯБ от СГДЯ? Для ответа на этот вопрос мы пользовалисьданными литературы и собственными наблюдениями.
В Главном военном клиническомгоспитале им. Н.Н. Бурденко, гдена период проведения исследованияимелось 46 специализированныхкоечных отделений, мы наблюдалипрактически все виды симптоматических язв. Проанализировано 762истории болезни больных СГДЯ.Распределение пациентов по видамгастродуоденальных язв представлено в табл. 1. Во всех случаях гастродуоденальные изъявления подтверждались эндоскопически, на операции или аутопсии. В группу сравнения вошли 524 больных, страдающих ЯБ, сходных с основной группой по полу и возрасту.
Клинико-морфологическиеособенности СГДЯ
Анализ клинической картиныпозволяет заподозрить развитиеСГДЯ у больных с повышеннымриском их образования. Например,появление изжоги, тошноты, ощущения дискомфорта и боли в эпигастрии у лиц, длительно принимающих ацетилсалициловую кислоту илидругие НПВС, может указывать наразвитие СГДЯ.
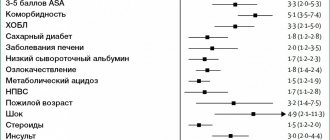
Для того чтобы ответить на вопрос,в чем морфологические и клинические отличия СГДЯ и гастродуоденальных язв при ЯБ, мы провелисопоставление гастродуоденальных язв по различным параметрам(рис. 1, 2).
Для СГДЯ в отличие от язв при ЯБболее свойственны острые повреждения слизистой оболочки, локализация в желудке, множественность (р < 0,001) и крупные размеры(р < 0,05). Кроме того, для СГДЯбыли характерны стертость клинических проявлений и более частовозникающие кровотечения с различной степенью кровопотери, которые нередко являлись единственнымпроявлением заболевания. Эти признаки достоверно чаще встречались при СГДЯ, чем при ЯБ (р < 0,001).Симптоматические язвы, как и язвыпри ЯБ, относительно редко осложнялись перфорацией.
Сложность разграничения СГДЯ иЯБ усугублена еще и тем, что экстремальные ситуации, при которыхобразуются симптоматические язвы,могут возникнуть и у больных, страдающих ЯБ. С учетом этого обстоятельства выделены следующие варианты СГДЯ: 1) острые симптоматические язвы (эрозии); 2) хроническиесимптоматические язвы; 3) язвы,спровоцированные ульцерогеннымивоздействиями у больных ЯБ.
При последнем варианте ЯБ остается основным диагнозом, однакоэкстремальная ситуация накладывает особенности на течение спровоцированного рецидива, что требуетособого подхода к лечению. К этомуварианту относятся случаи, когда у больного имелись указания на ЯБ ванамнезе или когда в ответ на ульцерогенные воздействия возникалиодиночные язвы типичной локализации (малая кривизна желудка,луковица ДПК). Варианты гастродуоденальных изъязвлений при СГДЯпредставлены в табл. 2.
. Варианты гастродуоденальных изъязвлений у больных СГДЯ.
Стрессовые изъязвления преимущественно острые, но легко возникают и у пациентов с ЯБ в анамнезе, т. е.наблюдался спровоцированный рецидив ЯБ. Язвы, сочетающиеся с тяжелопротекающими заболеваниями внутренних органов, почти в 40 % былихроническими, причем в 19 % случаев также был отмечен спровоцированный рецидив ЯБ. Лекарственныепрепараты, обладающие побочнымиульцерогенными свойствами, чащепровоцируют рецидив ЯБ или реализуют генетическую предрасположенность к болезни, но могут вызывать иобразование острых множественныхдефектов слизистой оболочки желудка и ДПК. Большинство авторовтолько последний вариант относятк СГДЯ.
Особенности диагностики СГДЯ
Диагностика СГДЯ вследствиестертости клинической симптоматики трудна. Как следует из сравненияприжизненной диагностики и секционных данных, СГДЯ при жизни распознаются только в 43,3 % случаев.
Желудочно-кишечные кровотечения (ЖКК) – типичные осложнения СГДЯ. Язвенные кровотечения наблюдаются примерно у третибольных при развитии язвы на фонетяжелого соматического заболеванияи в половине случаев стрессовых язв.Нередко ЖКК бывает единственным проявлением СГДЯ. Однако дажетяжелые ЖКК, особенно у больных,находящихся в критическом состоянии, могут не диагностироваться и устанавливаются лишь при аутопсии.
Выявление фоновых заболеванийи патологических процессов, приводящих к развитию СГДЯ, является обязательным условием для установления правильного диагноза.
Рентгенологическое исследованиене относится к достаточно надежнымметодам, особенно в распознаванииэрозий, острых поверхностных язв, нопозволяет исключить крупные язвы излокачественные изъязвления.Эндоскопический метод дает полную информацию о состоянии слизистой оболочки гастродуоденальнойзоны и позволяет установить окончательный диагноз.
В анализируемых наблюдениях гастродуоденоскопия выполнялась 468 больным СГДЯ. Результатыэндоскопических исследований в121 случае проверялись на операции(18) и аутопсии (103). Из них только20 (16,5 %) заключений эндоскопистаоказались неполными. В 16 случаяхизъязвление при продолжающемсякровотечении не диагностировалось,а в 4 – крупная язва желудка былапринята за злокачественную.
Показаниями к проведению эндоскопического исследования являются: 1) наличие клинических симптомов, указывающих на возможностьгастродуоденальных изъязвлений;2) высокий риск образования СГДЯдаже в отсутствие гастроэнтерологических жалоб; 3) признаки кровотечения из верхних отделов ЖКТ. Поисковое эндоскопическое исследование может быть оправданнымметодом для установления причинболевого синдрома в эпигастрии,желудочной диспепсии у соматически тяжелых пациентов, у больных,перенесших операции, травму, длительно принимающих лекарственныепрепараты, обладающие ульцерогенными свойствами. Поэтому профилактические эндоскопические осмотры следует чаще проводить больнымс высоким риском СГДЯ независимоот наличия гастроэнтерологическихжалоб. Ургентную гастродуоденоскопию выполняют по неотложнымпоказаниям при появлении у больного симптомов кровотечения из верхних отделов ЖКТ. Больным, находящимся в критическом состоянии(в острую фазу инфаркта миокарда,инсульта, в раннем послеоперационном периоде), эндоскопию назначают при кровотечениях, угрожающихжизни.
При проведении эндоскопии понеотложным показаниям целесообразно придерживаться следующихправил. Во-первых, тяжесть состояния больного не должна быть абсолютным противопоказанием к эндоскопическому осмотру, следует лишьпроводить исследование максимально щадящим образом. Это достигается хорошей психологической подготовкой больного, тщательной анестезией, применением в необходимыхслучаях наркоза, сокращением продолжительности осмотра.
Во-вторых, гастродуоденоскопия должна осуществляться в условиях, при которых больному можетбыть оказана надлежащая неотложная помощь. Больных в острой фазеинфаркта миокарда или инсультаосматривают в отделениях интенсивной терапии и реанимации; приЖКК, возникших после обширныхопераций, травм, ожогов эндоскопическое исследование обычно проводят в перевязочной или операционной; нетранспортабельных соматических больных обследуют на местев процедурном кабинете или непосредственно в палате.
В ходе ургентной эндоскопиинеобходимо выявить источник ЖККи установить, продолжается ли оно.При продолжающемся ЖКК делается попытка местного гемостаза черезэндоскоп. Однако в связи с техническими трудностями, связанными спроведением исследования без предварительной подготовки и часто вусловиях продолжающегося кровотечения, в 8–18 % случаев источникЖКК обнаружить не удается.
Эндоскопическая картина СГДЯне отличается от таковой при ЯБ.
Выявление фоновых заболеванийи патологических процессов, приводящих к развитию СГДЯ, – обязательное условие для установления окончательного диагноза.
Ответственная и трудная задача –проведение дифференциальной диагностики между крупными, чаще“старческими” язвами и злокачественными изъязвлениями желудка. Окончательный диагноз обычноустанавливают с помощью цитологического и гистологического исследования материала прицельно проведенных биопсий из края и дна язвы.Нередко для выяснения истинногохарактера язвенного поражения слизистой оболочки желудка необходимыповторные эндоскопические осмотрыс множественными прицельнымибиопсиями.
Питание и вредные привычки при язве желудка
Диета при ЯБЖ — обязательная часть лечения. В острый период питание должно быть максимально щадящим, бережно воздействующим на слизистую оболочку и не стимулирующим секреторную активность желудка. В первые два дня предпочтение отдается слизистым супам на рисовом отваре без овощей и мяса, киселю или теплому чаю с сахаром и сухариками. В последующие 6 дней в лечебном питании используется стол №1.
Разрешенные продукты
Общие правила питания:
- в рацион включать легкоусвояемую пищу;
- еда должна быть теплой,
- нельзя употреблять холодные и горячие блюда;
- есть нужно медленно, маленькими порциями
- продукты нужно измельчать и перетирать;
- допускается запекание, варка, тушение;
- исключаются жареные продукты и специи;
- перерыв в приеме пищи не должен быть больше 3 часов;
- пищу необходимо тщательно пережевывать.
При язве желудка разрешены следующие продукты и блюда:
- Слизистые супы: с добавлением рисовой, манной, овсяной крупы, можно добавлять сливки или сливочное масло;
- Слизистые каши: на воде или молоке из той же крупы, можно добавить сливки;
- Рыба и мясо: нежирная говядина, телятина, индейка, кролик, курица. Для приготовления мясо необходимо отварить, пропустить через мясорубку, добавить сливочного масла, запечь в виде пюре суфле, можно готовить паровые котлеты, биточки, тефтели;
- Яйца: всмятку, можно паровой омлет;
- Ягоды и фрукты: запеченные несладкие фрукты, компоты из сухофруктов;
- Молочные продукты: молоко, суфле из протертого творога, приготовленное на пару, сливки.
- Напитки: некрепкий чай с добавлением сливок или молока, отвар шиповника, кисель молочный или фруктово-ягодный.
В блюда можно добавлять рафинированное растительное масло или несоленое сливочное.
Запрещенные продукты
В период обострения исключаются продукты, которые раздражают слизистую желудка и повышающие выработку желудочного сока: жирное мясо, сдоба, пресервы, консервированные и копченые продукты, кондитерские изделия с кремом, блюда с уксусом и специями, чеснок.
Не включают в рацион овощи с грубой клетчаткой, а также редис, редька, дайкон, капуста, помидоры, репа, грибы.
Необходимо отказаться от продуктов, вызывающих бродильные процессы: бобовые, сладкие фрукты и соки, газированные напитки.
На период лечения категорически нельзя курить и употреблять алкоголь.
Профилактика язвенной болезни
Язвы желудка можно избежать, если следовать некоторым правилам. В первую очередь — отказаться от вредных привычек, так как этиловый спирт и табак снижают защитные свойства слизистой оболочки и раздражают ее.
Режим питания не менее важен в профилактике: есть нужно в определенное время, интервал между приемами не должен превышать 4 часов. Нельзя есть всухомятку, так как сухая грубая пища травмирует стенки желудка.
Для тех, кто работает по ночам, рекомендуется сменить место работы, чтобы трудиться только в дневное время. Необходимо избегать стрессов, лечить воспаление желудка, гормональные заболевания, посещайте гастроэнтеролога не реже раза в полгода.
Препараты фитотерапии
Во время лечения эрозии слизистых оболочек желудка широко применяются отвары и настои лекарственных трав. Показаны следующие препараты фитотерапии:
- Зверобой продырявленный
- Ромашка аптечка
- Мята перечная
- Душица
- Укроп
- Пастушья сумка
- Корень лопуха
Использование этих средств нужно согласовывать с лечащим врачом. Все эти травы апробированы и широко применяются в официальной медицине. Отвары делают по классической технологии. Сухое сырье – 1 чайная ложка – заливается кипятком и настаивается до полного остывания.
Важно! Все травы имеют противопоказания – например, беременность или онкологическое заболевание в анамнезе. Поэтому не занимайтесь самолечением и согласуйте использование трав с гастроэнтерологом.