Термином «хроническое легочное сердце» называют изменения со стороны сердечной мышцы, вызванные заболеваниями легких. При этом исключаются случаи патологии, осложняющей болезни сердца и крупных сосудов (митральный стеноз, кардиосклероз после инфаркта, врожденные пороки, дилатационная кардиомиопатия).
В диагностике непременным условием должно быть первичное нарушение структуры легочной ткани и ее функций. Распространенность учтенной патологии среди взрослого населения позволяет поставить ее на третье место после ишемической и гипертонической болезней.
В Международной классификации болезней (МКБ-10) разновидности хронического легочного сердца включены в общий класс сердечно-сосудистых заболеваний. Коды I26, I27, I28 различаются этиологическими факторами. Все случаи объединены постепенным формированием перегрузки правых отделов сердца из-за развития повышенного артериального давления в легочном кругу кровообращения.
Причины
В зависимости от причин, Комитет экспертов ВОЗ разработал классификацию хронического легочного сердца. Заболевания разделены на 3 группы:
- группа 1 — болезни, связанные с нарушенным прохождением воздуха через альвеолы, это могут быть механические препятствия (бронхиальная астма), воспалительное поражение (туберкулез, хронический бронхит, бронхоэктазы, пневмокониоз), замена легочной ткани на фиброзную (системная красная волчанка, саркоидоз, эозинофильная инфильтрация), всего включена 21 нозология;
- группа 2 — болезни, нарушающие вентиляцию легких путем воздействия на вспомогательные механизмы дыхания (костный скелет грудной клетки, ребер, мышцы), сюда относятся искривление позвоночника, спаечный процесс в плевральной полости, хронические болезни, связанные с нарушенной нервно-мышечной проводимостью (при полиомиелите), искусственная гиповентиляция после оперативных вмешательств на органах грудной клетки;
- группа 3 — сосудистые поражения легких (артерииты, тромбоз и эмболия, сдавление основных сосудов опухолью, аневризмой аорты и другие).
Все факторы риска основного заболевания ускоряют и негативно влияют на сердце.
Что происходит в организме
У пациентов 1-й и 2-й групп все изменения развиваются вследствие спазма мелких артериол в легочной ткани как реакция на недостаточное поступление кислорода. В группе 3, кроме спазма, имеется сужение или закупорка сосудистого русла. Патогенез заболевания связан со следующими механизмами.
- Альвеолярная гипоксия (недостаток кислорода в альвеолах) — спазм сосудов в ответ на гипоксию ученые связывают с нарушениями в симпатоадреналовой регуляции. Происходит сокращение мышц сосудов, рост ангиотензинпревращающего фермента (АПФ), кальция в крови, снижение факторов расслабления легочных сосудов.
- Гиперкапния — увеличение концентрации углекислоты в крови воздействует не напрямую на сосудистую стенку, а через закисление окружающей среды и снижение чувствительности дыхательного центра головного мозга. Этот механизм усиливает выработку альдостерона (гормона надпочечников), который задерживает воду и ионы натрия.
- Изменения в сосудистом русле легких — значение имеет сдавливание и опустение капилляров из-за развивающейся фиброзной ткани. Утолщение мышечных стенок сосудов легких способствует сужению просвета и развитию локального тромбоза.
- Важная роль принадлежит развитию анастомозов (соединений) между артериями бронхов, принадлежащими к большому кругу кровообращения, и легочными сосудами.
- Давление в большом круге выше, чем в легких, поэтому перераспределение идет в сторону легочного сосудистого русла, что еще более увеличивает давление в нем.
- В ответ на гипоксию изменяются клетки крови, переносящие гемоглобин, эритроциты. Их количество растет одновременно с тромбоцитами. Создаются благоприятные условия для тромбообразования, повышается вязкость крови.
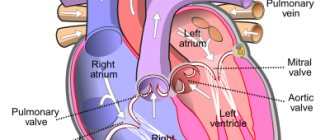
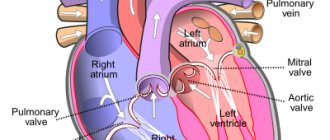
Все вместевзятое приводит к повышенной нагрузке на правый желудочек, гипертрофии, а затем и недостаточности правых отделов сердца. Расширенное правое атриовентрикулярное отверстие способствует недостаточному смыканию трехстворчатого клапана.
Как развивается ХСН
Застойная (хроническая) сердечная недостаточность – это состояние, которое влияет на способность сердца перекачивать кровь по телу. Поражая одну или обе стороны сердца, заболевание может вызывать:
- усталость и одышку;
- отек ступней и щиколоток на ногах;
- скопление крови и жидкости в легких.
Ослабленная сердечная мышца, заболевание сердечного клапана или хроническая гипертония (высокое артериальное кровяное давление) – частые причины ХСН. Наиболее распространенной причиной слабости сердечной мышцы является повреждение из-за инфаркта миокарда (ИМ) . ИМ – это опасное для жизни состояние, которое происходит, когда артерия, снабжающая кровью одну или несколько сердечных мышц, блокируется. В результате происходит повреждение сердечной мышцы и снижение насосной способности сердца, которое описывается как сердечная недостаточность.
Высокое кровяное давление, повышенный уровень жира и холестерина, а также курение приводят к повреждению и закупорке артерий, снабжающих сердечную мышцу.
ХСН существенно снижает качество жизни пациентов с ХОБЛ.
Клиническое течение
Советскими пульмонологами Б. Вотчалом и Н. Палевым предложена клиническая характеристика этапов развития легочного сердца:
- в начальной (доклинической) стадии — симптомов гипертензии в малом круге кровообращения не имеется, гипертония возможна временно при обострении легочного заболевания;
- во второй стадии — имеется гипертрофия правого желудочка, но все признаки компенсированы, при инструментальном обследовании выявляют стабильную легочную гипертензию;
- третья стадия — сопровождается декомпенсацией (легочно-сердечная недостаточность), имеются симптомы правожелудочковой перегрузки.
Клинические проявления
На ранней стадии заболевания проявления хронического легочного сердца не отличаются от типичных симптомов основных легочных заболеваний. Они усиливаются при обострении и поддаются лечению.
Одышка является следствием кислородной недостаточности, но она сопутствует и воспалению легочной ткани, эмфиземе. Интенсивность не всегда соответствует степени гипоксии.
Изменения фалангов происходит за счет нарушенного питания надкостницы
Тахикардия — неспецифичный симптом, частота сокращений сердца увеличивается при разных заболеваниях, которые связаны с активированной симпатической нервной системой и повышенным выделением адреналина.
Боли в грудной клетке не похожи на стенокардию. Считается, что они вызваны недостаточностью венечных сосудов, которым приходится питать утолщенную мышцу правого желудочка. Имеет значение и спазм артерий сердца, интоксикация миокарда продуктами воспаления.
Повышенная утомляемость, слабость возникают при уменьшении ударных возможностей сердца. Периферическим тканям разных органов, в том числе мозгу, недостает кровоснабжения.
Тяжесть в ногах, отеки — кроме слабости миокарда играет роль увеличение проницаемости стенки сосудов. Отеки возникают на стопах, голенях. Усиливаются к вечеру, за ночь спадают. В третьей стадии распространяются на бедра.
Чувство тяжести и боли в правом подреберье вызвано увеличенной печенью, растяжением ее капсулы. В тяжелой форме болезни одновременно появляется асцит, быстро «растет» живот. Этот симптом более выражен у пожилых пациентов с сопутствующим атеросклерозом абдоминальных артерий.
Кашель с небольшим отделением мокроты более связан с основной патологией легких.
Проявления энцефалопатии — хроническая недостача кислорода и переизбыток углекислоты вызывают патологические нарушения в головном мозге, нарушают проницаемость сосудов, способствуют отеку. У пациентов возможны 2 варианта признаков:
- повышенная возбудимость, агрессивное поведение, эйфория, развитие психоза;
- вялость, заторможенность, безразличие, сонливость в дневное время, бессонница ночью.
При тяжелом течении возникают приступы судорог с потерей сознания или головокружением, холодным потом и снижением артериального давления.
Классификация
На сегодня существует несколько классификаций, в том числе таких авторов как Б. Е. Вотчал (легочного сердца) и Н. Р. Палеев (легочной гипертензии при ХНЗЛ). Они удачно совмещаются, при этом выделяется три стадии.
- I стадия — транзиторная — возрастание легочного артериального давления наблюдается при физических нагрузках, часто состояние вызвано обострением воспалительного процесса в легких или усугублением бронхиальной обструкции
- II стадия — стабильная — легочная артериальная гипертензия наблюдается теперь не только при нагрузке, но и в состоянии покоя, и не связана с обострениями патологии легких
- III стадия — легочная гипертензия имеет стабильный характер, развивается также недостаточность кровообращения
Диагностика
У людей с хроническим легочным сердцем заподозрить диагноз можно по внешнему виду: в стадии компенсации появляются расширенные сосуды кожи в области щек (румянец), на конъюнктивах («глаза кролика»). Цианоз обнаруживается на губах, кончике языка, носа, ушах.
При осмотре пальцев видны изменения ногтевых фаланг: они становятся плоскими и расширенными («барабанные палочки»). В отличии от сердечной недостаточности, руки и ноги остаются теплыми на ощупь.
Набухшие вены на шее указывают на образование застоя на уровне вен большого круга кровообращения, больше выражены на высоте вдоха
При аускультации сердца врач слышит:
- характерные изменения тонов над легочной артерией;
- в стадию декомпенсации – шум, указывающий на недостаточность правого предсердно-желудочкового клапана;
- массу разнокалиберных хрипов в легких на фоне измененного дыхания.
На рентгенограмме выявляется типичное выбухание контуров легочной артерии, усиленный рисунок ткани, расширение зоны лимфатических сосудов. Это указывает на рост давления в легочном кругу. В стадии декомпенсации тень сердца расширяется вправо.
При эхокардиографии проводится оценка силы правого желудочка, степени дилатации, перегрузки. От повышенного давления стенка межжелудочковой перегородки прогибается влево.
Функции дыхания измеряют специальными аппаратами, спирограмма расшифровывается врачом кабинета функциональной диагностики.
Исследованием давления в легочной артерии занимаются в сложных диагностических случаях. Достоверным признаком гипертензии в легочном круге считается давление в покое – 25 мм рт. ст. и выше, а при нагрузке — свыше 35.
Методы исследования
- Спирометрия – это тестирование функции легких, которое покажет характерные при ХОБЛ изменения, а также может показать нарушение легочной функции при ХСН.
- Такие обследования, как рентген грудной клетки, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), могут показать признаки ХСН или ХОБЛ.
Часто при ХСН сердце выглядит увеличенным. При обострении ХСН жидкость накапливается в легких или вокруг них, это можно увидеть при визуализации грудной клетки.
Визуализирующие тесты могут показать изменения в легких, соответствующие ХОБЛ, включая утолщение, воспаление и буллы (заполненные воздухом пространства в легких, которые сжимают здоровую ткань).
- Эхокардиография (УЗИ сердца) – это ультразвуковое исследование строения, структуры и механической деятельности сердца. С помощью эхо-сигнала врач может исследовать структуру вашего сердца, кровоток в коронарных (сердечных) артериях и насосную функцию самой сердечной мышцы.
Если функция сердца снижена (часто описывается как низкая фракция выброса), это может указывать на ХСН. Эхо не является частью диагностики ХОБЛ.
Функциональные классы
При обследовании обязательно устанавливают функциональный класс проявления легочного сердца.
- 1 класс — главными являются симптомы заболевания бронхов и легких, гипертензия в малом кругу выявляется только при инструментальном исследовании и нагрузочных пробах;
- 2 класс — кроме перечисленных симптомов имеется дыхательная недостаточность в связи с сужением бронхов;
- 3 класс — дыхательная недостаточность выражена, присоединяется сердечная. Одышка постоянная, тахикардия, расширение шейных вен, цианоз. Исследования выявляют стойкую гипертензию в малом круге;
- 4 класс — декомпенсация, все клинические проявления ярко выражены, имеются застойные явления, дыхательная и сердечная недостаточность третьей степени.
Допплеровское исследование позволяет количественно определить давление в легочной артерии, измерить обратный ток крови (регургитацию) из правого желудочка в предсердие
Симптомы
Изначально заболевание не проявляется симптомами. Но больные зачастую имеют выраженные проявления основной болезни легких. Это может быть усталость при физической активности, одышка.
Постепенно, когда растет давление в правый желудочек, физикальные симптомы проявляются систолической пульсацией в области грудины, громким легочным компонентом второго сердечного тона, шумами функциональной недостаточности 3-створчатого клапана и клапана легочной артерии. Чуть позже отмечают также ритм галопа правого желудочка (третий и четвертый сердечный тон), который усиливается при вдохе, гепатомегалия, вздутие яремных вен (с доминантной волной а, в том случае, если нет регургитации крови при недостаточности трехстворчатого клапана), отеки ног.
Лечение
Лечение хронического легочного сердца должно начинаться с профилактики обострений заболеваний органов дыхания, особенно простуды, гриппа, со своевременного применения противовирусного и антибактериального лечения.
Изменения режима
Пациентам рекомендовано ограничить физическую нагрузку. Не посещать гористую местность, поскольку в условиях высокогорья даже здоровый человек испытывает кислородную недостаточность. А у больных с легочными заболеваниями возникает рефлекторный спазм сосудов и углубляется степень гипоксии тканей.
Женщинам следует учитывать отрицательное воздействие противозачаточных таблеток.
Необходимо отказаться от курения и даже пребывания в накуренном помещении.
Направления терапии
Все методы лечения направлены на устранение или ослабление имеющихся механизмов патологии, к ним относятся:
- лечение основного легочного заболевания и компенсация утраченной функции дыхания;
- понижение сопротивления сосудов в легочном кругу кровообращения и разгрузка правого желудочка;
- восстановление нормального состава крови, притивотромботическая терапия.
Лечение кислородом
Кислород подается в увлажненном виде через маску, канюли в носовых ходах, в некоторых клиниках практикуют кислородные палатки с особыми условиями насыщения воздуха. Для лечебного действия на хроническое легочное сердце уровень кислорода во вдыхаемом воздухе должен быть не менее 60%.
Терапию проводят по часу до 5 раз в день и чаще.
Подача кислорода позволяет снизить все симптомы болезни, вызванные гипоксией
Как понизить давление в легочной артерии
Для снижения давления в легочной артерии применяют лекарственные препараты разных групп:
- антагонисты кальция (возможен отек и покраснение лица, головная боль, чувство жара, снижение артериального давления);
- α-адреноблокаторы — расширяют сосуды, снижают способность тромбоцитов к склеиванию (побочные явления такие же, возможна повышенная раздражительность, слабость);
- оксид азота в ингаляциях (не имеет побочного действия);
- диуретики — лекарства с мочегонным эффектом разгружают общее кровеносное русло, облегчают работу сердца (требуется контроль за содержанием калия в крови);
- группа простагландинов — избирательно действуют на сосуды малого круга (побочные эффекты в виде заложенности носа, усиления кашля, повышения артериального давления, головной боли).
Препараты Гепарина и Пентоксифиллин необходимы для улучшения текучести крови, антитромботического действия.
При выраженной сердечной недостаточности назначаются очень осторожно сердечные гликозиды.
Пациенты с явлениями декомпенсации лечатся в стационаре. Наблюдение и диспансеризация проводятся участковым терапевтом и пульмонологом.
Современные подходы к лечению легочного сердца
Легочное сердце (ЛС) – это гипертрофия правого желудочка, развившаяся при заболеваниях, поражающих функцию или структуру легких либо то и другое одновременно, за исключением случаев, когда изменения легких яв ляются результатом первичного поражения левых отделов сердца или врожденных пороков сердца.
Этиология
Согласно классификации ВОЗ, предложенной в 1960 г., все заболевания, приводящие к развитию ЛС, разделяют на три группы:
1. Заболевания, первично влияющие на прохождение воздуха в легких и альвеолах.
К этой группе относится 21 нозология: хронический бронхит, бронхиальная астма, эмфизема легких, туберкулез, пневмокониозы, бронхоэктатическая болезнь, саркоидоз, эозинофильная гранулема, бериллиоз, хронический диффузный интерстициальный фиброз, системная красная волчанка и др.
2. Заболевания, первично влияющие на движения грудной клетки:
кифосколиоз и другие деформации грудной клетки, плевральный фиброз, хронические нервно-мышечные заболевания (например, полиомиелит), альвеолярная гиповентиляция, в том числе идиопатическая, а также состояние после торакопластики.
3. Заболевания, первично поражающие легочные сосуды:
первичная легочная гипертензия (ПЛГ), узелковый полиартериит, другие артерииты, тромбозы и эмболии (в том числе паразитарные) сосудов легких, сдавление ствола легочной артерии и легочных вен опухолями средостения, аневризмой и др.
Патогенез
Основным звеном патогенеза ЛС является уменьшение суммарного поперечного сечения сосудов легких.
При этом у пациентов, относящихся к 1 и 2-й группе заболеваний по классификации ВОЗ, это происходит вследствие
спазма мелких легочных артерий
в ответ на альвеолярную гипоксию. Этот феномен был описан впервые в 1946 г. Von Euler и Liliestrand. У больных, относящихся к 3-й группе, сужение легочных артерий возникает не только вследствие вазоспазма, которому не предшествует альвеолярная гипоксия, но также из-за
сужения или закупорки их просвета в результате тромбозов и эмболий
, некротизирующего артериита (ПЛГ, системные васкулиты).
Уменьшение суммарного поперечного сечения сосудов легких приводит к возрастанию общего легочного сосудистого сопротивления и повышению давления в малом круге кровообращения.
В этих условиях правые отделы сердца и, в первую очередь, правый желудочек, испытывают перегрузку давлением, а в дальнейшем, при развитии недостаточности трехстворчатого клапана, и объемом. Это приводит к
гипертрофии и дилатации правого сердца
. С течением болезни может произойти срыв компенсации – развивается
правожелудочковая недостаточность
, которая является терминальной стадией данного состояния.
Диагностика
Диагностика ЛС
, как правило, не представляет трудностей и
заключается в выявлении гипертрофии и дилатации правых отделов сердца у пациентов с перечисленными заболеваниями.
Основными методами, позволяющими определить увеличение правого сердца, являются электрокардиография, рентгенография органов грудной клетки, эхокардиография (ЭхоКГ).
Лечение
Лечение пациентов с ЛС комплексное.
Оно направлено на снижение давления в легочной артерии (ЛА), устранение легочной и сердечной недостаточности, чего можно добиться своевременной и адекватной терапией заболевания, приводящего к его возникновению.
Более подробно лечение конкретных болезней, осложняющихся развитием ЛС, описано в соответствующих монографиях. В данной статье будут рассмотрены подходы к терапии собственно ЛС.
Общие рекомендации
К общим рекомендациям для больных с ЛС можно отнести соблюдение режима труда и отдыха
с исключением чрезмерных физических нагрузок, особенно у пациентов с признаками недостаточности кровообращения.
Следует избегать простудных заболеваний и, прежде всего, гриппа,
которые могут приводить к значительному ухудшению клинического состояния больных с хроническими бронхолегочными заболеваниями и ПЛГ. Пребывание в условиях высокогорья также может привести к ухудшению состояния, так как усиливает вазоконстрикцию в ответ на альвеолярную гипоксию, развивающуюся в горах. Женщинам с ПЛГ при выборе метода контрацепции следует иметь в виду, что противозачаточные таблетки могут вызвать прокоагуляционные изменения в свертывающей системе крови и вследствие этого приводить к утяжелению состояния.
Антагонисты кальция
Эта группа лекарственных средств является одной из главных в лечении пациентов с легочной гипертензией (ЛГ) и ЛС. Основной целью назначения вазодилататоров является снижение давления в малом круге кровообращения и предупреждение недостаточности кровообращения. Ранее всего у пациентов с ЛС начали применять препараты из группы a-адреноблокаторов (фентоламин, празозин), затем – гидралазин, нитропруссид натрия, нитроглицерин. Все перечисленные препараты приводили к достоверному снижению давления в ЛА и общего легочного сосудистого сопротивления, повышению сердечного выброса.
Тем не менее, ряд причин ограничил широкое применение этих препаратов у больных с ЛС. В первую очередь, это вызываемая ими системная артериальная гипотония, не позволяющая назначать высокие дозы лекарств, необходимых для адекватного снижения давления в малом круге кровообращения. Кроме того, при длительном назначении некоторых вазодилататоров (например, нитропруссида натрия) развивается толерантность, требующая постоянного увеличения их дозы.
Эта группа лекарственных средств является одной из главных в лечении пациентов с легочной гипертензией (ЛГ) и ЛС.
Очевидно, что “идеальный” для лечения ЛГ вазодилатирующий препарат должен снижать сопротивление сосудов малого круга кровообращения значительно активнее, чем большого.
Этим требованиям наиболее соответствуют
антагонисты кальция
из группы дигидропиридинов. Первый представитель этого класса препаратов
нифедипин
при сравнении с гидралазином и ингибитором фосфодиэстеразы амриноном наиболее значимо снижал давление в ЛА, не вызывая столь выраженного падения системного давления (S. Rich и соавт., 1983). Это позволило авторам предположить, что
нифедипин может вызывать селективную дилатацию легочных сосудов.
Позже проф. В.Ю. Мареев и соавт. (1990) получили аналогичные результаты. При сравнительном исследовании влияния кратковременного назначения нифедипина, нитроглицерина, простагландина Е1, каптоприла и празозина на показатели центральной гемодинамики у пациентов с ПЛГ было выявлено, что именно
нефидипин достоверно снижает давление в ЛА
, действуя на сосуды малого круга кровообращения в большей степени, чем на сосуды большого круга.
В дальнейших работах (S. Rich, 1985) было показано, что применение нифедипина эффективно не только при кратковременном назначении, но и при длительной – до 2 лет и более терапии.
Назначение нифедипина в максимально переносимых дозах (до 240 мг/сут) приводило к достоверному снижению давления в ЛА у половины пациентов с ПЛГ, которые считаются наименее перспективной в плане лечения группой.
В 1992 г. были опубликованы данные проспективного наблюдения за 64 пациентами с ПЛГ в течение 5 лет (S. Rich и соавт.): 23% больных находились на постоянной терапии большими дозами нифедипина в течение всего времени. При этом наблюдалось значительное улучшение их клинического статуса и выживаемости (94% остались живыми к концу периода наблюдения) в сравнении с “неответчиками” и теми, кто ответил на терапию нифедипином, но не лечился (только 36% больных из этой группы остались в живых к концу периода наблюдения).
Основным механизмом действия нифедипина является расслабление гладких мышц сосудов вследствие уменьшения внутриклеточного движения ионов кальция во время сокращения.
Нифедипин выпускается в различных формах. Помимо нифедипина короткого действия, который в настоящее время применяется крайне редко – для проведения острых проб, купирования гипертонических кризов, созданы его пролонгированные формы, при которых постепенное медленное высвобождение препарата происходит в течение 24 ч. Это позволяет предотвратить или, по крайней мере, значительно уменьшить выраженность таких побочных реакций, как тахикардия, системная гипотония, покраснение лица, голеней, отеки стоп, что ограничивает назначение препарата в адекватных дозах.
Помимо антагонистов кальция дигидропиридинового ряда, к которым относится нифедипин, для лечения больных с ЛС могут применяться бензотиазепины (дилтиазем). К преимуществам препаратов относится отсутствие тахикардии при их применении, к недостаткам – более слабое по сравнению с дигидропиридинами сосудорасширяющее действие.
В последние годы в клиническую практику внедрены новые антагонисты кальция – амлодипин и исрадипин. Препараты зарекомендовали себя как высокоэффективные лекарственные средства для лечения как системной гипертензии, так и ЛГ.
Следует отметить, что тактика назначения антагонистов кальция у пациентов с ЛС несколько отличается от таковой при терапии других заболеваний
и заключается в соблюдении основных четырех правил.
Правило первое:
дозу препаратов следует “титровать”, начиная с небольших дозировок и постепенно их увеличивая, доводя до максимально переносимой.
Для нифедипина начальные дозы составляют 20–40 мг/сут; каждые 3–5 дней дозу увеличивают на 20 мг/сут.
Исрадипин: начальные дозировки 2,5–5 мг/сут, каждые 3–5 дней доза повышается на 2,5–5 мг/сут.
Дилтиазем: начальная доза 30–60 мг/сут, каждые 3–5 дней дозу увеличивают на 30 мг/сут.
Правило второе:
подобрать дозу препарата с учетом уровня давления в ЛА: при систолическом давлении в легочной артерии (СДЛА), определенном при катетеризации правых отделов сердца или ЭХОКГ-иследовании менее 50 мм рт.ст.: нифедипин – 40–60 мг/сут, исрадипин – 7,5–10 мг/сут, дилтиазем – 120–180 мг/сут; при СДЛА от 50 до 100 мм рт.ст.: нифедипин – 80–120 мг/сут, исрадипин – 10–12,5 мг/сут, дилтиазем – 180–240 мг/сут; при СДЛА более 100 мм рт. ст.: нифедипин – 120–180 мг/сут, исрадипин – 12,5–15 мг/сут, дилтиазем – 240–360 мг/сут.
Правило третье:
дифференцированно подходить к возникающим побочным эффектам при назначении антагонистов кальция: в то время как системную гипотонию и выраженную тахикардию можно отнести к серьезным побочным реакциям, требующим коррекции дозы, такие побочные эффекты, как покраснение конечностей, лица, чувство жара, отеки лодыжек не должны вызывать паники у лечащих врачей.
Правило четвертое: не ожидать немедленного эффекта от антагонистов кальция, так как лишь в четверти случаев можно наблюдать быстрое, развивающееся через несколько дней от начала терапии улучшение, в остальных случаях заметное клиническое улучшение наблюдается, как правило, лишь через 3–4 нед.
Имеется ряд сообщений об эффективном назначении нитратов пролонгированного действия у пациентов с ЛС. Чаще всего это больные хроническими обструктивными заболеваниями легких и сопутствующей ИБС. К недостаткам препаратов, помимо часто возникающей головной боли, мож но отнести быстро развивающуюся к ним толерантность. Этого нежелательного эффекта лишен препарат молсидомин
, который может с успехом применяться у данной группы пациентов. Доза препарата для лечения больных с ЛС составляет 8–16 мг/сут.
Простагландины
Другой группой лекарственных препаратов, использующихся у пациентов с ЛС, являются простагландины.
Предпосылкой к их внедрению в клиническую практику послужили исследования, выполненные в 70-х годах, в которых было показано, что простагландины играют важную роль в поддержании сосудистого тонуса как в нормальных условиях, так и при различных формах ЛГ.
Первым простагландином, предложенным для лечения ЛГ, был простагландин Е1
, являющийся вазодилатирующим агентом короткого действия. Сообщения о его применении стали появляться в начале 80-х годов, при этом первоначально данный препарат использовался преимущественно для проведения “острой” пробы с целью определения возможности дальнейшей терапии вазодилататорами.
Теоретически простагландин Е1 является идеальным для этих целей лекарственным средством.
Он обладает коротким периодом полужизни – около 3 мин, что позволяет быстро титровать дозу препарата до нужной величины и, при необходимости, практически моментально прекратить проведение пробы. К сожалению, четкой зависимости между “ответом” на введение простагладина Е1 и эффектом от терапии другими вазодилатирующими препаратами (например, антагонистами кальция, гидралазином) выявлено не было. Ряд пациентов, у которых в острой пробе достоверно снизилось давление в ЛА, не “поддавались” на длительную терапию другими вазодилататорами и, наоборот, “неответчики” на применение простагландина Е1 “отвечали” на терапию другими вазодилатирующими препаратами. Это позволило авторам исследования сделать вывод, что механизм действия простагландина Е1 и других вазодилататоров несколько различается.
С середины 80-х годов простагландин Е1 стал применяться уже и для лечения пациентов с ЛГ. Положительным качеством препарата являлось то, что 70% его инактивируется в легких и при внутривенном введении препарат поступает в большой круг кровообращения в ничтожно малом количестве, не вызывая заметной системной гипотонии. Кроме того, препарат обладает выраженным антиагрегантным действием, что делает его еще более привлекательным для терапии больных с ЛС и ЛГ
, многие из которых имеют склонность к тромбозам. В то же время значительным недостатком простагландина Е1 является необходимость его постоянного внутривенного введения для поддержания вазодилатации.
Поэтому для длительной инфузии применяют специальный портативный насос, соединенный с катетером Хикмана, который находится в яремной или подключичной вене. Осложнения при длительном введении простагландина Е1 связаны, как правило, с нарушением работы инфузионной системы (например, тромбозом или инфекцией катетера), повреждением насоса или прекращением инфузии вследствие самых различных причин. Дозы препарата
, применяющиеся у больных с ЛГ, варьируют от 5 нг/кг/мин до 100 нг/кг/мин. В Российском кардиологическом научно-производственном комплексе применяется следующая схема назначения препарата:
начальная доза – 5–10 нг/кг/мин, в дальнейшем постепенно увеличивается до 30 нг/кг/мин
. При таком назначении максимальная легочная вазодилатация может быть достигнута с минимальным количеством побочных реакций, к которым относятся, системная гипотония, боли в сердце неопределенного характера, головные боли и боли в животе, покраснение лица и конечностей, тошнота.
Следует отметить, что простагландин Е1 назначается пациентам с ЛГ, как правило, лишь в качестве монотерапии.
В то же время может быть оправдано его
сочетание с другими вазодилататорами
, в частности, антагонистами кальция, учитывая разность в механизмах их вазодилатирующего эффекта. Нами была предложена
схема курсового применения простагландина Е1
, вводимого в суточной дозе 60 мкг на фоне постоянного приема антагонистов кальция. При применении этой комбинации в течение 21 дня более чем у половины пациентов отмечалось улучшение клинического статуса. При этом побочные реакции (в частности, системная гипотония) были выражены незначительно и не приводили к отмене препаратов.
В последнее время применяется и другой препарат из группы простагландинов – простациклин
. Рекомендуемые дозы составляют 2–24 нг/кг/мин. Он является несколько более активным вазодилататором, чем простагландин Е1, обладая практически теми же достоинствами и недостатками, что и последний. Но непомерная стоимость простациклина не позволяет его широко использовать. Вообще, в настоящее время
простагландины применяются у пациентов с ЛС при непереносимости кальциевых антагонистов или при их неэффективности.
Некоторые авторы называют терапию простагландинами “мостом” к трансплантации. Известны случаи, когда постоянное введение простагландинов длилось до 5 лет, хотя в среднем максимальный срок их непрерывного применения не превышает нескольких месяцев.
Оксид азота (II)
В последнее время в клиническую практику лечения ЛГ внедряется оксид азота (II) (NO). Его вазодилатирующее действие основано на активации гуанилатциклазы в гладкомышечных клетках легочных сосудов, которое приводит к повышению уровня цикло-ГМФ и снижению внутриклеточного содержания кальция.
NO применяется в виде ингаляций. При таком способе введения происходит быстрое соединение данного вещества с гемоглобином, что предотвращает попадание NO в системный кровоток и развитие артериальной гипотонии. Поэтому NO можно считать селективным вазодилататором, действующим исключительно на сосуды малого круга кровообращения.
NO является “золотым стандартом” для проведения острых проб с целью выявления “ответчиков” и “неответчиков” на вазодилатирующую терапию.
Он выгодно отличается от простагландинов более коротким периодом действия, простотой назначения (ингаляция через лицевую маску или назальный катетер), практически полным отсутствием побочных эффектов, низкой стоимостью. Для проведения острой пробы используют ингаляцию NO в возрастающей концентрации. Как правило, максимальное падение давления в ЛА отмечается уже после применения начальной дозы через 2 мин.
Внедряется в клиническую практику и длительное назначение NO
. Для этого созданы специальные портативные ингаляционные системы. Лечение проводится в течение нескольких недель, но имеются сообщения о более длительном назначении препарата – до 1–2 лет.
Следует отметить, что лишь 25–50% больных с ЛГ “отвечают” на терапию вазодилататорами, то есть у них можно добиться снижения давления в ЛА и повышения сердечного выброса без значимой системной гипотонии.
Существуют следущие критерии “ответа” на вазодилатирующую терапию во время проведения острых проб
:
• более чем 20% снижение легочного сосудистого сопротивления;
• более чем 20% снижение легочного сосудистого сопротивления, сопровождающееся падением соотношения легочного сосудистого сопротивления к общему сосудистому сопротивлению;
• повышение сердечного выброса (>10%) вместе с уменьшением среднего давления в легочной артерии;
• более чем 30% снижение легочного сосудистого сопротивления в сочетании с более чем 10% снижением давления в легочной артерии.
Безусловно, проведение острой пробы имеет некоторые ограничения, о которых уже было сказано ранее, но тем не менее с ее помощью можно достаточно точно предсказать, будет ли целесообразным назначение вазодилататоров у того или иного пациента.
Определенно сказать, чем обусловлен “неответ” на вазодилатирующую терапию у больных с ЛС, в настоящее время невозможно. Наиболее обоснованными являются две точки зрения.
Согласно первой, рефрактерность к вазодилататорам возникает в случаях, когда преобладают необратимые изменения мелких легочных сосудов, такие как фиброз интимы, плексогенные и дилатационные поражения.
Вторая точка зрения, подтвержденная данными наших исследований, – “неответ” на вазодилатирующую терапию может возникать у пациентов с выраженными нарушениями в системе гемостаза, когда на первый план выходят прокоагуляционные изменения, а вазоспазм не играет ведущей роли. Чаще всего это пациенты с тромбозами легочной артерии и ПЛГ. Таким больным, по-видимому, к базисной терапии вазодилататорами целесообразно добавить антикоагулянты.
Литература
1. Беленков Ю.Н., Чазова И.Е., Самко А.Н. и др. Применение антагониста кальция исрадипина у больных с первичной легочной гипертензией // Кардиология. – 1995; (7): 9–13.
1. Беленков Ю.Н., Чазова И.Е., Самко А.Н. и др. Применение антагониста кальция исрадипина у больных с первичной легочной гипертензией // Кардиология. – 1995; (7): 9–13.
2. Мухарлямов Н.М. Легочное сердце. – М. Медицина, 1973; 264.
3. Чазова И.Е., Жданов В.С., Веселова С.П., Мареев В.Ю. Патология первичной легочной гипертензии //Арх. патологии. 1993; (3): 77–80.
4. Чазова И.Е., Мареев В.Ю. Первичная легочная гипертензия: вопросы, требующие ответа //Тер.архив. 1994; (3): 77–80.
5. Bardsley P., Evely R., Howard P. Hypoxic cor pulmonale. A review // Herz. 1986; (11): 155–68.
6. Pulmonary circulation / Ed. A. Fishman . – USA. Philidelphia: Univ. Pensilvania press, 1990; 551.
7. Pulmonary hypertension / Eds. E.K. Weir, J.T. Reeves. – USA, NY, Futura, 1984; 442.
8. Rubin L. Primary pulmonary hypertension // Chest. 1993; (104): 236–50.
9. Vender R. Chronic hypoxic pulmonary hypertension. Cell biology to pathophysiology // Chest. 1994; (106): 236–43.
Нифедипин –
Коринфар (торговое название)
(ASTA Medica)
| Приложения к статье |
| Правила назначения антагонистов кальция у пациентов с легочным сердцем: • препараты следует назначать с небольшой дозы, постепенно ее увеличивая, доводя до максимально переносимой; • подбирать дозу препаратов с учетом уровня давления в легочной артерии; • дифференцированный подход к возникающим побочным эффектам; • не следует ожидать немедленного эффекта от антагонистов кальция. |
| Основной целью назначения вазодилататоров при легочном сердце является снижение давления в малом круге кровообращения |
| Препараты выбора для лечения легочного сердца: • антагонисты кальция; • простагландины; • оксид азота (II) (NO) в виде ингаляций. |
Прогноз
Смертность пациентов от хронического легочного сердца остается на высоком уровне: около двух лет выживают в стадии декомпенсации 45% больных. Даже при интенсивной терапии прогноз их продолжительности жизни не более четырех лет. Трансплантация легких дает выживаемость в течение последующих двух лет 60% больных.
Заболевание очень тяжело поддается терапии. У любого человека есть возможность избавить себя от пагубных привычек, вовремя заняться здоровьем. Появление кашля, одышки и других симптомов требует незамедлительного обращения к врачу.

![Таблица 2. Гемодинамическое определение ЛГ (адаптировано из [2] с изменениями)](https://ms-pi.ru/wp-content/uploads/tablica-2-gemodinamicheskoe-opredelenie-lg-adaptirovano-iz-2-s-izmeneniyami-330x140.jpg)