Инфекционист
Синицына
Ольга Валентиновна
Стаж 33 года
Высшая квалификационная категория врача-инфекциониста
Записаться на прием
Геморрагическая лихорадка с почечным синдромом (второе название – мышиная лихорадка) – заболевание инфекционной группы, часто связанное с началом дачного сезона и сельскохозяйственных работ. Ежегодно в стране регистрируется около 7000 случаев инфицирования, которое дает знать о себе характерными симптомами – геморрагической сыпью, поражением сосудов, сбоями в работе почек и общим ухудшением состояния человека. При отсутствии своевременной помощи заболевание может стать причиной серьезных осложнений и летального исхода. Только своевременное обращение за медицинской помощью поможет сохранить здоровье пациента и вернуть его к нормальной жизни.
Общие сведения
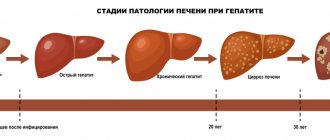
Мышиной лихорадкой часто называют геморрагическую лихорадку с почечным синдромом (ГЛПС). Это острое вирусное заболевание зоонозной природы (источником заражения являются животные), которое распространяется на определенной территории. Геморрагическая мышиная лихорадка начинается остро. В процессе развития болезни поражаются сосуды, развивается геморрагический синдром, происходит тяжелое поражение почек и общая интоксикация организма. Геморрагическая лихорадка — тяжелое заболевание, требующее адекватного и своевременного лечения. В противном случае тяжелое поражение почек может привести к серьезным осложнениям и даже к летальному исходу.
Переносчиками инфекции в природе являются мышевидные грызуны. Как свидетельствует Википедия и другие источники, рост заболеваемости отмечается летом и осенью, хотя случаи мышиной лихорадки диагностируют на протяжении года. Человек может заразиться, вдыхая зараженную вирусом пыль, а также потребляя воду и пищу, загрязненную выделениями мышевидных грызунов. Передачи болезни от человека к человеку не происходит. Фиксируются спорадические случаи заболевания, а также его эпидемические вспышки. Отмечено, что чаще ГЛПС развивается у мужчин, поскольку заражение нередко происходит при выполнении сельскохозяйственных работ, во время охоты, рыбалки и т. п. Заболевают преимущественно люди трудоспособного возраста.
О том, как распознать симптомы этого недуга, а также об особенностях его лечения речь пойдет в этой статье.
Процесс лечения
Лечение заболевания, как у детей, так и у мужчин, проводится в инфекционном отделении стационара. Во время лечения назначают ряд лабораторных процедур, в том числе анализы крови и мочи, ПЦР, коагулограмму. Больному назначают постельный режим от 1 недели до 1 месяца. Лечение заключается в применении жаропонижающих, обезболивающих и противовирусных препаратов, противовоспалительных средств и др. Помимо всего лечения назначается инфузионная терапия, а в качестве лекарственных препаратов назначаются глюкокортикоиды.
Лечение антикоагулянтами применимо при тромботико-коагуляционном синдроме. Параллельно с процедурой назначается курс витаминов.
Патогенез
Возбудителем мышиной лихорадки является вирус, который относится к семейству Bunyaviridae. Он принадлежит к самостоятельному роду – Hantavirus. Вирус реплицируется в цитоплазме инфицированных клеток. Во внешней среде он относительно устойчив при температуре от 4 до 20 градусов. Вирус полностью инактивируется при рН ниже 5,0; он чувствителен к хлороформу, эфиру, ацетону, ультрафиолету, бензолу.
Источниками заболевания является всего около шестидесяти видов животных. Но в качестве основных распространителей вируса выделяют полевую мышь, серую и черную крыс, разные виды полевок.
Через верхние дыхательные пути возбудитель попадает в легкие человека, после чего происходит его диссеминация в другие органы через кровь. Попадая в организм человека, вирус постепенно мигрирует и локализуется в эндотелии сосудов и эпителиальных клетках разных органов. Постепенно он накапливается и реплицируется в эпителии сосудов. Когда начинается фаза вирусемии, проявляются симптомы интоксикации и другие признаки заболевания.
Вирус токсически воздействует на сосуды, провоцируя развитие деструктивного артериита с повышенной проницаемостью сосудистой стенки. Происходит нарушение микроциркуляции, так как поражаются определяющие ее вегетативные центры. Развивается ДВС-синдром, полиорганная недостаточность.
Выраженное негативное влияние вирус оказывает на состояние почек. Существенно увеличиваются их размеры, капсула при этом напряжена. Определяются некрозы и кровоизлияния в корковом слое.
Наблюдается выраженная серозно-геморрагическая апоплексия в мозговом веществе. Могут происходить ишемические инфаркты. Вследствие массивной десквамации эпителия и отложения фибрина в канальцах развивается обструктивный сегментарный гидронефроз.
В процессе развития болезни патоморфологические изменения происходят и в других органах. Вероятны кровоизлияния, полнокровия, дистрофия, некрозы, отеки.
Характеристика возбудителя геморрагической лихорадки с почечным синдромом
Возбудитель ГЛПС – вирус, был выделен южнокорейским ученым H.W.Lee из легких грызуна. Вирус получил название Hantaan (по названию реки Хантаан, протекающей на Корейском полуострове). Позднее такие вирусы обнаруживались во многих странах — в Финляндии, США, России, КНР и в других. Возбудитель ГЛПС отнесен к семейству буньявирусов (Bunyaviridae) и выделен в отдельный род, который включает несколько сероваров: вирус Puumala, циркулирующий в Европе (эпидемическая нефропатия), вирус Dubrava (на Балканах) и вирус Seul (распространен на всех континентах). Это РНК-содержащие вирусы до 110 нм в размерах, погибают при температуре 50°С в течение 30 минут, а при 0-4°С (температура бытового холодильника) сохраняются 12 ч.
Существуют два типа вируса ГЛПС: 1 тип – восточный (распространен на Дальнем Востоке), резервуар – полевая мышь. Вирус высокоизменчив, способен вызывать тяжелые формы инфекции с летальностью до 10-20%. 2 тип – западный (циркулирует на Европейской части России), резервуар – рыжая полевка. Вызывает более легкие формы болезни с летальностью не более 2%.
Классификация
В зависимости от выраженности интоксикации, геморрагического и почечного синдромов выделяют тактике формы течения заболевания:
- Легкая – лихорадка длится до 5 дней, температура не поднимется выше субфебрильных показателей, диурез снижается незначительно (750—1000 мл мочи в сутки), отмечается необильная сыпь на коже и слизистых, непродолжительные головные боли.
- Среднетяжелая – начинается остро, лихорадка длится до 7 дней, отмечается умеренная интоксикация, температура может подниматься выше 39 градусов. Геморрагический синдром четко выражен – отмечается сыпь на коже, кровоизлияния в места инъекций, кровоизлияния в склеры, конъюнктивы. Характерна олигоурия, гиперазотемия.
- Тяжелая – отмечается выраженная интоксикация, температура поднимается выше 39,5 градуса. Геморрагический синдром ярко выражен — на коже и слизистых отмечаются геморрагии, происходят кровотечения из внутренних органов, обильные носовые кровотечения. Характерна олигоанурия или анурия, цилиндрурия, значительная протеинурия, гематурия, выраженная гиперазотемия.
РЕБЕНОК С ЛИХОРАДКОЙ
Лихорадочные состояния — самый частый симптом болезни у детей: каждый ребенок хотя бы 1 раз в год страдает лихорадочным заболеванием. Но они также представляют собой самый распространенный повод к применению медикаментов: практически все температурящие дети получают жаропонижающие даже при невысокой температуре — ниже 38°. Этому способствует все еще бытующее у родителей представление о крайней опасности высокой температуры. Как, впрочем, и желание врача облегчить неприятные ощущения, связанные с температурой, или, по крайней мере, назначить лечение, эффект которого будет очевиден.
Массовое потребление жаропонижающих накладывает особые требования на их безопасность в связи с возможным развитием осложнений у детей. Борьба с повышенной температурой — важный элемент лечения многих болезней, но ее нельзя считать самоцелью: ведь понизив температуру, мы в большинстве случаев не влияем на течение и тяжесть болезни. Поэтому не правы те врачи и родители, которые стремятся во что бы то ни стало, любыми способами снизить температуру у заболевшего ребенка и удерживать ее на нормальных значениях: такое поведение свидетельствует об их слабом знакомстве с причинами и ролью лихорадки.
Прежде всего о нормальной температуре тела ребенка. Она не составляет 36,6°, как считают многие, а колеблется в течение суток на 0,5°, у ряда детей — на 1,0°, повышаясь к вечеру. При измерении температуры в подмышечной ямке нормальным может быть признано значение 36,5–37,5°: максимум температуры (ректальной) в среднем составляет 37,6°, превышая 37,8° у половины детей [1]. Аксиллярная температура ниже ректальной на 0,5–0,6°, но точной формулы пересчета нет; важно помнить, что температура выше 38°, где бы ее ни измеряли, у большинства детей (в том числе первых месяцев жизни) соответствует фебрильной температуре, а разница в десятых градуса большого значения не имеет. А вот волноваться, если у ребенка температура (в отсутствие других симптомов) к вечеру «подскакивает» до 37,3–37,5°, нет никаких оснований; кстати, температура несколько снижается, если дать ребенку остыть перед измерением.
Регуляция температуры тела достигается благодаря равновесию теплопродукции и теплоотдачи. Организм образует тепло, сжигая (окисляя) в тканях углеводы и жиры, особенно при работе мышц. Тепло теряется при охлаждении кожи; его потери увеличиваются при расширении кожных сосудов и испарении пота. Все эти процессы регулируются гипоталамическим терморегуляторным центром, который определяет величину теплопродукции и теплоотдачи.
Лихорадка — следствие действия на терморегуляторный центр эндогенных пирогенов: цитокинов, участвующих и в иммунологических реакциях. Это интерлейкины ИЛ-1 и ИЛ-6, фактор некроза опухоли (ФНО), цилиарный нейротропный фактор (ЦНТФ) и интерферон-a (ИФ-a). Усиление синтеза цитокинов происходит под влиянием продуктов, выделяемых микроорганизмами, а также клетками организма при их инфицировании вирусами, при воспалении, распаде тканей. Цитокины стимулируют продукцию простагландина Е2, который как бы переводит установку «центрального термостата» на более высокий уровень, так что нормальная температура тела определяется им как пониженная. Увеличение теплопродукции за счет повышения мышечной активности, дрожи сопровождается снижением теплоотдачи за счет сужения сосудов кожи. Дрожь и ощущение холода (озноб) мы воспринимаем как «простуду», по достижении нового уровня температуры теплоотдача повышается (ощущение жара). Простагландин Е2 может вызывать боли в мышцах и суставах, которые мы ощущаем как ломоту во время острой инфекции, а ИЛ-1 обусловливает сонливость, часто наблюдаемую у ребенка с лихорадкой.
Биологическое значение лихорадки — защита от инфекции: на животных моделях было показано повышение летальности от инфекции при подавлении лихорадки, сходный эффект описан на людях [2]. Под влиянием умеренной лихорадки усиливается синтез интерферонов, ФНО, повышается бактерицидность полинуклеаров и реакция лимфоцитов на митоген, снижается уровень железа и цинка в крови. «Лихорадочные» цитокины повышают синтез белков острой фазы воспаления, стимулируют лейкоцитоз. В целом влияние температуры стимулирует Т-хелперный иммунный ответ 1-го типа, необходимый для адекватной продукцию IgG-антител и клеток памяти. У многих микробов и вирусов снижается способность к размножению при повышении температуры.
Жаропонижающие средства понижают температуру, не влияя на вызвавшую ее причину. При инфекциях они лишь переводят установку «центрального термостата» на более низкий уровень, не сокращая общей длительности лихорадочного периода; но при этом отчетливо удлиняется период выделения вирусов, в частности при ОРЗ [3–5]. Показано прямое угнетающее действие этих препаратов на продукцию ФНО-a и противоинфекционную защиту [6].
Эти и другие подобные данные заставляют с осторожностью относиться к подавлению лихорадки при инфекционных болезнях; следует учитывать и тот факт, что подавление продукции интерферона и ИЛ-2 снижает силу гуморального иммунного ответа. Это делает вероятным предположение о возможной связи частых ОРВИ у детей с широким применением жаропонижающих средств в наше время; возможно, этим же обусловлена тенденция к росту аллергических заболеваний.
При применении жаропонижающих возникает еще одна опасность. При большинстве ОРВИ температура держится всего 2–3 дня, тогда как при бактериальных ОРЗ (отит, пневмония) — 3–4 дня и более, что часто является единственным показанием к назначению антибиотиков. Применение жаропонижающих у таких больных, особенно «курсовое», c подавлением температуры, создает иллюзию благополучия, а к концу недели приходится принимать «героические меры», чтобы спасти ребенку жизнь в результате далеко зашедшего процесса. Поэтому для снижения температуры нужно иметь достаточные основания, и в любом случае нельзя стремиться предотвратить ее повторное повышение.
Конечно, ближе к 40,0° защитные функции лихорадки превращаются в прямо противоположные: повышается метаболизм и потребление О2, усиливается потеря жидкости, создается дополнительная нагрузка на сердце и легкие. Нормально развивающийся ребенок справляется с этим легко, испытывая лишь дискомфорт, но у больных с хронической патологией лихорадка может стать причиной ухудшения состояния. В частности, у детей с поражением ЦНС лихорадка способствует развитию отека мозга, судорог. Повышение температуры более опасно для детей 0–3 мес. И все же опасности, связанные с повышением температуры, во многом преувеличены, при большинстве инфекций ее максимальные значения не достигают 39,5–40,0°, угрозы развития стойких расстройств здоровья не возникает.
Изучение практики применения жаропонижающих показало, что, например, при ОРВИ их назначают 95% больных детей, даже при температуре ниже 38° (93%) [7]. Ознакомление педиатров с современными подходами к этой проблеме позволяет в 2–4 раза сократить применение этих препаратов.
Основные лихорадочные синдромы у детей связаны с инфекцией и сопровождаются, как правило, достаточно отчетливыми симптомами, позволяющими поставить хотя бы предположительный диагноз прямо у постели больного. В нижеследующем списке приведены основные симптомы, чаще всего сочетающиеся с высокой лихорадкой у детей, и наиболее распространенные причины их возникновения.
- Лихорадка + сыпь в ранние сроки: скарлатина, краснуха, менингококцемия, аллергическая сыпь на жаропонижающее средство.
- Лихорадка + катаральный синдром со стороны органов дыхания: ОРВИ — ринит, фарингит, бронхит, возможно также бактериальное воспаление среднего уха, синусит, пневмония.
- Лихорадка + острый тонзиллит (ангина): вирусный тонзиллит, инфекционный мононуклеоз (инфекция вирусом Эпштейна — Барра), стрептококковый тонзиллит или скарлатина.
- Лихорадка + затруднение дыхания: ларингит, круп (инспираторная одышка), бронхиолит, обструктивный бронхит, приступ астмы на фоне ОРВИ (экспираторная одышка), тяжелая, осложненная пневмония (кряхтящее, стонущее дыхание, боли при дыхании).
- Лихорадка + мозговая симптоматика: фебрильные судороги (судорожный синдром), менингит (головная боль, рвота, ригидность затылочных мышц), энцефалит (расстройства сознания, очаговые симптомы).
- Лихорадка + понос: острая кишечная инфекция (чаще ротавирусная).
- Лихорадка на фоне болей в животе и рвоты: аппендицит, инфекция мочевых путей.
- Лихорадка + дизурические явления: инфекция мочевых путей (чаще цистит).
- Лихорадка + поражение суставов: ревматизм, артрит, крапивница.
- Лихорадка + симптомы очень тяжелого заболевания («токсические» или «септические»); состояние требует немедленной госпитализации и неотложной интенсивной терапии, наряду с расшифровкой диагноза. К указанным симптомам относятся:
- резкое нарушение общего состояния;
- сонливость (сон длительнее обычного или в необычное время);
- раздражительность (крик даже при прикосновении);
- нарушение сознания;
- нежелание принимать жидкость;
- гипо- или гипервентиляция;
- периферический цианоз.
При синдромах 1–9 могут, конечно, встретиться диагностические затруднения, но важнее всего сделать предположение о наиболее вероятной этиологии процесса. Лихорадка у ребенка 0–3 мес жизни может быть проявлением тяжелой инфекции, в этих случаях, как правило, показано наблюдение в стационаре. Длительная (более 2 нед) лихорадка неясной причины требует обследования по поводу длительно текущей инфекции (сепсис, йерсиниоз), болезни соединительной ткани, иммунодефицит, злокачественной патологии.
При подозрении на бактериальное заболевание необходимо назначить антибиотик, по возможности без жаропонижающих, поскольку они могут замаскировать отсутствие эффекта от антибактериального лечения.
Лихорадка без видимого очага инфекции (ЛБОИ). Практически каждый ребенок в первые 3 года жизни проходит обследование по поводу лихорадочного заболевания. Из их числа у каждого пятого при осмотре не выявляются признаки конкретного заболевания [8]. В настоящее время такая лихорадка рассматривается в качестве отдельной диагностической категории. При этом имеется в виду острое заболевание, проявляющееся только фебрильной температурой при отсутствии симптомов, которые указывали бы на конкретное заболевание или очаг инфекции. Критерии ЛБОИ — температура выше 39° у ребенка в возрасте от 3 мес до 3 лет и выше 38° у ребенка 0–2 мес жизни при отсутствии в момент первого осмотра указанных выше «токсических» или «септических» симптомов очень тяжелого заболевания.
Таким образом, к группе ЛБОИ относят детей, у которых фебрильная лихорадка выявляется на фоне несильно нарушенного общего состояния. Смысл выделения группы ЛБОИ заключается в том, что в нее, наряду с неопасными для жизни инфекциями (энтеровирусные, герпетическая 6-го и 7-го типа и др.), входят многие случаи гриппа, а также скрытой (оккультной) бактериемии, т. е. начальной фазы тяжелой бактериальной инфекции (ТБИ) — пневмонии, менингита, пиелонефрита, остеомиелита, сепсиса, при которых может не возникать на ранней стадии клиническая симптоматика, дающая реальную возможность назначить антибиотик, предотвратив ее прогрессирование.
Возбудителем оккультной бактериемии в 80% случаев является пневмококк, реже — H. influenzae типа b, менингококки, сальмонеллы. У детей 0–2 мес преобладает кишечная палочка, клебсиеллы, стрептококки группы В, энтеробактерии, энтерококки. Частота оккультной бактериемии у детей 3–36 мес с ЛБОИ составляет 3–8% [9], при температуре выше 40° — 11,6% [10]. У детей 0–3 мес с ЛБОИ вероятность бактериемии или ТБИ составляет 5,4– 22% [11, 12].
ТБИ развивается не во всех случаях оккультной бактериемии, ее частота варьирует в зависимости от возбудителя. Менингит встречается в 3–6% случаев при пневмококковой бактериемии [13], но в 12 раз чаще при гемофилюсной [14]. Инфекция мочевых путей выявляется у 6–8% детей, у девочек — до 16% [15].
Ни тяжесть клинической симптоматики, ни высокие значения температуры (выше 40,0°), ни отсутствие реакции на антипиретики не позволяют надежно диагностировать бактериемию, хотя и могут указывать на ее повышенную вероятность. Напротив, при наличии лейкоцитоза выше 15х109/л, как и абсолютного числа нейтрофилов выше 10х109/л возрастает риск бактериемии до 10–16%; менее значимо повышение доли нейтрофилов выше 60% [16–18]. Но отсутствие этих признаков не исключает наличия бактериемии, поскольку каждый пятый ребенок с бактериемией имеет лейкоцитоз ниже 15х109/л [19].
Более информативен уровень С-реактивного белка (СРБ) — 79% детей с бактериемией имеют цифры выше 70 мг/л, тогда как при вирусных инфекциях только 9% [20], однако в 1–2-й день инфекции СРБ может еще оставаться низким. Посев крови для выявления бактериемии доступен лишь в стационаре, для получения его результатов требуется около суток, так что влияние этого метода на выбор лечебной тактики невелико. Напротив, с учетом высокой частоты инфекции мочевых путей посевы мочи крайне желательны, тем более что результаты клинического анализа мочи часто бывают отрицательными.
У детей без респираторных симптомов бактериальная пневмония диагностируется редко, однако при лейкоцитозе выше 15х109/л, наличии одышки (>60 в 1 мин у детей 0–2 мес, >50 у детей 3–12 мес и >40 у детей старше 1 года) и лихорадки свыше 3 дней рентгенограмма грудной клетки часто выявляет пневмонию [21].
Фебрильные судороги — наблюдаются у 2–4% детей, чаще всего между 12 и 18 мес, обычно при быстром подъеме температуры до 38° и выше, но могут возникать и при ее снижении. Их критериями являются:
- возраст до 6 лет;
- отсутствие заболевания ЦНС, острого метаболического расстройства, способных вызвать судороги;
- отсутствие в анамнезе афебрильных судорог.
Простые (доброкачественные) фебрильные судороги по длительности не превышают 15 мин (если они серийные — то 30 мин), не имеют очаговости. Сложные судороги длятся более 15 мин (серийные — более 30 мин — фебрильный эпилептический статус), либо характеризуются очаговостью, или заканчиваются парезом.
Судороги развиваются чаще при вирусной, чем при бактериальной инфекции, наиболее распространенной причиной их развития является герпесвирус 6-го типа, на долю которого приходится 13–33% первых эпизодов. Риск развития фебрильных судорог после введения АКДС (в 1-й день) и вирусных вакцин (корь–краснуха–паротит — на 8–15-й день) повышен, однако прогноз у детей с этими судорогами не отличался от такового для детей с фебрильными судорогами во время инфекции.
Склонность к фебрильным судорогам связывают с несколькими локусами (8q13-21, 19p, 2q23-24, 5q14-15), характер наследственности — аутосомно-доминантный. Чаще всего наблюдаются простые — генерализованные тонические и клонико-тонические судороги длительностью 2 — 5 мин, но могут быть и атонические, и тонические приступы. Обычно вовлекаются лицевая и дыхательная мускулатура. Длительные судороги наблюдаются у 10% детей, фокальные — менее чем у 5%; хотя сложные судороги могут следовать за простыми, но у большинства детей со сложными судорогами они появляются при первом эпизоде. Чаще всего судороги появляются в самом начале болезни при температуре 38–39°, однако повторные судороги могут развиться и при других значениях температуры.
У ребенка с фебрильными судорогами в первую очередь следует исключить менингит, люмбальная пункция показана при наличии соответствующих признаков. Исследование кальция показано у грудных детей с признаками рахита для исключения спазмофилии. Электроэнцефалография показана после первого эпизода только при длительных (>15 мин), повторных или фокальных судорогах, при которых иногда выявляются характерные для эпилепсии признаки.
Правила снижения температуры
Лихорадка сама по себе не является абсолютным показанием для снижения температуры, при большинстве инфекций максимальные значения температуры редко превышают 39,5°, что не таит в себе какой-либо угрозы для ребенка старше 2–3 мес. В тех случаях, когда снижение температуры необходимо, не обязательно добиваться нормальных ее показателей, обычно бывает достаточно понизить ее на 1–1,5°, что сопровождается улучшением самочувствия ребенка. Ребенку с высокой температурой следует давать достаточно жидкости, его необходимо раскрыть, обтереть водой комнатной температуры, что часто бывает достаточным для снижения температуры.
Согласованными показаниями к снижению температуры с помощью жаропонижающих средств являются [22]:
- У ранее здоровых детей в возрасте старше 3 мес: — температура >39,0°, и/или — мышечная ломота, головная боль, — шок.
- У детей с фебрильными судорогами в анамнезе — >38–38,5°.
- У детей с тяжелыми заболеваниями сердца, легких, ЦНС — >38,5°.
- У детей первых 3 мес жизни — >38°.
Жаропонижающие обязательны, наряду с другими мерами (растирание кожи, введение дезагрегантов в вену), при развитии злокачественной гипертермии, связанной с нарушением микроциркуляции.
Жаропонижающие не должны назначаться для регулярного «курсового» приема несколько раз в день вне зависимости от уровня температуры, поскольку это резко изменяет температурную кривую, что может затруднить диагностику бактериальной инфекции. Очередную дозу жаропонижающего следует дать лишь после того, как температура тела ребенка вновь подошла к прежнему уровню.
Выбор жаропонижающих
Жаропонижающие — наиболее широко использующиеся у детей средства, и выбирать их следует прежде всего исходя из соображений безопасности, а не эффективности воздействия. В многочисленных публикациях, имеющих рекламный характер, подчеркивается более выраженный жаропонижающий эффект того или иного средства по сравнению с парацетамолом. Такая постановка вопроса неправомерна — речь должна идти об эквивалентности доз и соотношении эффективности и безопасности средства, а быстро снизить температуру с помощью современных средств до любого уровня труда не составляет. Важно помнить, что обладающие сильным эффектом средства более токсичны, к тому же они нередко вызывают гипотермию с температурой ниже 34,5–35,5° и близкое к коллаптоидному состояние.
При выборе жаропонижающего препарата для ребенка следует, наряду с безопасностью лекарственного средства, учитывать удобство его применения, т. е. наличие детских лекарственных форм и дробных дозировок для разных возрастных групп. Немаловажную роль играет и стоимость препарата.
Средством первого выбора является парацетамол (ацетаминофен, тайленол, панадол, проходол, калпол и др.) в разовой дозе 10–15 мг/кг (до 60 мг/кг/сут) [22]. Он обладает лишь центральным жаропонижающим и умеренным обезболивающим действием, не влияет на систему гемокоагуляции и, в отличие от нестероидных противовоспалительных средств (НПВС), не вызывает нежелательных реакций со стороны желудка. С учетом возможного недостаточного снижения температуры при дозе 10 мг/кг (что может привести к передозировке при введении повторных доз), рекомендуется при приеме внутрь использовать разовую дозу 15 мг/кг. Из лекарственных форм парацетамола у детей предпочтительны растворы — сиропы, шипучие порошки и таблетки для приготовления растворов, действие которых наступает в течение 30 — 60 мин и продолжается 2–4 ч. Более продолжительный эффект оказывает парацетамол в свечах, но действие его наступает позже. Разовая доза парацетамола в свечах может составлять до 20 мг/кг, поскольку пиковая концентрация препарата в крови при этом достигает лишь нижней границы терапевтического диапазона. Его действие наступает примерно через 3 ч. [23, 24]. Парацетамол (тайленол, панадол, проходол, калпол и др.) в детских формах выпускается многими производителями, он входит в состав свечей цефекон-П. Все эти формы, причем в дозировках для детей любого возраста, имеются у препарата эффералган UPSA; они не содержат аллергизирующих добавок, а растворы могут добавляться в детские смеси и соки. Эффералган-сироп снабжен мерной ложечкой для точного дозирования и предназначен для детей 1 мес–12 лет с весом 4–32 кг (дозировка указывается с учетом различий в 2 кг).
Ибупрофен — препарат из группы НПВС, обладает, помимо центрального, также периферическим противовоспалительным действием; его используют в дозе 6 — 10 мг/кг (суточная доза по разным данным — 20–40 мг/кг), которая сопоставима по действию с указанными выше дозами парацетамола. С учетом этого факта ВОЗ не включил ибупрофен в список жизненно важных средств. Более того, ибупрофен дает больше побочных явлений (диспептических, желудочные кровотечения, снижение почечного кровотока и др.), чем парацетамол — 20% против 6% в больших сериях наблюдений [25 — 27]. Ряд национальных педиатрических обществ рекомендует применять ибупрофен как жаропонижающее второго выбора в следующих ситуациях:
- при инфекциях с выраженным воспалительным компонентом;
- в случаях, когда температура у детей сопровождается болевыми реакциями.
Ибупрофен также выпускается для детей (ибуфен, нурофен для детей — сироп 100 мг в 5 мл); таблетированная форма препарата (200–600 мг) не подходит для этой цели.
У детей первых 3 мес жизни оба препарата используют в меньших дозах и с меньшей кратностью введения.
Обтирание водой комнатной температуры обеспечивает жаропонижающий эффект при лихорадочных состояниях, хотя и менее выраженный, чем при тепловом шоке (перегревании) [28]. Оно особенно показано чрезмерно укутанным детям, у которых снижение теплоотдачи усугубляет лихорадочное состояние.
Средства, которые не рекомендуется использовать у детей в качестве жаропонижающих
Из списка жаропонижающих исключены амидопирин, антипирин, фенацетин. Однако в России, к сожалению, продолжают применять у детей свечи цефекон с фенацетином и цефекон М с амидопирином.
Ацетилсалициловая кислота у детей с гриппом, ОРВИ и ветряной оспой способна вызывать синдром Рея — тяжелейшую энцефалопатию с печеночной недостаточностью и летальностью выше 50% [29, 30]. Это послужило основанием для запрета применения ацетилсалициловой кислоты у детей до 15 лет с острыми заболеваниями в большинстве стран мира (этот запрет действует с начала 80-х годов), а также для обязательной соответствующей маркировки содержащих ацетилсалициловую кислоту препаратов. К сожалению, эти правила не соблюдаются в России. А свечи цефекон М и цефекон, содержащие салициламид (производное ацетилсалициловой кислоты), в Москве были включены в список препаратов, отпускаемых по рецептам бесплатно.
Метамизол (анальгин) способен вызывать анафилактический шок, он вызывает также агранулоцитоз (с частотой 1:500 000) со смертельным исходом. Еще одна неприятная реакция на этот препарат — длительное коллаптоидное состояние с гипотермией (34,5–35,0°), которую мы наблюдали неоднократно. Все это послужило причиной его запрета или строгого ограничения применения во многих странах мира, он не рекомендован ВОЗ в специальном письме от 18.10.1991 г. Анальгин используется только в неотложных ситуациях парентерально (50%-ный раствор по 0,1 мл на год жизни).
Недопустимо использование у детей в качестве жаропонижающего нимесулида — НПВС из группы ингибиторов ЦОГ-2. К сожалению, в России в перечень показаний к его применению, наряду с ревматоидными заболеваниями, болями и воспалительными процессами (травма, дисменорея и др.), внесен пункт «лихорадка разного генеза (в том числе при инфекционно-воспалительных заболеваниях)» без ограничения возраста. Из всех НПВС нимесулид является самым токсичным: согласно данным швейцарских исследователей [31], установлена причинно-следственная связь между приемом нимесулида и гепатотоксическими эффектами (желтуха — 90%). В Италии описаны случаи почечной недостаточности у новорожденных, матери которых принимали нимесулид. Литература изобилует сообщениями о токсичности этого препарата.
Нимесулид никогда не был зарегистрирован в США (где он был синтезирован), а также в Австралии, Канаде и большинстве стран Европы. В Италии и Швейцарии препарат лицензирован для взрослых и применяется по строго очерченным показаниям. Испания, Финляндия и Турция, зарегистрировавшие ранее нимесулид, отозвали лицензии. В тех немногих странах, где нимесулид зарегистрирован (их менее 40, более чем в 150 странах препарат не зарегистрирован), его применение разрешено с 12 лет, лишь в Бразилии его разрешено назначать с 3 лет.
Шри Ланка и Бангладеш отозвали лицензию на применение нимесулида у детей, в Индии массированная кампания за запрет этого препарата у детей в связи со случаями гепатотоксичности с летальным исходом закончилась победой: запрет был наложен верховным судом страны [32, 33].
К сожалению, и родители, и педиатры еще недостаточно осведомлены об опасностях, связанных с применением «наиболее ходовых» жаропонижающих, в связи с чем использование анальгина, ацетилсалициловой кислоты, свечей цефекон у детей в нашей стране вовсе не редкость. «Гуманитарная акция» фирм-производителей по раздаче бесплатного нимесулида, обращенная к родителям реклама этого строго рецептурного препарата повышают его популярность, хотя уже известен, по крайней мере, один летальный исход фульминантного гепатита у ребенка, получавшего нимесулид.
Токсичность парацетамола связана в основном с передозировкой препарата при «курсовом» методе его применении [34, 35] в суточных дозах от 120 до 420 мг/кг/сут, причем более половины детей получали препараты в дозировке для взрослых. Указанные разовые и суточные дозы парацетамола не токсичны. Опасность проявления этого побочного эффекта парацетамола возрастает при болезнях печени, приеме активаторов печеночных оксидаз, а у взрослых — алкоголя [36]. При длительном применении описаны случаи нефротоксичности. Парацетамол, принимаемый беременными женщинами, не влияет на развитие ребенка, тогда как для ацетилсалициловой кислоты отмечено подобное влияние на уровень внимания и IQ детей в возрасте 4 лет.
Тактика лечения больного с лихорадкой предусматривает прежде всего оценку вероятности наличия бактериального заболевания. При сочетании лихорадки с четкими симптомами последнего назначаются антибиотики, причем одновременное применение жаропонижающих менее желательно. Тем не менее при превышении указанных выше уровней температуры, мышечных и головных болях и тем более при наличии судорог жаропонижающие вводятся, причем целесообразно их разовое назначение с тем, чтобы по возможности не маскировать отсутствие эффекта от антибиотиков, о чем будет свидетельствовать новое повышение температуры через несколько часов. Но и при наличии у больного с лихорадкой симптомов только вирусной инфекции курсовое применение жаропонижающих нецелесообразно.
У детей с ЛБОИ основной целью лечения является предотвращение развития ТБИ, что может быть достигнуто, например, введением цефтриаксона (роцефин, терцеф, лендацин) (50 мг/кг внутримышечно) [36]. Оральные антибиотики снижают частоту развития пневмонии, но не менингита [37]. Точку зрения, согласно которой антибиотики необходимо назначать всем детям с ЛБОИ, многие авторы не разделяют, полагая, что в случаях, когда возможно осуществлять наблюдение за ребенком, следует применять антибиотикотерапию лишь у тех детей, у которых более вероятно развитие ТБИ [38]:
- детям 3 мес–3 лет с температурой выше 40°, детям 0–3 мес — выше 39°;
- при лейкоцитозе выше 15х109/л и нейтрофилезе (абсолютное число нейтрофилов выше 10х109/л);
- с повышенным СРБ — более 70 г/л;
- при наличии изменений в анализе или посеве мочи;
- при наличии изменений на рентгенограмме грудной клетки — ее следует произвести при наличии одышки (>60 в 1 мин у детей 0–2 мес, >50 у детей 3–12 мес и >40 у детей старше 1 года) и/или стойкой лихорадки свыше 3 дней;
- при получении положительных данных посева крови или мочи (проверка адекватности выбранного стартового антибиотика).
Тактика лечения фебрильных судорог
Врач редко присутствует при простых фебрильных судорогах, обычно медики успевают застать лишь длительные или повторные судороги. Для большинства родителей судороги представляются катастрофой, поэтому задача врача — убедить родителей в доброкачественном их характере.
Ребенка с генерализованным приступом следует уложить на бок, аккуратно отвести голову назад для облегчения дыхания; насильно размыкать челюсти не следует из-за опасности повреждения зубов, при необходимости освобождают дыхательные пути. При сохранении температуры вводят жаропонижающее: парацетамол (тайленол, панадол, проходол, калпол, эффералган UPSA) (15 мг/кг, при невозможности ввести его внутрь — внутримышечно литическую смесь (по 0,5–1,0 мл 2,5% растворов аминазина и дипразина) или метамизол (баралгин М, спаздользин) (50%-ный раствор по 0,1 мл на год жизни). Помогает и обтирание водой комнатной температуры. При продолжающихся судорогах последовательно вводят:
- Диазепам (реланиум, седуксен) 0,5% раствор внутримышечно или внутривенно по 0,2–0,4 мг/кг на одно введение (не быстрее 2 мг/мин) или ректально — 0,5 мг/кг, но не более 10 мг; или •лоразепам (мерлит, лорафен) внутривенно 0,05 — 0,1 мг/кг (за 2 — 5 мин); или •мидазолам (фулсед, дормикум) 0,2 мг/кг внутривенно или в виде капель в нос.
- Детям до 2 лет рекомендуется ввести затем 100 мг пиридоксина. В случае продолжения судорог через 5 мин вводят: •повторную дозу диазепама внутривенно или ректально (максимум 0,6 мг/кг за 8 ч); или •фенитоин внутривенно (в физрастворе, так как он преципитирует в растворе глюкозы) в дозе насыщения 20 мг/кг не быстрее чем 25 мг/мин.
- При отсутствии эффекта можно ввести: •вальпроат натрия внутривенно (апилепсин, депакин) (2 мг/кг сразу, затем капельно по 6 мг/кг/ч; растворяют каждые 400 мг в 500 мл физраствора или 5 — 30% раствора глюкозы); или •клоназепам (клонотрил, ривотрил) внутривенно (0,25–0,5 мг/кг; эту дозу можно повторить до 4 раз).
- При неэффективности этих мер вводят внутривенно натрия оксибутират (ГОМК) 20% раствор (на 5% растворе глюкозы) 100 мг/кг или дают наркоз.
Профилактическая противосудорожная терапия (диазепамом, фенобарбиталом или вальпроевой кислотой) хотя и уменьшает риск повторных фебрильных судорог, но из-за побочных действий этих препаратов не оправдана и не рекомендуется [39]. Однократные повторные судороги развиваются у 17%, два повтора у 9% и три повтора — у 6%; частота повторов выше (50–65%) у детей с первым эпизодом в возрасте до 1 года, с фебрильными судорогами в семейном анамнезе, с судорогами при невысокой температуре и с коротким интервалом между началом лихорадки и судорогами. 50 — 75% повторных судорог возникают в течение 1 года и все — в течение 2 лет [40 — 45].
Фебрильные судороги крайне редко имеют неврологические последствия, в том числе в отношении психомоторного развития, успеваемости и поведения детей [44, 46]. Прогноз развития детей, перенесших фебрильные судороги, по крайней мере, в возрасте 1–3 лет, вопреки прежде бытовавшему мнению, даже лучше, чем у других детей, за счет лучшей памяти. У детей с простыми фебрильными судорогами риск развития эпилепсии в возрасте 7 лет лишь ненамного выше (1,1%), чем у детей без фебрильных судорог (0,5%), однако он резко повышается (9,2%) при наличии нарушений развития ребенка при сложных, особенно длительных судорогах и эпилепсии у членов семьи [47].
Обучение родителей
Приведенные выше данные о рациональном применении жаропонижающих очень важно довести до родителей. Рекомендации родителям можно кратко суммировать следующим образом:
- температура — защитная реакция, ее снижать следует только по показаниям, указанным выше;
- в отношении жаропонижающих средств важны не «сила», а безопасность, для улучшения состояния больного достаточно снизить температуру на 1–1,5°;
- парацетамол — наиболее безопасный препарат, однако важно строго придерживаться рекомендованных разовой и суточной его дозировок;
- парацетамол и другие жаропонижающие не должны назначаться «курсом» с целью предотвращения подъема температуры: прием жаропонижающего 3–4 раза в день недопустим из-за опасности просмотреть развитие бактериальной инфекции;
- по этой же причине не следует применять жаропонижающие без консультации с врачом более 3 дней;
- следует по возможности отказаться от применения жаропонижающего лекарственного средства у ребенка, получающего антибиотик, так как это затрудняет оценку эффективности последнего;
- при развитии злокачественной гипертермии со спазмом кожных сосудов введение жаропонижающего средства следует сочетать с энергичным растиранием кожи ребенка до ее покраснения; необходимо срочно вызвать врача.
По вопросам литературы обращайтесь в редакцию.
В. К. Таточенко, доктор медицинских наук, профессор НИИ педиатрии НЦЗД РАМН, Москва
Причины
Говоря о том, как передается мышиная лихорадка, следует отметить, что единственным источником заражения являются мышевидные грызуны. У самих животных инфекция протекает бессимптомно, однако от них можно заразиться, так как они выделяют вирус в окружающую среду с экскрементами, мочой, слюной.
Вирус передается аэрогенным путем (воздушно-пылевым и воздушно-капельным), когда человек вдыхает возбудитель в виде аэрозоля. Заражение может произойти во время уборки, ремонта, сельскохозяйственных работ, при ночевках в соломе, во время работы на лесоповале, на фермах и др.
Также заражение может произойти через повреждения на коже во время контакта с выделениями грызунов, при укусе животного, при потреблении продуктов и воды, загрязненных выделениями зараженных грызунов.
Инкубационный период длится 7-46 дней, но чаще всего его продолжительность составляет 21-25 дней.
Причины распространения ГЛПС
Источник инфекции (Европа) – лесные мышевидные грызуны (рыжая и красная полевка), а на Дальнем Востоке – манчжурская полевая мышь.
Природный очаг – ореал распространения грызунов (в умеренных климатических формациях, горных ландшафтах, низменных лесостепных зонах, предгорных долинах, речных долинах).
Пути заражения: воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов); фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов); контактный (соприкосновение поврежденных кожных покровов с объектами внешней среды, загрязненной выделениями грызунов, такими как сено, хворост, солома, корма).
У человека абсолютная восприимчивость к возбудителю. В большинстве случаев характерна осеннее-зимняя сезонность.
Типы заболеваемости: 1) лесной тип – заболевают при кратковременном посещении леса (сбор ягод, грибов и т.д.) – наиболее частый вариант; 2) бытовой тип – дома в лесу, рядом с лесом, большее поражение детей и пожилых людей; 3) производственный путь (буровые, нефтепроводы, работа в лесу); 4) садово-огородный тип; 5) лагерный тип (отдых в пионерских лагерях, домах отдыха); 6) сельскохозяйственный тип – характерна осеннее-зимняя сезонность.
Особенности распространения: • Чаще поражаются лица молодого возраста (около 80%) 18-50 лет, • Чаще больные ГЛПС – это мужчины (до 90% заболевших), • ГЛПС дает спорадическую заболеваемость, но могут встречаться и вспышки: небольшие 10-20 человек, реже – 30-100 человек,
После перенесенной инфекции формируется прочный иммунитет. Повторные заболевания у одного человека не встречаются.
Симптомы мышиной лихорадки
Течение мышиного тифа подразделяется на несколько периодов, и именно от периода зависит то, как проявляется болезнь. Выделяют такие периоды заболевания: начальный (лихорадочный), олигоурический, полиурический и реконвалесценции.
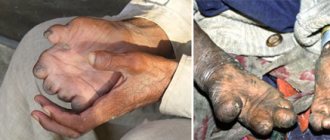
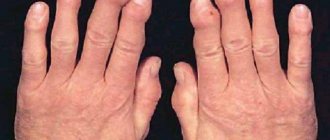
- В начальном периоде симптомы мышиной лихорадки у взрослого и ребенка начинают проявляться остро. Температура тела повышается до 38-40°С, наблюдаются озноб, головная боль, сухость во рту, слабость, мышечные боли, ломота в теле и другие симптомы интоксикации организма. Может отмечаться болезненность во время движения глаз, боль в проекции почек. Примерно на второй день появляется геморрагическая энантема на слизистой неба. На лице, шее, груди примерно на третий день отмечается гиперемия кожи, сыпь в виде полос. В этот период на коже появляются крупные кровоизлияния. Существует вероятность носовых, маточных, желудочных кровотечений, что может привести к летальному исходу.
- В олигурическом периоде симптомы мышиной лихорадки у мужчин и у женщин продолжают нарастать. В это время температура у взрослого и ребенка еще несколько дней продолжает держаться на уровне 38-40°С. Но когда она снижается (примерно на 7 день), облегчения не происходит. Отмечаются боли в пояснице (типичные симптомы у мужчин и женщин в этот период), сильно болит голова. Геморрагический синдром усиливается. У больного в этот период сухая кожа, гиперемированы лицо, шея, слизистые оболочки зева и конъюнктив. Происходят приступы многократной рвоты, не связанной с приемом пищи, что приводит к обезвоживанию организма. Это ведет к снижению количества выделяемой мочи (до 300-500 мл/сут.). Если течение болезни тяжелое, может развиваться анурия. В этот период вероятно развитие олигурии, гиперазотемии, гипостенурии, метаболического ацидоза. Если нарастает азотемия (количество остаточного азота), может развиваться острая почечная недостаточность, вероятна уремическая кома. В это время появляются боли в животе, вздутие. Признаки мышиной лихорадки у мужчин и женщин со стороны сердечно-сосудистой системы проявляются гипотензией, брадикардией, цианозом. В этот период может развиваться отек легких, при тяжелом течении болезни возможна кома.
- Полиурический период отмечается с 9-13 дня заболевания. В это время симптомы мышиной лихорадки у женщин и мужчин постепенно стихают. Боли в животе и пояснице становятся менее выраженными, больной лучше спит и ест. Суточное количество мочи существенно увеличивается (до 3-5 л). При этом сохраняется слабость, сухость во рту, одышка при физических нагрузках. Примерно на 20 день начинается период выздоровления.
- Период реконвалесценции – характерные признаки у женщины и мужчин исчезают. Уменьшается выраженность полиурии, постепенно восстанавливаются функции организма. Однако процесс выздоровления продолжается очень долго – от 3 до 6 месяцев.
Симптомы мышиной лихорадки у детей проявляются так же, как и у взрослых. Но все же детский организм может реагировать на болезнь индивидуально, поэтому признаки у детей могут немного отличаться. Симптомы проявляются постепенно после того, как у ребенка повысилась температура. Болезнь проходит все описанные выше стадии.
Как развивается ГЛПС?
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы, где либо гибнет (при хорошем местном иммунитете) либо начинает размножаться вирус (что соответствует инкубационному периоду). Затем вирус попадает в кровь (виремия), что проявляется инфекционно-токсическим синдромом у больного (чаще этот период соответствует 4-5 дням болезни). Впоследствие он оседает на внутренней стенке сосудов (эндотелии), нарушая ее функцию, что проявляется у пациента геморрагическим синдромом. Выделяется вирус с мочой, поэтому поражаются и сосуды почек (воспаление и отек ткани почек), последующее развитие почечной недостаточности (затруднение выделения мочи). Именно тогда может наступить неблагоприятный исход. Этот период длится до 9 дня болезни. Затем происходит обратная динамика – рассасывание кровоизлияний, уменьшение почечного отека, постановление мочеиспускания (до 30 дня заболевания). Полное восстановление здоровья длятся до 1-3х лет.
Анализы и диагностика
Заболевание сложно распознать в первые дни. К тому же его признаки можно спутать с симптомами других болезней. Однако от ОРВИ клиническая картина мышиной лихорадки отличается отсутствием насморка и симптомов поражения дыхательных путей, а от кишечной инфекции – более поздним развитием симптомов поражения ЖКТ.
Основными диагностическими признаками является резкое снижение количества мочи, а также ухудшение общего состояния человека после нормализации температуры. Врач ставит диагноз, основываясь на клинической картине, эпидемиологическом анамнезе, а также на изменениях функций почек, характерных для мышиной лихорадки.
Во внимание принимаются данные лабораторных исследований. Проводятся следующие анализы:
- общий анализ крови с исследованием лейкоцитарной формулы;
- биохимический анализ крови – определение креатинина, мочевины, аланинаминотрансферазы, аспартатаминотрансферазы, исследование электролитов крови;
- общий анализ мочи;
- проводится исследование коагулограммы для оценки тяжести болезни.
Также практикуются инструментальные методы исследования:
- УЗИ почек;
- рентгенография легких;
- фиброгастродуоденоскопия;
- ЭКГ и др.
Диагностика ГЛПС:
1) При подозрении на ГЛПС учитываются такие моменты, как пребывание заболевших в природных очагах инфекции, уровень заболеваемости населения, осеннее-зимняя сезонность и характерные симптомы болезни. 2) Инструментальное исследование почек (УЗИ) – диффузные изменения паренхимы, выраженный отек паренхимы, венозный застой коркового и мозгового вещества. 3) Окончательный диагноз выставляется после лабораторного обнаружения антител класса IgM и G с помощью твердофазного иммуноферментного анализа (ИФА) (при нарастании титра антител в 4 раза и более) – парные сыворотки в начале болезни и через 10-14 дней.
Лечение народными средствами
Применение народных средств лечения при этом заболевании может стать эффективным вспомогательным методом. Но только при условии, если они будут предварительно одобрены врачом. К тому же применять тот или иной метод следует четко в определенный период недуга, о чем также следует консультироваться со специалистом.
- Семена льна. Отвар полезен для укрепления почек и восстановления их функции. Готовят отвар, заливая 1 ч. л. семян стаканом воды. Средство нужно прокипятить 5 минут. Применять 2 дня по полстакана каждые 2-3 часа.
- Листья березы. Для приготовления настоя 100 г молодых листьев нужно залить 2 ст. горячей воды. Через 6 часов средство нужно процедить и пить 3 раза в день по 100 мл.
- Хвощ полевой. 2 ч. л. сухого сырья нужно залить 1 ст. кипятка. Через час процедить и выпить на протяжении дня.
- Листья брусники. 2 ст. л. сырья залить 1 ст. воды и держать на водяной бане полчаса. Пить по половине стакана 2-3 раза в день. Также можно готовить настой из листьев земляники, которые обладают мочегонным эффектом и являются источником витамина С.
- Семена укропа. Мочегонное средство. 1 ч. л. укропа следует залить 1 ст. воды и варить 5 минут. Пить по 50 мл трижды в день.
- Череда. Также обладает мочегонным эффектом. Для приготовления настоя 4 ст. л. череды нужно залить 1 л кипятка. Настояв в течение ночи, принимают по 100 мл трижды в день.
Также рекомендуется готовить отвары и настои из сборов трав. Чтобы приготовить отвар, 1 ст. л. средства нужно залить 1 стаканом воды и прокипятить несколько минут. Пить по половине стакана трижды в день. По такой схеме можно применять следующие сборы:
- По 2 части толокнянки и плодов можжевельника, 1 часть корня солодки.
- По 2 части листья березы и корня солодки, 1 часть толокнянки.
- 4 части плодов можжевельника, по 3 части корня дягиля и василька синего.
- По 5 частей горца птичьего и рылец кукурузы, 3 части плодов боярышника, по 2 части почек тополя, плодов сосны и рябины. Это средство нужно кипятить на протяжении 15 минут, пить по три четверти стакана за час до еды дважды в день.
Рекомендуется также ввести в рацион некоторые продукты, способствующие улучшению состояния. Полезно потреблять семена тыквы, ягоды и сок смородины, землянику, малину, ежевику, тыкву, инжир. Мочегонным действием обладает арбуз.
В период восстановления рекомендуется пить витаминные чаи. Их можно готовить из плодов шиповника, боярышника, листа малины, земляники, брусники и др.
Также во время восстановления после болезни рекомендуется применять ванны:
- Из хвоща. Добавить в ванну отвар 700 г сухой травы хвоща (кипятить перед тем 30 минут).
- Из сосны. Шишки и иглы (1-1,5 кг) прокипятить полчаса и настоять 12 часов.
Лечение ГЛПС
1) Организационно-режимные мероприятия • Госпитализация всех больных в стационар, больные не заразны для окружающих, поэтому можно лечить в инфекционных, терапевтических, хирургических стационарах. • Транспортировка с исключением любых сотрясений. • Создание щадящего охранительного режима: 1) постельный режим – легкая форма – 1,5-2 недели, ср-тяжелой – 2-3 недели, тяжелой – 3-4 недели. 2) соблюдение диеты – стол № 4 без ограничения белка и соли, негорячая, негрубая пища, питание небольшими порциями часто. Жидкости в достаточном количестве – минеральная вода, Боржоми, Ессентуки № 4, муссы. Морсы, фруктовые соки с водой. 3) ежедневная санация полости рта – р-ром фурациллина (профилактика осложнений), ежедневное опорожнение кишечника, ежедневное измерение суточного диуреза (каждые 3 часа кол-во выпитой и выделенной жидкости). 2) Профилактика осложнений: антибактериальные препараты в обычных дозах (чаще пенициллин) 3) Инфузионная терапия: цель – дезинтоксикация организма и профилактика осложнений. Основные растворы и препараты: концентрированные растворы глюкозы (20-40%) с инсулином с целью энергообеспечения и устранения избытка внеклеточного К, преднизолон, аскорбиновя кислота, глюконат кальция, лазикс по показаниям. При отсутствия эффекта «размачивания» (то есть увеличения диуреза) – назначается дофамин в определенной дозировке, а также для нормализации микроциркуляции – курантил, трентал, эуфиллин. 4) Гемодиализ при тяжелом течении болезни, по определенным показаниям. 5) Симптоматическая терапия: — при температуре – жаропонижающие (парацетамол, нурофен и др); — при болевом синдроме назначаются спазмолитики (спазган, брал, баралгин и прочие), — при тошноте и рвота вводят церукал, церуглан; 7) Специфическая терапия (противовирусный и иммуномодулирующий эффект): виразол, специфический иммуноглобулин, амиксин, йодантипирин – все препараты назначаются в первые 3-5 дней болезни. Выписка производится при полном клиническом улучшении, но не ранее 3-4 недели болезни.
Профилактика
Меры профилактики должны быть направлены на то, чтобы защититься от грызунов и контакта с их выделениями.
- Находясь на природе, следует избегать густых зарослей травы, хранить пищу в местах, недоступных для грызунов.
- Использовать маски и респираторы при работе в помещениях с большим количеством пыли, использовать перчатки.
- Убирать помещения, в которых могли быть грызуны, только влажным способом.
- Строго придерживаться правил личной гигиены.
- В доме хранить продукты только в тех местах, куда не могут попасть грызуны. Если продукт был поврежден грызуном, его нельзя потреблять в пищу.
- Не следует пить воду из открытых водоемов.
- Нельзя брать в руки без перчаток живых или мертвых грызунов.
- Следует принимать все меры, чтобы грызуны не могли проникнуть в квартиры и загородные дома.
- Чтобы провести дератизационные работы, следует обращаться к специалистам. Рекомендуется регулярно проводить дератизацию в местах потенциального обитания грызунов.
На сегодня ученые продолжают работать над созданием вакцины для профилактики ГЛПС.
Пути заражения инфекцией
Иммунитет здорового человека легко способен противостоять возбудителя геморрагической лихорадки. Но если иммунная система ослаблена какой-либо болезнью, контакт с вирусом приведет к заражению и последующему развитию инфекции. Основные пути попадания возбудителя в организм человека:
- Воздушно-пылевой способ
. Высушенные выделения грызунов могут попасть в дыхательную систему вместе с вдыхаемой пылью. Небезопасно входить в давно заброшенные помещения без марлевой повязки. - Фекально-оральный
. Плохо промытые овощи и фрукты, по которым бегали грызуны, могут стать причиной заражения вирусом. Продовольственные запасы должны быть тщательно укрыты от крыс и мышей. - Контактный
. Соприкосновение с зараженными предметами. Стога сена, склады кормов — излюбленные места обитания грызунов.
Вспышки инфекции наблюдаются редко, обычно заболевание носит единичный характер, поражая людей с наибольшей предрасположенность к болезни. ГЛПС вызывает стойкий иммунитет, сохраняющийся на всю жизнь.
Случаи повторного заболевания геморрагической лихорадкой неизвестны.
Чаще всего вирус поражает следующие категории людей:
- Мужчины заболевают геморрагической лихорадкой намного чаще, чем женщины (до 90% процентов зафиксированных случаев — инфицирование представителей мужского пола).
- Люди от 18 до 50 лет, ведущие активный образ жизни, — группа, которая находится в зоне риска (только 20% заболевших — дети и пенсионеры)
Выраженная сезонность заболевания (весенне-осенний период) объясняется снижением популяции грызунов в зимнее время.
Мышиная лихорадка у детей
Симптомы заболевания у детей проявляются так же, как и у взрослого человека. Однако родителям следует учесть, что у ребенка первые признаки болезни можно спутать с признаками других недугов. Как правило, первые признаки болезни отмечаются на 3-10 день после того, как ребенок контактировал с грызуном. Иногда течение может быть бессимптомным, и признаки проявятся только через несколько недель.
Характерными проявлениями мышиной лихорадки у детей в разные периоды заболевания являются:
- температура тела до 40 градусов;
- тошнота и рвота
- боли в мышцах и суставах;
- нарушение зрения;
- усталость, слабость, озноб;
- головные боли;
- сильные кровотечения из носа, десен.
Чтобы исключить или подтвердить болезнь, необходимо при первых же настораживающих симптомах обращаться к врачу.
Диагностика и лечение мышиной лихорадки в Москве
Квалифицированный персонал клиники АО «Медицина» в ЦАО Москвы приглашает пациентов с первыми признаками заболевания на первичную консультацию, диагностику и лечение мышиной лихорадки. Все необходимые исследования и процедуры можно пройти на базе медицинского центра, оснащенного передовым оборудованием ведущих мировых производителей. Каждому пациенту гарантированы внимательное отношение, тщательная разработка индивидуального лечебного курса, контроль специалистов и конфиденциальность личной информации. Записаться на прием можно на сайте клиники или по указанным телефонам в Москве.
Диета
Диета Стол №4
- Эффективность: лечебный эффект через 7-10 дней
- Сроки: 21 день
- Стоимость продуктов: 1120-1150 руб. в неделю
Правильное питание в период болезни является важным компонентом комплексного лечения. Необходимо практиковать дробное питание, потреблять блюда в теплом виде. Рекомендуется придерживаться диеты стол №4. Но при этом следует учесть, что рацион питания в разные периоды заболевания отличается.
- В период олигоанурии следует исключить из меню белковые продукты (рыбу, мясо, бобовые), а также овощи и фрукты с высоким содержанием калия.
- В период полиурии эти продукты, наоборот, нужно ввести в рацион.
- Важно контролировать питьевой режим, потребляя воду с учетом выделяемой жидкости.
- После выписки из больницы в течение не менее полугода человек должен придерживаться щадящей сбалансированной диеты, потребляя полезные продукты. Следует отказаться от алкоголя, острых и пряных блюд.
Прогноз при ГЛПС
1) выздоровление, 2) летальный (в среднем 1-8%), 3) интерстициальный нефросклероз (в местах кровоизлияний разрастание соединительной ткани), 4) артериальная гипертензия (30% больных), 5) хронический пелонефрит (15-20%).
Диспансерное наблюдение переболевших:
• При выписке выдается больничный лист на 10 дней. • Наблюдение в течение 1 года – 1 раз в 3 месяца – консультация нефролога, контроль АД, осмотр глазного дна, ОАМ, по Земницкому. • На 6 месяцев освобождение от физических нагрузок, занятий спортом. • Детей на год – мед.отвод от прививок.
Последствия и осложнения
Осложнения и последствия мышиной лихорадки могут быть очень тяжелыми. Прежде всего, последствия болезни отображаются на мочевыделительной системе. Мышиная лихорадка может привести к развитию острой почечной недостаточности, гломерулонефрита, пиелонефрита, мочекислого диатеза, а также к присоединению бактериальных инфекций.
Осложнениями геморрагической лихорадки с почечным синдромом могут также быть такие состояния:
- эклампсия;
- острая сосудистая недостаточность;
- отек легких;
- разрыв почки;
- пневмония.
При неправильном и несвоевременном лечении развитие осложнений может привести к летальному исходу.
Осложнения ГЛПС
1) Азотемическая уремия. Развивается при тяжелой форме ГЛПС. Причина – «зашлакованность» организма вследствие серьезного нарушения функции почек (одного из органов выделения). У пациента появляется постоянная тошнота, многократная рвота, не приносящая облегчения, икота. Больной практически не мочится, становится заторможенным и постепенно развивается кома (потеря сознания). Вывести больного из азотемической комы сложно, нередко исход – летальный исход.
2) Острая сердечно-сосудистая недостаточность. Либо симптомы инфекционно-токсического шока в начальный период болезни на фоне высокой лихорадки, либо на 5-7 день заболевания на фоне нормальной температуры вследствие кровоизлияния в надпочечники. Кожа становится бледной с синюшным оттенком, холодной на ощупь, пациент становится беспокойным. Частота сердечных сокращений нарастает (до 160 ударов в минуту), стремительно падает артериальное давление (до 80/50 мм.рт.ст., иногда не определяется).
3) Геморрагические осложнения: 1) Надрыв почечной капсулы с образованием кровоизлияния в околопочечной клетчатке (при неправльной транспортировке больного с выраженными болями в пояснице). Боли становятся интенсивными и непроходящими.2 ) Разрыв капсулы почек, результатом которого могут быть тяжелые кровоизлияния в забрюшинном пространстве. Боли появляются внезапно на стороне разрыва, сопровождаются тошнотой, слабостью, липким потом. 3) Кровоизлияние в аденогипофиз (питуитарная кома). Проявляется сонливостью и потерей сознания.
4) Бактериальные осложнения (пневмония, пиелонефрит).
Диагностика
Диагностировать заболевание чрезвычайно сложно, даже для опытного врача. Обращаться нужно к педиатру, который перенаправит к инфекционисту для подтверждения диагноза.
Основными «зацепками» служат высокая температура и контакты с грызунами, поэтому важно дать врачу всю возможную информацию.
Далее назначаются дополнительные исследования:
- общий анализ мочи (наблюдается повышенное содержание белка);
- общий анализ крови (показывает снижение уровня тромбоцитов);
- анализ крови на антитела против мышиной лихорадки;
- биохимия крови (определяет патологии в почках);
- копрограмма (исследование каловых масс);
- ПЦР (поиск ДНК вируса).
Также в некоторых случаях врач назначает рентгенографию, УЗИ и ЭКГ.
Рекомендации по профилактике клещевого энцефалита у детей вы найдете на нашем сайте.
Осложнения
Если ребенку вовремя не оказать медицинской помощи, то возможно развитие серьезных заболеваний в будущем:
- воспаление сердечной мышцы (эндокардит);
- заражение сердечных клапанов;
- менингит;
- перикардит;
- паротит;
- отек легких;
- сепсис;
- хронический панкреатит;
- поражение предстательной железы у мальчиков.
В самых тяжелых случаях может произойти полный отказ почек или остановка сердца, что становится причиной летального исхода.
Как передается?
Это инфекционное заболевание вирусного происхождения.
Передается воздушно-капельным путем или при прямом контакте, обычно в результате укуса мышью.
Заразными могут быть моча и кал животных. Чаще всего именно вдыхание зараженного воздуха становится причиной заболевания. Между людьми заражение происходит крайне редко.
Возбудителем болезни служит Хантавирус, имеющих несколько различных штаммов. Разные типы вируса вызывают 4 основных формы заболевания:
- Легочный синдром — поражаются легкие человека. Смертность составляет более 70% от общего числа случаев.
- Сердечный синдром — поражается сердечная мышца. Встречается крайне редко в Австралии и странах Юго-Восточной Азии. Данная форма мало изучена.
- Эпидемическая нефропатия — поражаются в основном почки. Болезнь вызвана штаммом Хантавируса, который называют вирус Пуумала. Встречается в северных странах, в основном скандинавских. Смертность низкая (менее 1%). Болезнь протекает в легкой форме.
- Геморрагическая лихорадка — поражаются почки, в результате чего возникает почечная недостаточность. Смертность около 10%. Встречается в основном в Европе. Самая распространенная форма, которую неофициально именуют мышиной лихорадкой.
Как лечить клебсиеллу у детей? Узнайте об этом из нашей статьи.