Что такое гангрена?
Гангрена – это заболевание, которое характеризуется отмиранием тканей живого человека в результате инфекционных заболеваний или нарушения кровоснабжения.
Гангрена Фурнье, эпифасциальный некроз или гангренозная форма рожистого воспаления – это вариант гангрены, представляющий собой быстро прогрессирующую инфекцию, разрушающую ткани половых органов и близлежащих участков. Без ранней неотложной помощи более чем в 20% случаев такая гангрена приводит к смерти человека даже на фоне последующего адекватного лечения.
Гангренозная форма рожистого воспаления относиться к числу редких заболеваний. Согласно статистическим данным, она встречается с частотой 1:7500 населения. Большинство пациентов составляют мужчины в возрасте от 60 лет. У женщин патология наблюдается в 5-10 раз реже. Также регистрируются отдельные случаи у детей, в том числе – новорожденных [1].
Восстановительная терапия и реабилитация
После хирургического вскрытия флегмоны назначаются мази, антибиотики и терапевтические методики, которые способствуют выходу остатков гноя из раны и быстрейшему очищению кожи. Из средств с растительными компонентами предпочтение отдается облепиховому маслу, экстракту шиповника и Троксевазиновой мази. Если рана долго не заживает, и кожа не затягивается, пациенту назначается дермопластика.
Дермопластика — это пересадка кожи, которая проводится при сильных повреждениях дермы во время травм и обширных хирургических операций. При удалении флегмоны данная операция назначается в случае удаления обширных воспалительных очагов, при которых начался некроз мягких тканей. Помимо использования средств местного характера, которые способствуют быстрейшему восстановлению и заживлению раны, пациенту назначаются консервативные методы лечения, направленные на восстановление иммунной системы, снятие интоксикации и предупреждение повторного воспаления.
Обязательным является соблюдение постельного режима в течение всего реабилитационного периода. Область тела, на которой проводилась операция, должна находиться в немного приподнятом положении. При наличии болевого синдрома назначаются обезболивающие препараты, которые вводятся в мышцу.
Все пациенты, которые прошли через операцию по удалению флегмоны, в обязательном порядке принимают курс антибиотиков. Препараты назначает лечащий врач в зависимости от индивидуальных особенностей пациента и типа вируса, который спровоцировал воспаление. Если была удалена флегмона анаэробного типа, назначаются внутримышечные инъекции противогангренозной сыворотки. Для восстановления и нормализации кислотно-щелочного баланса назначается введение раствора уротропина. Чтобы вернуть тонус стенкам кровеносных сосудов, применяется хлористый кальций в растворе.
Для снятия последствий интоксикации, восстановления работы сердечной мышцы и кровеносной системы назначается прием адонилена и кофеина. Пациентам необходимо придерживаться правильного питания, обязательно нужно исключить жирную и жареную пищу, не рекомендуется употреблять большое количество мучного. Обязательно обильное питье простой воды, разрешаются фруктовые компоты и морсы для восстановления иммунной системы. Антибиотики применяются до полного снятия воспалительного процесса.
Причины
Заболевание носит вторичный характер, развиваясь на фоне уже имеющихся у человека воспалительных заболеваний органов и структур тазовой области. В основе развития лежит гнойный процесс, закупорка мелких сосудов кожи и подкожной жировой клетчатки микротромбами.
Среди возбудителей чаще всего выявляются: клебсиеллы, стрептококки, стафилококки, клостридии, бактероиды и коринебактерии, псевдомонады, грибы рода Candida. В среднем у пациентов одновременно выявляется не менее 3 возбудителей [2].
Первичными патологиями чаще всего являются:
- Острые и хронические урогенитальные инфекции.
- Травмы промежности и половых органов.
- Перенесенные оперативные вмешательства на органах малого таза, в особенности – требующие длительной катетеризации мочевого пузыря.
- Воспалительные заболевания прямой кишки и других отделов кишечника.
- Воспаления половых органов, в том числе – простатит, эпидидимит, орхит.
- Гнойные инфекции кожи и подкожной жировой клетчатки в области половых органов.
- Рак дистальных отделов желудочно-кишечного тракта.
- Пирсинг гениталий, выполненный без соблюдений правил асептики и антисептики.
Пирсинг или тату в области гениталий могут спровоцировать гангрену Фурнье, если в салоне не соблюдаются правила асептики. Фото: freepik — ru.freepik.com
У женщин причинами развития гангрены Фурнье становятся гинекологические заболевания, осложнения беременности и родов [3]:
- Вульвиты – воспаление наружных половых органов.
- Септический аборт – прерывание беременности, при котором происходит инфицирование родовых путей и матки.
- Осложнения после гистерэктомии – удаления матки.
- Инфицирование раны при разрыве промежности во время родов или эпизиотомии – рассечения промежности и задней стенки влагалища.
Развитие эпифасциального некроза в младенчестве и детском возрасте зачастую ассоциировано со следующими факторами [3, 4]:
- Обрезание.
- Ущемленная паховая грыжа.
- Укусы насекомых.
- Генерализованная инфекция, сепсис.
- Тяжелые ожоги половых органов.
Непосредственно гангрена Фурнье, несмотря на инфекционное происхождение, не относится к категории заразных заболеваний. Однако теоретическая возможность передачи возбудителя первичной патологии (бактерии или грибка) сохраняется, поскольку при развитии гангрены образуется открытая рана. Прямой контакт выделений из раны с поврежденными участками кожи или слизистых оболочек может привести к развитию инфекционного заболевания [3].
Факторы риска
Зачастую патология развивается при наличии заболеваний или патологических состояний, которые дополнительно снижают сопротивляемость организма инфекции. Основными факторами риска являются [3, 4]:
- ВИЧ-инфекция и СПИД.
- Аутоиммунные заболевания, в том числе – системная красная волчанка и болезнь Крона.
- Длительное лечение глюкокортикостероидами и иммунодепрессантами.
- Злокачественные опухоли и их лечение: химиотерапия, лучевая терапия, проводящаяся в зоне органов малого таза.
- Заболевания печени, цирроз.
- Злоупотребление алкоголем.
- Выраженное ожирение.
- Пожилой возраст.
Патогенез
Определенное значение в патогенезе БФ придается анатомическим особенностям наружных половых органов:
- эпителиальный покров рыхлый;
- слой эпидермиса тоньше, чем на других участках кожи;
- подкожная клетчатка развита слабо и представлена рыхлой жировой тканью;
- в толще кожи располагается значительное количество сальных и потовых желез;
- на коже промежности и мошонки имеются волосяные фолликулы.
Все указанные факторы создают благоприятные условия для персистенции различных микробиологических агентов. Кровоснабжение мошонки представлено густой венозной и скудной артериальной сетью. При воспалении, отеке создаются условия для замедления венозного кровотока, внутрисосудистого стаза и тромбофлебита, что еще более ухудшает кровоснабжение органа и ведет к ишемии пораженных тканей. Патологический процесс распространяется вдоль по фасциям — поверхностной и глубокой, вызывая тромбоз сосудов с последующей гангреной кожи. Морфологически в оболочках мошонки обнаруживается картина гнойного воспаления с участками некроза, отек с лейкоцитарной инфильтрацией и образованием микроабсцессов.
Также предрасполагающими факторами являются некоторые сопутствующие заболевания: сахарный диабет, ожирение, цирроз печени, патология сосудов области таза, злокачественная опухоль, алкоголизм, наркомания, прием глюкокортикоидов, состояние после химиотерапии, алиментарная недостаточность.
Чаще всего в качестве возбудителя выступают стрептококки, стафилококки, фузобактерии, спирохеты и другие ассоциации анаэробных и аэробных бактерий. Полимикробная этиология приводит к синергидному взаимодействию ферментов и токсинов и быстрому распространению инфекции в тканях.
В 2006 году на ежегодной клиникопатологической конференции в Мэриленде (Historical Clinicopathological Conference at the University of Maryland medical school) доктор Хиршманн предположил, что иудейский царь Ирод Великий в последние годы своей жизни страдал почечной недостаточностью и болезнью Фурнье. Его выводы основаны на описании жизни царя, сделанного биографом Иосифом Флавием на основании воспоминаний Николая Дамаскина спустя 75–100 лет после кончины Ирода. Ирод мучился от лихорадки, зуда кожи всего тела, болей в животе, одышки, отеков и судорог в нижних конечностях и гангрены половых органов.
Чем опасна гангрена Фурнье?
Несмотря на современные подходы к диагностике и лечению, доступность качественных антимикробных препаратов, для этой патологии все еще сохраняется высокий показатель смертности вследствие выраженного некроза тканей, распространения продуктов распада тканей и жизнедеятельности бактерий в системный кровоток с последующей полиорганной недостаточностью.
Также существует целый ряд долгосрочных осложнений для людей, которые перенесли гангрену Фурнье. К таковым относятся [6]:
- Хронические боли в области пораженных органов и структур.
- Деформация половых органов.
- Потеря чувствительности кожи половых органов и боли во время эрекции.
- Временное недержание стула.
Все вышеперечисленные факторы приводят к нарушению сексуальной функции. Также, после хирургического лечения, при наличии обширных рубцов пациенты испытывают психологический и физический дискомфорт и общее снижение качества жизни.
Осложнения флегмоны
Гнойно-некротическая флегмона голени в процессе очищения раневой поверхности и формирования грануляций
Основными являются:
- гангрена,
- сепсис,
- тромбоз артерий и вен нижних конечностей, мезентериальных сосудов,
- абсцессы печени, почек, селезёнки, органов дыхания, лёгких, головного мозга,
- тромбэмболия мелких и крупных ветвей легочной артерии,
- полиорганная недостаточность.
Гнойно-некротическая флегмона спины
При прогрессирующем заболевании гной накапливается в более глубоких слоях кожи, вызывая развитие воспаления окружающих тканей, затрагивая кровеносные и лимфатические сосуды и нервы.
Флегмона задней поверхности бедра
Симптомы
Начальные стадии развития и клинические признаки гангрены Фурнье могут варьировать от практически бессимптомного дебюта до быстрого, молниеносного течения с ярко выраженными местными проявлениями.
Ведущими симптомам заболевания чаще всего являются:
- Покраснение, боль и отечность тканей в области половых органов. Чаще всего они являются первыми проявлениями заболевания.
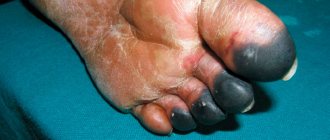
- Красновато-пурпурные или сине-серые пятна на коже половых органов, промежности, лобковой и анальной области, сменяющиеся черными очагами некроза.
- Резкий гнилостный запах, который возникает по мере разложения пораженных тканей.
- Крепитация – характерных хрустящий звук, который возникает при нажатии на ткани в зоне некроза.
- Гнойные выделения из половых органов, сформировавшихся ран.
Также заболевание сопровождается общим интоксикационным синдромом, который включает в себя такие симптомы:
- Повышение температуры тела свыше 38°C.
- Учащенное сердцебиение.
- Общая слабость, недомогание.
- Головная боль.
Стадии заболевания
Гангрена Фурнье в своем развитии проходит 4 последовательных стадии:
Признаки и симптомы заболевания в продромальную стадию
Диагностировать гангрену Фурнье в стадии продрома практически невозможно. Больные отмечают дискомфорт, лихорадку и слабость. Свое состояние они связывают с такими заболеваниями, как аденома простаты, геморрой, гематома или фурункул мошонки и за медицинской помощью не спешат обращаться. Продолжительность продромальной стадии составляет 1 – 12 суток.
Признаки и симптомы заболевания в раннюю стадию
Ранняя или предгангренозная стадия гангрены Фурнье развивается стремительно и длится от первых 10 – 12 часов до 4 – 5 суток. Этот период характеризуется преобладанием в очагах поражения аэробной флоры.
Вначале поражается поверхностная фасция мошонки и промежности. Воспаление характеризуется диффузным некротизирующим фасциитом.Далее, со скоростью 2 – 3 см/час, патологический процесс распространяется вдоль фасциальных футляров на соседние области – бедра, переднюю брюшную стенку и ягодицы. Появляется отек и эритема мошонки и полового члена. Несколько позже в зоне входных ворот появляются интенсивные боли. Некроз распространяется из глубины тканей наружу. В дальнейшем (в поздней стадии) развивается некротизиирующий целлюлит и дерматит.
Болевой синдром ярко выражен. Его интенсивность несоизмерима с площадью поражения, не купируется обычными анальгетиками. Боль распространяется за границы аногенитальной зоны.
Отек нарастает быстро. Половой член и мошонка значительно увеличиваются в размерах. Максимальных размеров отек достигает на 2 – 3 сутки болезни.
В течение первых 12 – 14 часов кожа наружных половых органов приобретает бронзовую окраску. В половине случаев кожа мошонки приобретает «деревянистую» плотность, с такой же частотой на коже образуются буллы (пузыри), которые быстро подвергаются некрозу и лопаются с выделением секрета серозно-геморрагического характера и неприятным запахом.
Гангрену Фурнье в ранней стадии стадии следует отличать от целого ряда кожных, венерологических, хирургических и инфекционных заболеваний. Надежными дифференциально диагностическими признаками являются:
- Выраженный болевой синдроминтенсивностью несоизмеримой с площадью поражения, не купирующийся обычными анальгетиками.
- Стремительное,несмотря на проводимое лечение, прогрессирующее течение с последующим развитием инфекционно-токсического шока.
Рис. 6. Отек, эритема и намечающаяся зона некроза (указано стрелкой) при гангрене Фурнье.
Признаки и симптомы заболевания в позднюю стадию
Поздняя стадия гангрены Фурнье развивается стремительно и длится от свыше 12 – 14 часов до 4 – 12 суток. Этот период характеризуется преобладанием в очагах поражения анаэробной флоры, для которой характерно интенсивное газообразование, что проявляется симптомами крепитации. Развивается подкожная эмфизема.
Состояние больного прогрессивно ухудшается, появляются и нарастают симптомы сепсиса, даже несмотря на проводимую интенсивную антибиотикотерапию. Больных беспокоит головная боль, высокая температура тела, повторяющиеся частые ознобы, одышка и сердцебиение. Быстро развивается инфекционно-токсический шок.
На развитие некроза указывает появление на коже мошонки или полового члена пятен темно синей или черной окраски. Видимые зоны некроза значительно меньше, чем участки некроза фасций и подкожной жировой клетчатки (феномен «айсберга»). Подкожная эмфизема и некроз являются абсолютными показаниями к оперативному вмешательству – ревизии участков поражения и санационной некрэктомии.
По причине деструкции нервных окончаний интенсивность болевого синдрома снижается.
Отек мошонки и полового члена в ряде случаев вызывает затрудненное мочеиспускание и даже острую задержку мочи.
Отек и газообраование в замкнутом тканевом пространстве ухудшают и без того нарушенное кровообращение, что способствует прогрессированию гнойно-некротических процессов. Присоединяется вторичная инфекция. В патологический процесс вовлекаются ткани промежности, внутренние поверхности бедер и органы малого таза.
На 7 – 8 сутки заболевания вокруг участков некроза появляется линия демаркации. Начинается процесс отторжения омертвевших участков мошонки, что сопровождается образованием большого количества грязно-серого цвета со зловонным запахом гнойного отделяемого и пузырьков газа. На 10 – 12 сутки процесс отторжения заканчивается. Яички оказываются обнаженными, имеют ярко-красную окраску и оказываются как бы подвешенными на семенных канатиках. Яички и семенные канатики в результате раздельного кровоснабжения остаются незатронутыми патологическим процессом.
Рис. 7 и 8. Развернутая стадия гангрены Фурнье. Внешний вид половых органов.На фото слева некроз пениса, справа – мошонки.
Репаративная стадия
При благоприятном исходе гангрены Фурнье, что встречается крайне редко, на 12 — 14 сутки заболевания наступает репаративная стадия.Начинает улучшаться самочувствие больного: ознобы и боли исчезают, нормализуется температура тела и показатели клеточного состава крови. Ткани подвергаются регенерации, развивается грануляционная ткань. При глубоком поражении образуются рубцы, приводящие половые органы к деформации. Длительность стадии репарации разная и зависит от целого ряда факторов, в основном составляет от 2 – 3 недель до нескольких месяцев. 30% пациентам после выписки из стационара требуется постоянный уход, 50% — реконструктивная пластическая операция.
При неблагоприятном исходе гангрены Фурнье, что встречается значительно чаще, отмечается прогрессирующее ухудшение состояние больного уже с самого начала заболевания. Развивается токсическая энцефалопатия, олигурия и сепсис.
Диагностика
В большинстве случаев диагноз гангрены Фурнье устанавливается на основе имеющихся симптомов. Однако на ранних стадиях развития также необходимо проведение лабораторных исследований и аппаратных методов визуализации с целью выявления типа инфекции, изучения рисков и прогнозирования осложнений.
Лабораторная диагностика
Подразумевает рутинные исследования (общий анализ крови, общий анализ мочи), ряд биохимических показателей крови (креатинин, электролитный состав, глюкоза и др.), оценку свертываемости крови.
Также, с целью выявления возбудителя инфекционного процесса, проводится бактериальный посев крови и мочи [5] с последующей антибиотикограммой. Последняя заключается в определении чувствительности выявленных микроорганизмов или грибов к основным группам антимикробных препаратов, что дает возможность выбрать наиболее эффективные медикаменты для лечения.
Аппаратные методы исследования
МРТ – один из методов диагностики гангрены. Фото: U.S. Navy photo / DVIDS
Целью их проведения является определение объема пораженных тканей и вовлеченность в патологический процесс прилегающих органов и анатомических структур. В зависимости от ситуации могут использоваться [5]:
- Рентгенография органов малого таза.
- Ультразвуковая эхография.
- Компьютерная (КТ) и магнитно-резонансная томографии (МРТ).
Формы воспаления
При развитии флегмоны воспалительный процесс проходит несколько этапов формирования. Начальная стадия — серозная. При серозной флегмоне под кожей происходит формирование и накопление жидкости — экссудата, в клетки жировой ткани проникают лейкоциты. Жировая клетчатка приобретает форму студня, полностью пропитываясь экссудатом. Происходит постепенное распространение воспаления на здоровые участки мягкой ткани. Если на данном этапе не было проведено лечение, флегмона переходит в следующую стадию, гнилостную или гнойную. Это зависит от того, какой вид патогенной микрофлоры привел к воспалению.
Гнойная форма провоцирует гистолиз (при котором ткани расплавляются и наполняются гноем). По причине гистолиза начинает накапливаться жидкость, она может быть зеленоватой, мутно-белой или желтой. Гнойный тип новообразования может привести к язвам и свищам. Без своевременного лечения воспаление гнойных масс распространяется на здоровые ткани, хрящи и кости. На данном этапе развития воспалительного процесса мышцы становятся рыхлыми, полностью окружаются гноем, становятся на вид серо-грязными. Внутренние кровотечения отсутствуют.
Гнилостная форма флегмоны характеризуется стремительным заражением мягких тканей, которые начинают разрушаться, запах от них исходит неприятный. Ткани становятся коричневатыми или зеленоватыми, по консистенции они скользкие и рыхловатые. При дальнейшем развитии флегмоны мягкие ткани превращаются в сплошную жидкую массу. Основной симптом гнилостной формы воспаления — сильнейшая интоксикация организма со стремительным ухудшением состояния пациента.
Флегмона некротической формы — это отмирание разрушенных мягких тканей, которые полностью поражены гнойными массами. Если ткани не расплавляются самостоятельно, организм начинает отторгать их. На данном этапе развития флегмоны воспалительный процесс начинает локализоваться, образовываются множественные очаги абсцесса, которые можно вскрыть самостоятельно. При слишком большом скоплении гнойных масс, которые находятся глубоко под кожей, необходимо их хирургическое вскрытие с установкой дренажа.
Анаэробная — тяжелейшая стадия флегмоны, при которой гнойные массы заражают соседние здоровые ткани, приводя к их отмиранию, выделяется газ. Ткани имеют зловонный запах, темно-серый цвет. Если надавить на флегмону, слышен хруст, с которым лопаются газовые пузыри. Кожа, окружающая очаг воспаления, становится мягкой и рыхлой, покраснение отсутствует.
Возможные осложнения
Флегмона — крайне опасное состояние организма, которое без правильного лечения может привести к сильнейшей интоксикации и отмиранию больших участков мягких тканей. Для хронической флегмоны характерным является отсутствие ярко выраженной симптоматики. Медленный рост патогенной микрофлоры позволяет организму бороться с воспалением. В период обострения под кожей возникает уплотнение, вызванное скоплением инфильтрата, который деревенеет. Кожа вокруг воспаления становится синеватой.
Особую опасность представляет развитие флегмоны на лимфоузлах. Данное состояние чревато развитием тромбов, сепсисом. Если воспалительный процесс не был леченный до конца, и на мягких тканях осталось небольшое количество гноя, может возникнуть повторный гнойный абсцесс. Флегмона, возникающая на лице, может привести к менингиту гнойной формы.
флегмона века
При дальнейшем развитии флегмоны, во время которого поражаются здоровые ткани, может возникнуть артрит гнойной формы, плеврит, остеомиелит. Наиболее тяжелым осложнением является развитие гнойного артериита, при котором происходит воспаление стенок больших кровеносных сосудов — артерий, вследствие чего сосуд начинает расслаиваться и распадаться. Данный патологический процесс может привести к сильным внутренним кровотечениям.
Лечение
В основе лечения эпифасциального некроза лежат срочная хирургическая обработка всех некротических тканей и высокие дозы антибиотиков широкого спектра действия. При необходимости они дополняются внутривенным введением плазмозаменителей, переливанием крови и другими экстренными мероприятиями.
Антибиотики широкого спектра действия
Антибактериальная терапия начинается с момента постановки диагноза. При выборе схемы лечения руководствуются необходимостью покрыть как можно большее количество инфекционных агентов: бактерий, патогенных грибов и простейших.
Чаще всего используется классическая тройная терапия, включающая в себя цефалоспорины (цефтриаксон, цефатоксим) или аминогликозиды третьего поколения (амикацин), а также пенициллин и метронидазол. Также могут назначаться карбапенемы (меропенем) [5].
Местное лечение
Локально зона некроза может обрабатываться растворами антисептиков (гипохлорид натрия, перекись водорода) а также ферментативными препаратами (лиофилизированная коллагеназа) [8]. Такое лечение нацелено на предотвращение распространения некроза и дополнительного инфицирования пораженных тканей.
Гипербарическая кислородная терапия
Гипербарическая оксигенотерапия подразумевает помещение пациента в среду с повышенным атмосферным давлением при одновременном вдыхании 100% кислорода (рис. 1). Такое лечение позволяет усилить иммунный ответ в зоне некроза, предотвращает попадание продуктов распада в системный кровоток и усиливает действие некоторых антибиотиков из групп цефалоспоринов и аминогликозидов [9].
Рисунок 1. Гипербарическая оксигенотерапия. Источник: Cleveland Clinic Martin Health / YouTube
Хирургическое лечение
При гангрене Фурнье показано как можно более быстрое удаление всех омертвевших тканей. Как правило, санация раны проводится в несколько этапов. При распространении патологического процесса в мошонку также удаляются яички, однако это происходит редко.
При тяжелом поражении промежности и анального сфинктера с сопутствующим недержанием кала показано выполнение колостомии, хотя это и связано с дополнительными рисками для пациента [7]. Колостомия – хирургическая процедура, при которой в передней брюшной стенке формируется отверстие, выводящее каловые массы из тонкой кишки. Также могут использоваться специальные ректальные катетеры (рис. 2).
Рисунок 2. Ректальное отводящее устройство, Система Flexi-weal Fecal Management. Источник: ResearchGate (Creative Commons Attribution 3.0 Unported)
С целью коррекции косметического дефекта у пациентов в будущем проводятся пластические операции с пересадкой кожи, реконструкцией полового члена и мошонки [10].
Выход в свет
В 1764 году немецкий врач Баурен (Baurienne) описал случай молниеносной гангрены мошонки у мальчика 14 лет после травмы. В отечественной литературе впервые БФ была описана в 1862 году русским хирургом П. Добычиным. А в 1865 году русский анатом и хирург Илья Буяльский опубликовал сообщение об успешном лечении больного с гангреной мошонки с полным обнажением яичек и семенных канатиков.
Позже о БФ вследствие травмы упоминали многие врачи. Только в 1883 году парижский дерматовенеролог Жан Альфред Фурнье наблюдал четыре случая этого заболевания и впервые описал его как самостоятельную нозологическую форму — «спонтанная фундурянтная гангрена мошонки» («gangrene foudrayante de la verge»), т.е. идиопатическая.
Современное определение БФ подразумевает острый некроз тканей полового члена и мошонки, реже половых органов женщин, обусловленный распространением анаэробной инфекции из мочевыводящих путей или параректальной области.
Жан Альфред Фурнье (1832–1914) возглавлял Больницу им. Св. Людовика (Париж) с 1860 по 1902 г. Помимо клинической деятельности, он читал лекции на медицинском факультете Парижского университета. В 1883 году на лекции он привел случаи гангрены гениталий у молодых здоровых мужчин. Фурнье большую роль отводил травме как предрасполагающему фактору к развитию болезни.
Прогноз и профилактика
Гангрена Фурнье часто заканчивается летальным исходом. По оценкам – это от 20 до 30% случаев. Чаще всего причинами смерти становятся: распространение инфекции в кровоток (сепсис), почечная недостаточность или полиорганная недостаточность. Более чем у 50% выживших пациентов сохраняются выраженные боли в области поражения в будущем.
Профилактика подразумевает раннюю диагностику и лечение заболеваний, которые потенциально могут привести к развитию гангренозных изменений, а также соответствующую терапию иммунодефицитных состояний.
Базовые советы включают в себя следующие действия и рекомендации:
- Коррекция массы тела при ожирении.
- Полноценное лечение и контроль уровня глюкозы в крови при сахарном диабете в сочетании с регулярным осмотром гениталий.
- Отказ от употребления алкоголя и табакокурения.
- Незначительные раны, повреждения кожи и половых органов следует обрабатывать растворами антисептиков и держать их сухими и чистыми до момента заживления. При серьезных травмах следует немедленно обратиться за медицинской помощью.
Клинический случай
В 2012 году в журнале Case Reports in Emergency Medicine доктор Джейсон Хэйнер и его коллеги описали случай удивительно невезучего молодого человека 29 лет. Он обратился в отделение неотложной медицины по поводу лихорадки в течение двух дней, рвоту и диффузные миалгии. При сборе анамнеза он признался, что его также беспокоит отек и боль в области мошонки, и рассказал, что часто мастурбирует с мылом в качестве смазки, и потому у него нередко краснеют половой член и мошонка. При осмотре у пациента выраженные покраснение и отек пениса и мошонки, покрытые зловонным струпом. Пациент отрицал какие‑либо травмы или хронические заболевания мочеполовой системы. Симптомы нарастали последние три дня, после мастурбации. В приемном покое выявлены отек и покраснение мошонки, распространившиеся до лобкового симфиза, температура тела 40,0 °С, АД — 87/50 мм рт. ст., ЧСС — 124 удара в минуту, ЧДД — 24 в минуту, сатурация 100% без поддержки кислородом.
Лечение проводилось в отделении реанимации. Инфузия физиологического раствора, клиндамицин и ампициллин + сульбактам, иммуноглобулин (IVIG) внутривенно. Показатели белых кровяных телец были 12 000/мм3. Пациенту также провели цисто- и аноскопию, для исключения гангренозного поражения и источника инфекции. Пациент перенес три санационные некрэктомии на пенисе и мошонке и последующую пересадку кожи. При посевах крови были выделены Staphylococcus aureus и Streptococcus pyogenes. Через 22 дня в удовлетворительном состоянии пациент был выписан домой.
Случай уникален тем, что частая мастурбация осложняется крайне редко, тем более болезнью Фурнье.
Источники
- Fournier Gangrene. National Organization for Rare Disorders, 2020.
- Thwaini, A et al. “Fournier’s gangrene and its emergency management.” Postgraduate medical journal vol. 82,970 (2006): 516-9.
- Daniel Pendick «Everything You Should Know About Fournier’s Gangrene»; Healthline, 2021.
- What Is Fournier’s Gangrene? WebMD, 2021.
- M. N. Mallikarjuna, Abhishek Vijayakumar, Vijayraj S. Patil, B. S. Shivswamy, «Fournier’s Gangrene: Current Practices», International Scholarly Research Notices, vol. 2012, Article ID 942437, 8 pages, 2012.
- Theiss M, Hofmockel G, Eckert P, Frohmüller H. «Cosmetic and functional long-term outcome after operation of Fournier gangrene». Urologe A. 1996 Jul;35(4):338-41. German.
- H. Yanar, K. Taviloglu, C. Ertekin et al., “Fournier’s gangrene: risk factors and strategies for management,” World Journal of Surgery, vol. 30, no. 9, pp. 1750–1754, 2006.
- R. Asci, S. Sarikaya, R. Buyukalpelli, A. F. Yilmaz, and S. Yildiz, “Fournier’s gangrene: risk assessment and enzymatic debridement with lyophilized collagenase application,” European Urology, vol. 34, no. 5, pp. 411–418, 1998.
- M. Capelli-Schellpfeffer and G. S. Gerber, “The use of hyperbaric oxygen in urology,” Journal of Urology, vol. 162, no. 3, pp. 647–654, 1999.
- S. Parkash and V. Gajendran, “Surgical reconstruction of the sequelae of penile and scrotal gangrene: a plea for simplicity,” British Journal of Plastic Surgery, vol. 37, no. 3, pp. 354–357, 1984.